- Альфа — активность ЭЭГ
- Значительно дезорганизованная альфа активность что это значит
- ЭЭГ (Электроэнцефалограмма) — расшифровка
- Электроэнцефалограмма мозга – определение и суть метода
- Что показывает электроэнцефалограмма?
- Где и как её сделать?
- Электроэнцефалограмма детям: как проводится процедура
- Ритмы электроэнцефалограммы
- Результаты электроэнцефалограммы
- Расшифровка электроэнцефалограммы
- Альфа – ритм
- Бета-ритм
- Тета-ритм и дельта-ритм
- Биоэлектрическая активность мозга (БЭА)
- Другие показатели
- Электроэнцефалограмма: цена процедуры
Альфа — активность ЭЭГ
Опубликовано вт, 05/01/2016 — 15:47
Основным видом биоэлектрической активности мозга взрослого человека считается альфа — активность ( 8-13 Гц) или альфа — ритм. Он регистрируется в состоянии спокойного бодрствования с закрытыми глазами в темной комнате. Обычно альфа — ритм зонально дифференцирован , лучше выражен в затылочных отделах. От затылочных отделов к лобным индекс и регулярность альфа — ритма снижаются. Индекс альфа — активности считают низким при его значении до 25% , средним — до 50% и высоким — более 70%. Альфа — активность считается основной , если она выражена в затылочно — теменных отведениях с индексом не менее 60% или доминирует по всем областям мозга с индексом не менее 50%. Модуляция амплитуд альфа — рнитма — правильное возрастание и убывание амплитуд отдельных волн , формирующих горизонтальные веретена. Регулярной считается альфа — активность , если периоды соседних волн отличаются не больше , чем на 0,5 Гц. Признаками дезорганизации альфа — ритма фиксируются тогда, когда периоды соседних волн отличаются на 1-2 Гц и более; модуляции амплитуд нечеткие или беспорядочные ; форма волн не гладкая, а заостренная или зазубренная. К трем годам у большинства детей альфа — ритм имеет частоту 8 Гц, а старше 10 лет — 10 Гц. Частота может транзиторно увеличиться после открытия закрытых глаз , быстро переходя к полосе частот характерных для бета — ритма ( 13-30 Гц). Это феномен, независим от частоты бета — ритма иногда обозначается термином «альфа — писк» ( alpha squeak ). Альфа ритм лучше проявляет себя , когда пациент находится в состоянии релаксации, покоя , в периоды относительной физической и психической пассивности. Частота и амплитуда альфа ритма обчно меняются с возрастом, отражая изменения физиологической активности мозга по мере старения. Тлько 1% здоровых взрослых людей имеют альфа — активность частотой 8 Гц, но как отмечалось выше такой ритм типичен для подростков. С увеличением возраста частота альфа — ритма постепенно и устойчиво замедляется ( снижается) . У людей старше 80 лет частота альфа — активности достигает 7,5 Гц.
Нормальный уровень альфа — активности в затылочной области составляетт у взрослых от 8 до 13 Гц. Частота альфа — ритма связана с церебральным кровотоком и уменьшается, когда кровоснабжение того или иного участка мозга уменьшается. В литературе неоднократно встречаются попытки выяснить взаимоотношения между альфа — ритмом и когнитивными и ментальными функциями.
Реактивность характерная черта альфа — ритма. ослабление альфа — активности возникает как ответная реакция на открывание глаз. При закрывании глаз альфа — активность вновь возвращается к своей амплитуде и частоте. в затылочной области. По — видимому, реактивность альфа — ритма может меняться и от различных стимулов, например, при усиление когнитивной активности. Приблизительно у 25% нормальных взрослых людей альфа — ритм плохо визуализируется. или может быть заметен только периодически. Амплитуда также вариабильна у различных индивидумов и даже колеблется на протяжении его жизни. Низкая амплитуда альфа — ритма отмечается менее , чем у 10% пациентов. ( вольтаж менее , чем 15 милливольт ( мю V). Альфа — ритм максимально выражен в затылочной области и перемещается в передние отделы мозга в момент засыпания , при появлении сонливости.
Ассиметрию альфа ритма лучше оценивать , сравнивая два задних электродных отведения. ( теменной и окципитальный) при биполярной записи референтного качества. Более высокая амплитуда обычно характерна для правой гемисферы и колеблется в диапазоне 20 — 60 микровольт ( от пика до пика). Используя Р4-О2 деривацию , нормальная амплитуда соотвествует 15-45 микровольт. Высокая амплитуда более характерна для замедленного альфа — ритма. Если ассиметрия вольтажа альфа — активности достигает 50% следует думать о наличии патологического процесса. Если вольтаж альфа — волн в левой гемисфере выше более , чем на 35% по сравнению с правой также стоит искать патологические нарушения.
С точки зрения морфологии альфа — ритм синусоидален., однако, особенно у молодых пациентов, он может на время прерываться острыми поверхностными негативными компонентами. Он может то усиливаться , то ослабляться , провоцируя возникновение , так называемого «эффекта биения». Подобный веретенообразный ритм ( «spindles») может встречаться у одних людей или отсутствовать — у других. Веретенообразный ритм особенно заметен при исследовании структуры сна. Появление высокоамплитудного альфа — ритма в височных областях может свидетельствовать о наличии эпилептиформных изменений. Иногда такой альфа — ритм ( височные области) некторые авторы обозначают термином («третий ритм) , в отличии от «заднего альфа — ритма» и мю — ритма ( обычно фиксируемого в центральных отведениях). Унилатеральное нарушение альфа — ритма , отражает ослабление ипсилатеральной патологии включая заднюю область головы ( Bancaund»s phenomemon). Парадоксальная альфа — активность возникает тогда, когда имеет место представление альфа — активности в передних отведениях , но сонливость при этом отсутствует.
Источник
Значительно дезорганизованная альфа активность что это значит
Кривые изменения биопотенциалов мозга отражают нейродинамические сдвиги, развивающиеся под влиянием патологического процесса в мозгу. При различных заболеваниях могут быть зарегистрированы одинаковые по форме кривые, в то же время один и тот же очаг поражения может вызвать разные биоэлектрические нарушения, характер и выраженность которых зависит от функционального состояния исследуемых образований.
Таким образом, на ЭЭГ мы получаем характеристику функциональных изменений головного мозга, а не ответ на вопрос о нозологической природе заболевания. Электроэнцефалографические изменения при поражениях мозга можно разделить на две группы. Первая группа характеризуется изменениями компонентов ЭЭГ (частота и форма альфа-волн, их распределение по конвекситальной коре, исчезновение или гиперсинхронизация альфа-активности, изменения бета-активности и др).
Вторая группа — появление тета-, дельта- и острых волн, комплексов острых и медленных волн Эти изменения могут носить постоянный или пароксизмальиый характер (Е. А. Жирмунская, 1972; В. С. Храпов и соавт., 1077). В практической работе при интерпретации данных ЭЭГ пользуются таблицей, предложенной Н. П. Бехтеревой (1966).
Для клинической характеристики структуры ЭЭГ чаще всего пользуются частотно-амплитудными показателями, предложенными Е. А. Жирмунской (1977), выделяют при этом 6 основных типов.
I тип — «нормальная» ЭЭГ с преобладанием альфа-волн с амплитудой в пределах 25—55 мкВ, умеренным числом волн бета-диапазона (5—15 мкВ), медленные волны (тета- и дельта-) амплитудой 15—20 мкВ встречаются в 5—10 раз реже, чем альфа-волны.
II тип — гиперсинхронная ЭЭГ разных вариантов: с увеличенным числом альфа-волн (55—110 мкВ) по сравнению с бета- и тета-колебаниями; только бета-ритм низкой частоты (14— 20 колебаний в секунду) во всех областях мозга; альфа-подобные тета-волны во всех областях мозга. Последние два варианта бывают редко.
III тип — десинхронная ЭЭГ: падение числа альфа-волн и снижение их амплитуды (10—20 мкВ), возрастает (в 3—15 раз) число бета-волн, несколько увеличивается число медленных волн.
IV тип — нерегулярная, дезорганизованная ЭЭГ: альфа-ритм не выражен, регистрируются одиночные альфа-волны; число волн бета-диапазона уменьшено, число медленных волн немного увеличено. Амплитуда колебаний всех частот соответствует 25—40 мкВ.
V тип — грубо дезорганизованная ЭЭГ (два варианта): преобладают высокоамплитудные медленные волны, отмечаются острые волны, пароксизмальные разряды, комплексы острых и медленных волн.
VI тип — локально нарушенная ЭЭГ (с наличием очаговых или однополушарных сдвигов на ЭЭГ).
ЭЭГ помогает определить тяжесть процесса, его локализацию и распространенность, развитие общемозговых симптомов, рефлекторных изменений, аоражение глубинных структур мозга Диагностическое значение имеет появление медленных волн, острых волн-пиков и ряда их сочетаний пик-волна и т. д.
Медленные волны регистрируются преимущественно при поражении глубоких отделов головного мозга (дельта-волны) и могут носить локальный или диффузный характер расположения. Острые волны — треугольные, с острой вершиной, которые появляются эпизодически или устойчиво (80—200 мс разной амплитуды), а также пики (длительность 80 мс) иглоподобной фермы с амплитудой 200 мкВ говорят об эпилептической активности мозга.
При этом отмечаются и эпилептиформные комплексы — острая волна, медленная волна, пик-волна амплитудой до 100 мкВ и более; они могут быть как единичные, так и групповые, расположены локально или во многих отведениях. При малых эпилептических припадках могут регистрироваться пик-волны распространенного характера, комплексы в виде двугорбых медленных волн, которые наблюдаются в частности, и при энцефалите.
При мозговом инсульте появляются грубые изменения ЭЭГ как локального, так и общего характера, зависящие от места поражения сосудов и развития перифокальной ишемии, отека мозга, сопровождающихся нарушениями нейродинамики
По данным Е. А. Жирмунской (1970), Д. И. Панченко с соавторами (1978), имеется бесспорная связь между тяжестью общего состояния при инсульте и выраженностью развивающихся при этом изменений биопотенциалов мозга Нарастание тяжести состояния больного вызывает более грубые общие изменения ЭЭГ. При поражении коры большого мозга и белого вещества мозга разной этиологии может определяться локальное однополушарное изменение биоэлектрической активности, при более глубоком расположении очага эти изменения будут менее отчетливыми
Неповрежденное полушарие мозга реагирует более отчетливо на поражение подкорковых структур и образований промежуточного мозга, дезорганизацией, депрессией альфа-активности, увеличением числа медленных волн. Тета- и дельта-волны при этом чаще имеют более высокую амплитуду на стороне очага поражения. При патологических процессах в зрительном бугре может отмечаться с обеих сторон пароксизмальная активность Локализация очага в каудальной части ствола мозга не вызывает грубых нарушений на ЭЭГ, а при поражении мозжечка могут быть выраженные изменения биопотенциалов.
По наблюдениям Е. А. Жирмунской (1970), разные уровни поражения головного мозга характеризуются определенным комплексом нарушения электроактивности, однако они могут выявляться лишь при достаточно большом очаге поражения.
При патологии промежуточного мозга особенно с эмоциональными нарушениями могут наблюдаться так называемые плоские ЭЭГ; возможна пароксизмальная активность, которая развивается преимущественно при поражении промежуточного мозга.
Таким образом, ЭЭГ-исследования свидетельствуют о нарушениях нейродинамики головного мозга, возникающих под влиянием различных вредностей. В то же время разная ЭЭГ может наблюдаться при сходном по этиологии и патогенезу заболевании большого мозга. Для неврологической деятельности имеет значение совокупность изменений биопотенциалов, динамика их в процессе болезни, а также под влиянием функциональных проб и терапевтических мероприятий.
Источник
ЭЭГ (Электроэнцефалограмма) — расшифровка
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Электроэнцефалограмма мозга – определение и суть метода
Электроэнцефалограмма (ЭЭГ) представляет собой запись электрической активности нейронов различных структур головного мозга, которая делается на специальной бумаге при помощи электродов. Электроды накладываются на различные части головы, и регистрируют активность той или иной части мозга. Можно сказать, что электроэнцефалограмма является записью функциональной активности головного мозга человека любого возраста.
Функциональная активность мозга человека зависит от деятельности срединных структур – ретикулярной формации и переднего мозга , которые предопределяют ритмичность, общую структуру и динамику электроэнцефалограммы. Большое количество связей ретикулярной формации и переднего мозга с другими структурами и корой определяют симметричность ЭЭГ, и ее относительную «одинаковость» для всего головного мозга.
ЭЭГ снимается для того, чтобы определить активность работы головного мозга при различных поражениях центральной нервной системы, например, при нейроинфекциях (полиомиелит и др.), менингитах, энцефалитах и др. По результатам ЭЭГ можно оценить степень поражения головного мозга вследствие различных причин, и уточнить конкретное место, подвергшееся повреждению.
ЭЭГ снимается согласно стандартному протоколу, который учитывает проведение записей в состоянии бодрствования или сна (грудные дети), с проведением специальных тестов. Рутинными тестами при ЭЭГ являются:
1. Фотостимуляция (воздействие вспышками яркого света на закрытые глаза).
2. Открывание и закрывание глаз.
3. Гипервентиляция (редкое и глубокое дыхание в течение 3 – 5 минут).
Эти тесты проводят всем взрослым и детям при снятии ЭЭГ, независимо от возраста и патологии. Кроме того, при снятии ЭЭГ могут использоваться дополнительные тесты, например:
- сжатие пальцев в кулак;
- проба с лишением сна;
- пребывание в темноте в течение 40 минут;
- мониторирование всего периода ночного сна;
- прием лекарственных препаратов;
- выполнение психологических тестов.
Дополнительные тесты для ЭЭГ определяются врачом–неврологом, который желает оценить определенные функции головного мозга человека.
Что показывает электроэнцефалограмма?

На сегодняшний день электроэнцефалограмма широко используется в практике врачей–неврологов, поскольку данный метод позволяет проводить диагностику эпилепсии, сосудистых, воспалительных и дегенеративных поражений головного мозга. Кроме того, ЭЭГ помогает выяснить конкретное положение опухолей, кист и травматических повреждений структур головного мозга.
Электроэнцефалограмма с раздражением пациента светом или звуком позволяет отличить истинные нарушения зрения и слуха от истерических, или их симуляции. ЭЭГ используется в реанимационных палатах для динамического наблюдения за состоянием больных, находящихся в коме. Пропадание признаков электрической активности мозга на ЭЭГ является признаком смерти человека.
Где и как её сделать?
Электроэнцефалограмму взрослому можно снять в неврологических клиниках, в отделениях городских и районных больниц или при психиатрическом диспансере. Как правило, в поликлиниках электроэнцефалограмму не снимают, однако есть и исключениях из правил. Лучше обратиться в психиатрическую больницу или отделение неврологии, где работают специалисты, обладающие нужной квалификацией.
Электроэнцефалограмму детям до 14-летнего возраста снимают только в специализированных детских больницах, где работают педиатры. То есть необходимо подойти в детскую больницу, найти отделение неврологии и спросить, когда проводится снятие ЭЭГ. Психиатрические диспансеры, как правило, не снимают ЭЭГ маленьким детям.
Кроме того, частные медицинские центры, специализирующиеся на диагностике и лечении неврологической патологии, также предоставляют услугу по снятию ЭЭГ, как детям, так и взрослым. Можно обратиться с многопрофильную частную клинику, где есть специалисты–неврологи, которые снимут ЭЭГ и расшифруют запись.
Электроэнцефалограмму необходимо снимать только после полноценного ночного отдыха, при отсутствии стрессовых ситуаций и психомоторного возбуждения. За двое суток до снятия ЭЭГ необходимо исключить алкогольные напитки, снотворные, успокоительные средства и противосудорожные препараты, транквилизаторы и кофеин.
Электроэнцефалограмма детям: как проводится процедура
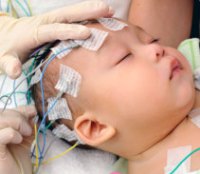
Для регистрации ЭЭГ на голову малыша надевают шапочку, под которую врач помещает электроды. Кожа под электродами мочится водой или гелем. На уши накладываются два неактивных электрода. Затем зажимами–крокодильчиками электроды соединяются с проводами, подведенными к прибору – энцефалографу. Поскольку электрические токи очень малы, то всегда необходим усилитель, иначе активность мозга будет просто невозможно зарегистрировать. Именно небольшая сила токов и является залогом абсолютной безопасности и безвредности ЭЭГ даже для младенцев.
Чтобы начать исследование, следует положить голову ребенка ровно. Нельзя допускать наклона кпереди, поскольку это может вызвать появление артефактов, которые будут истолкованы неправильно. ЭЭГ младенцам снимают во время сна, который наступает после кормления. Перед снятием ЭЭГ вымойте голову ребенка. Не кормите младенца перед выходом из дома, это делается непосредственно перед исследованием, чтобы малыш поел и уснул — ведь именно в это время снимается ЭЭГ. Для этого приготовьте смесь или сцедите грудное молоко в бутылочку, которую используйте в больнице. До 3 лет ЭЭГ снимают только в состоянии сна. Дети старше 3 лет могут бодрствовать, а чтобы малыш был спокоен, возьмите игрушку, книжку или что-либо еще, что отвлечет ребенка. Ребенок должен быть спокоен во время снятия ЭЭГ.
Обычно ЭЭГ записывается в виде фоновой кривой, а также проводятся пробы с открыванием и закрыванием глаз, гипервентиляцию (редкое и глубокое дыхание), фотостимуляцию. Эти пробы являются частью протокола ЭЭГ, и проводятся абсолютно всем — и взрослым, и детям. Иногда просят сжать пальцы в кулак, послушать различные звуки и т.д. Открывание глаз позволяет оценить активность процессов торможения, а закрывание – возбуждения. Гипервентиляция может проводиться у детей после 3 лет в виде игры — например, предложить ребенку надуть воздушный шарик. Такие редкие и глубокие вдохи и выдохи продолжаются 2–3 минуты. Данный тест позволяет диагностировать скрытую эпилепсию, воспаление структур и оболочек мозга, опухоли, нарушение функций, переутомление и стресс. Фотостимуляция проводится при закрытых глаза, когда мигает лампочка. Тест позволяет оценить степень задержки психического, физического, речевого и умственного развития ребенка, а также наличие очагов эпилептической активности.
Ритмы электроэнцефалограммы
На электроэнцефалограмме должен быть регулярный ритм определенного типа. Регулярность ритмов обеспечивается работой участка головного мозга – таламуса, который генерирует их, и обеспечивает синхронность деятельности и функциональной активности всех структур центральной нервной системы.
На ЭЭГ человека присутствуют альфа-, бета-, дельта- и тета-ритмы, которые имеют различные характеристики и отражают определенные виды активности головного мозга.
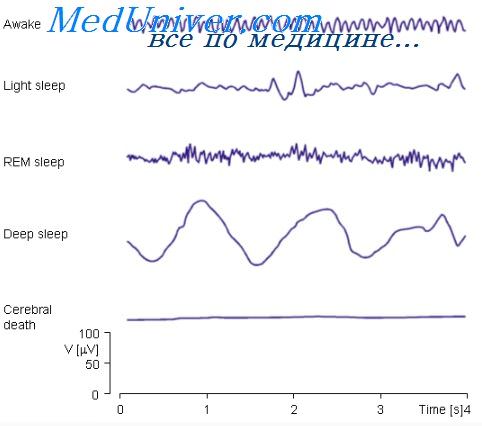
Альфа-ритм имеет частоту 8 – 14 Гц, отражает состояние покоя и регистрируется у человека, находящегося в состоянии бодрствования, но с закрытыми глазами. Данный ритм в норме регулярный, максимальная интенсивность регистрируется в области затылка и темени. Альфа-ритм прекращает определяться при появлении любых двигательных раздражителей.
Бета-ритм имеет частоту 13 – 30 Гц, но отражает состояние тревожности, беспокойства, депрессии и использование успокоительных лекарств. Бета-ритм регистрируется с максимальной интенсивностью над лобными долями мозга.
Тета-ритм имеет частоту 4 – 7 Гц и амплитуду 25 – 35 мкВ, отражает состояние естественного сна. Данный ритм является нормальной составляющей ЭЭГ взрослого человека. А у детей превалирует именно этот тип ритма на ЭЭГ.
Дельта-ритм имеет частоту 0,5 – 3 Гц, он отражает состояние естественного сна. Может регистрироваться и в состоянии бодрствования в ограниченном количестве, максимум 15% от всех ритмов ЭЭГ. Амплитуда дельта-ритма в норме низкая — до 40 мкВ. Если же наблюдается превышение амплитуды выше 40 мкВ, и этот ритм регистрируется в течении более 15% времени, то его относят к патологическим. Такой патологический дельта-ритм говорит о нарушении функций головного мозга, причем он появляется именно над той областью, где и развиваются патологические изменения. Появление дельта-ритма во всех частях головного мозга свидетельствует о развитии поражения структур ЦНС, которое вызвано дисфункцией печени, и пропорционально выраженности нарушения сознания.
Результаты электроэнцефалограммы
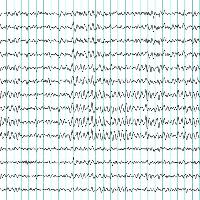
Такое заключение должно отражать основные характеристики ЭЭГ, и включает в себя три обязательные части:
1. Описание активности и типической принадлежности волн ЭЭГ (например: «Над обоими полушариями регистрируется альфа-ритм. Средняя амплитуда — 57 мкВ слева и 59 мкВ справа. Доминирующая частота — 8,7 Гц. Альфа-ритм доминирует в затылочных отведениях»).
2. Заключение согласно описанию ЭЭГ и его интерпретация (например: «Признаки ирритации коры и срединных структур мозга. Асимметрии между полушариями мозга и пароксизмальной активности не выявлено»).
3. Определение соответствия клинических симптомов с результатами ЭЭГ (например: «Зафиксированы объективные изменения функциональной активности мозга, соответствующие проявлениям эпилепсии»).
Расшифровка электроэнцефалограммы
Расшифровка электроэнцефалограммы представляет собой процесс ее интерпретации с учетом клинических симптомов, имеющихся у пациента. В процессе расшифровки обязательно учитывают базальный ритм, уровень симметричности в электрической активности нейронов головного мозга левого и правого полушарий, активность спайки, изменения ЭЭГ на фоне функциональных тестов (открытие – закрытие глаз, гипервентиляция, фотостимуляция). Итоговый диагноз выставляется только с учетом наличия определенных клинических признаков, беспокоящих пациента.
Расшифровка электроэнцефалограммы предполагает интерпретацию заключения. Рассмотрим основные понятия, которые отражает в заключении врач, и их клиническое значение (то есть о чем могут говорить те или иные параметры).
Альфа – ритм
В норме его частота составляет 8 – 13 Гц, амплитуда колеблется в пределах до 100 мкВ. Именно такой ритм должен превалировать над обоими полушариями у взрослых здоровых людей. Патологиями альфа-ритма являются следующие признаки:
- постоянная регистрация альфа-ритма в лобных частях мозга;
- межполушарная асимметрия выше 30%;
- нарушение синусоидальности волн;
- пароксизмальный или аркообразный ритм;
- нестабильная частота;
- амплитуда менее 20 мкВ или более 90 мкВ;
- индекс ритма менее 50%.
О чем свидетельствуют часто встречающиеся нарушения альфа-ритма?
Выраженная межполушарная асимметрия может свидетельствовать о наличии опухоли мозга, кисты, инсульта, инфаркта или рубца на месте старого кровоизлияния.
Высокая частота и нестабильность альфа-ритма говорят о травматическом повреждении головного мозга, например, после сотрясения или черепно-мозговой травмы.
Дезорганизация альфа-ритма или его полное отсутствие говорит о приобретенном слабоумии.
О задержке психо-моторного развития у детей говорят:
- дезорганизация альфа-ритма;
- повышенная синхронность и амплитуда;
- перемещение фокуса активности из области затылка и темя;
- слабая короткая реакция активации;
- чрезмерный ответ на гипервентиляцию.
Уменьшение амплитуды альфа-ритма, перемещение фокуса активности из области затылка и темя, слабая реакция активации говорят о наличии психопатологии.
Возбудимая психопатия проявляется замедлением частоты альфа-ритма на фоне нормальной синхронности.
Тормозная психопатия проявляется десинхронизацией ЭЭГ, низкой частотой и индексом альфа-ритма.
Усиленная синхронность альфа-ритма во всех частях мозга, короткая реакция активации – первый тип неврозов.
Слабая выраженность альфа-ритма, слабые реакции активации, пароксизмальная активность – третий тип неврозов.
Бета-ритм
В норме наиболее выражен в лобных долях мозга, имеет симметричную амплитуду (3 – 5 мкВ) в обоих полушариях. Патология бета-ритма – это следующие признаки:
- пароксизмальные разряды;
- низкая частота, распространенная по конвекситальной поверхности мозга;
- асимметрия между полушариями по амплитуде (выше 50 %);
- синусоидальный вид бета-ритма;
- амплитуда более 7 мкВ.
О чем говорят нарушения бета-ритма на ЭЭГ?
Наличие диффузных бета-волн с амплитудой не выше 50-60 мкВ говорит о сотрясении мозга.
Короткие веретёна в бета-ритме указывают на энцефалит. Чем тяжелее воспаление мозга — тем больше периодичность, длительность и амплитуда таких веретен. Наблюдаются у трети пациентов с герпесным энцефалитом.
Бета-волны частотой 16 – 18 Гц и высокой амплитудой (30 – 40 мкВ) в передних и центральных отделах мозга – признаки задержки психомоторного развития ребенка.
Десинхронизация ЭЭГ, при которой во всех частях мозга преобладает бета-ритм – второй тип неврозов.
Тета-ритм и дельта-ритм
В норме эти медленные волны могут фиксироваться на электроэнцефалограмме только спящего человека. В состоянии бодрствования такие медленные волны появляются на ЭЭГ только при наличии дистрофических процессов в тканях головного мозга, которые сочетаются со сдавлением, высоким давлением и заторможенностью. Пароксизмальные тета- и дельта-волны у человека в состоянии бодрствования выявляются при поражении глубоких частей мозга.
У детей и молодых людей до 21-летнего возраста на электроэнцефалограмме могут выявляться диффузные тета- и дельта-ритмы, пароксизмальные разряды и эпилептоидная активность, которые являются вариантом нормы, и не свидетельствуют о патологических изменениях в структурах мозга.
Дельта-волны с высокой амплитудой свидетельствуют о наличии опухоли.
Синхронный тета-ритм, дельта-волны во всех частях мозга, вспышки билатерально-синхронных тета-волн с высокой амплитудой, пароксизмы в центральных частях мозга — говорят о приобретенном слабоумии.
Преобладание тета- и дельта-волн на ЭЭГ с максимальной активностью в области затылка, вспышки билатерально-синхронных волн, количество которых увеличивается при гипервентиляции – свидетельствует о задержке психомоторного развития ребенка.
Высокий индекс тета-активности в центральных частях мозга, билатерально-синхронная тета-активность с частотой от 5 до 7 Гц, локализованная в лобных или височных отделах мозга – говорят о психопатии.
Тета-ритмы в передних отделах мозга в качестве основных – возбудимый тип психопатии.
Пароксизмы тета– и дельта-волн – третий тип неврозов.
Появление ритмов с высокой частотой (например, бета-1, бета-2 и гамма) свидетельствует о раздражении (ирритации) структур мозга. Это может быть связано с различными нарушениями мозгового кровообращения, внутричерепным давлением, мигренями и т.д.
Биоэлектрическая активность мозга (БЭА)
О чем говорят различные нарушения биоэлектрической активности мозга?
Относительно ритмичная биоэлектрическая активность с очагами пароксизмальной активности в любой области мозга свидетельствует о наличии некоторого участка в его ткани, где процессы возбуждения превышают торможение. Данный тип ЭЭГ может свидетельствовать о наличии мигреней и головных болей.
Диффузные изменения в биоэлектрической активности мозга могут быть вариантом нормы, если не выявлено никаких других нарушений. Таким образом, если в заключении написано только о диффузных или умеренных изменениях биоэлектрической активности мозга, без пароксизмов, очагов патологической активности, или без снижения порога судорожной активности, то это является вариантом нормы. В этом случае врач-невролог назначит симптоматическое лечение и поставит пациента под наблюдение. Однако в сочетании с пароксизмами или очагами патологической активности говорят о наличии эпилепсии или склонности к судорогам. Сниженная биоэлектрическая активность мозга может выявляться при депрессии.
Другие показатели
Дисфункция средних структур мозга – это неярко выраженное нарушение активности нейронов мозга, которое часто встречается у здоровых людей, и свидетельствует о функциональных сдвигах после стресса и т.д. Данное состояние требует только симптоматического курса терапии.
Межполушарная асимметрия может быть функциональным нарушением, то есть не свидетельствовать о патологии. В этом случае необходимо пройти обследование у невролога и курс симптоматической терапии.
Диффузная дезорганизация альфа-ритма, активация диэнцефально-стволовых структур мозга на фоне тестов (гипервентиляция, закрытие-открытие глаз, фотостимуляция) является нормой, при отсутствии жалоб у пациента.
Очаг патологической активности свидетельствует о повышенной возбудимости указанного участка, что свидетельствует о склонности к судорогам или наличии эпилепсии.
Ирритация различных структур мозга (коры, средних отделов и т.д.) чаще всего связана с нарушением мозгового кровообращения вследствие различных причин (например, атеросклероза, травмы, повышенного внутричерепного давления и др.).
Пароксизмы говорят об усилении возбуждения и уменьшении торможения, что часто сопровождается мигренями и просто головными болями. Кроме того, возможна склонность к развитию эпилепсии или наличие данной патологии, если у человека имелись приступы в прошлом.
Снижение порога судорожной активности говорит о предрасположенности к судорогам.
О наличии повышенной возбудимости и склонности к судорогам говорят следующие признаки:
- изменение электрических потенциалов мозга по резидуально-ирритативному типу;
- усиленная синхронизация;
- патологическая активность срединных структур мозга;
- пароксизмальная активность.
Вообще резидуальные изменения структур головного мозга являются последствиями повреждений различного характера, например, после травмы, гипоксии, перенесенной вирусной или бактериальной инфекции. Резидуальные изменения имеются во всех тканях мозга, поэтому являются диффузными. Такие изменения нарушают нормальное прохождение нервных импульсов.
Ирритация коры мозга по конвексиальной поверхности мозга, усиление активности срединных структур в покое и при тестах может наблюдаться после перенесенных черепно-мозговых травм, при преобладании возбуждения над торможением, а также при органической патологии тканей мозга (например, опухоли, кисты, рубцы и т.д.).
Эпилептиформная активность свидетельствует о развитии эпилепсии и повышенной склонности к судорогам.
Повышенный тонус синхронизирующих структур и умеренная дизритмия не являются выраженными нарушениями и патологией головного мозга. В этом случае прибегают к симптоматическому лечению.
Признаки нейрофизиологической незрелости могут говорить о задержке психомоторного развития ребенка.
Выраженные изменения по резидуально-органическому типу с усилением дезорганизации на фоне тестов, пароксизмы во всех частях мозга — данные признаки обычно сопровождают сильные головные боли, повышенное внутричерепное давление, синдром дефицита внимания и гиперактивности у детей.
Нарушение волновой активности головного мозга (появление бета-активности во всех частях мозга, дисфункция срединных структур, тета-волны) встречается после травматических повреждений, и может проявляться головокружениями, потерей сознания и т.д.
Органические изменения структур мозга у детей являются следствием инфекционных заболеваний, таких как цитомегаловирус или токсоплазмоз, или же гипоксических нарушений, возникших в период родов. Необходимо комплексное обследование и лечение.
Регуляторные общемозговые изменения регистрируются при гипертонической болезни.
Наличие активных разрядов в каких-либо частях мозга , которые усиливаются при нагрузках, означает, что в ответ на физическое напряжение может развиваться реакция в виде потери сознания, нарушения зрения, слуха и др. Конкретная реакция на физические нагрузки зависит от локализации очага активных разрядов. В этом случае физическая активность должна ограничиваться разумными пределами.
При опухолях мозга выявляются:
- появление медленных волн (тета и дельта);
- билатерально-синхронные нарушения;
- эпилептоидная активность.
Изменения прогрессируют по мере увеличения объема образования.
Десинхронизация ритмов, уплощение кривой ЭЭГ развивается при цереброваскулярных патологиях. Инсульт сопровождается развитием тета- и дельта-ритмов. Степень нарушений электроэнцефалограммы коррелирует с тяжестью патологии и стадией ее развития.
Тета- и дельта волны во всех частях мозга, в некоторых областях бета-ритмы формируются при травмах (например, при сотрясении, потере сознания, ушибе, гематоме). Появление эпилептоидной активности на фоне травмы головного мозга может привести к развитию эпилепсии в будущем.
Электроэнцефалограмма: цена процедуры
Автор: Пашков М.К. Координатор проекта по контенту.
Источник