- Желчный пузырь полностью сокращен что это значит
- Полипы желчного пузыря на УЗИ
- Дисфункция желчного пузыря (дискинезия)
- Причины дисфункции желчного пузыря
- Симптомы дисфункции желчного пузыря
- Диагностика дискинезии желчного пузыря
- Лечение дисфункции желчного пузыря
- Прогноз дисфункции желчного пузыря
- Рекомендации
- Холестаз: симптомы и лечение холестатического синдрома
- Распространенность и особенности холестаза
- Причины и виды холестатического синдрома
- Проявления застоя желчи
- Холестаз у беременных женщин и детей
- Диагностика патологии
- Лечение холестаза
Желчный пузырь полностью сокращен что это значит
Признаком перихолецистита обычно является наличие анэхогенной зоны вокруг желчного пузыря. При этом между печенью и желчным пузырем определяется слой эхонегативной жидкости, что может быть выявлено как при продольном, так и при поперечном сканировании. Утолщенная, отечная стенка желчного пузыря также может быть гипоэхогенной и на отдельных участках сливается с изображением перипузырной жидкости.
Перихолецистит может наблюдаться как при простом остром, так и при гангренозном холецистите в результате перфорации стенки желчного пузыря и/или формирования абсцесса. Нельзя путать анэхогенное содержимое двенадцатиперстной кишки с перипузырной жидкостью. Наличие перипузырной жидкости можно легко исключить путем наблюдения за перемещением жидкости в просвете двенадцатиперстной кишки при неподвижном датчике.
Сонографист должен исследовать стенку желчного пузыря, особенно тот ее участок, который прилежит к печени. В норме стенка желчного пузыря выглядит как тонкая эхооднородная полоска, прилежащая к паренхиме печени. Анэхогенная полоска между печенью и желчным пузырем свидетельствует о наличии перипузырной жидкости.
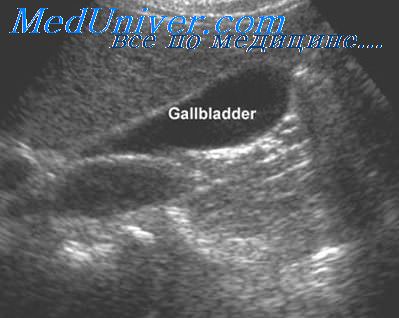
Сокращенный желчный пузырь. В случаях, когда желчный пузырь натощак не визуализируется, а холецистэктомия у больного не выполнялась, необходимо провести тщательное повторное сканирование в области подреберья. Если желчный пузырь не визуализируется после 8-часового голодания, это с высокой вероятностью указывает на заболевание желчного пузыря. Если желчный пузырь содержит камни или сокращен, сонографист не сможет получить обычное изображение анэхогенного желчного пузыря округлой формы.
Для обозначения признаков сокращенного желчного пузыря используют аббревиатуру СГТ. На ультразвуковом изображении определяется стенка желчного пузыря (С), линейная гиперэхогенная дугообразная зона отражения ультразвука от камня (Г) и акустическая тень (Т). Для подтверждения диагноза с помощью этих признаков предложите пациенту переместиться из положения на спине на левый бок. Этот прием помогает отличить изображение сокращенного желчного пузыря от изображения двенадцатиперстной кишки, дающей акустическую тень.
При сокращенном желчном пузыре изменение положения тела пациента не окажет влияния на указанные выше сонографические признаки.
Полипы желчного пузыря на УЗИ
При УЗИ полипы определяются как очаговые округлые образования средней эхоплотности, исходящие из стенки желчного пузыря. Полипы могут быть единичными или множественными, их размер обычно составляет 2-3 мм, иногда они могут быть ошибочно приняты за камни. Полипы не дают акустической тени и не перекатываются в глубокие области желчного пузыря при изменении положения тела больного. Любые диагностические сомнения относительно наличия полипов или камней могут быть легко преодолены при использовании ультразвуковых критериев, характерных для конкрементов.
Источник
Дисфункция желчного пузыря (дискинезия)
Дисфункция желчного пузыря (дискинезия) ─ это нарушение способности этого органа к сокращению, которое сопровождается болевым синдромом.
Данное заболевание является наиболее распространенным среди патологий желчевыводящей системы.
Дисфункциями желчного пузыря страдают как взрослые, так и дети, но чаще всего они встречаются у молодых женщин.
Все дисфункции желчного пузыря классифицируются на две формы:
Причины дисфункции желчного пузыря
На развитие дисфункции желчного пузыря могут повлиять:
- гормональные нарушения (у женщин нередко бывают связаны с беременностью, менструациями, менопаузой)
- злоупотребление диетами или вредной пищей
- избыточный вес
- частые стрессы
- расстройства нервной системы
- анатомические особенности, перегибы желчного пузыря
- перенесенная хирургическая операция
- инфекционные заражения печени и органов ЖКТ
- гиподинамия
- хронические заболевания печени и органов ЖКТ.
Симптомы дисфункции желчного пузыря
В зависимости от формы заболевания и особенностей его течения больного могут беспокоить следующие симптомы дисфункции желчного пузыря:
- постоянные ноющие боли ноющего в правой части живота
- отрыжка
- диареи, сменяющиеся запорами
- тошнота (с рвотой или без)
- тяжесть (особенно после еды)
- периодические боли под правым ребром, отдающие в область левой лопатки
- чувство распирания в брюшной полости
- кишечные расстройства
- тахикардия, спазмы сердца
- гипергидроз (потливость)
- ощущение горечи во рту.
Диагностика дискинезии желчного пузыря
Наши врачи планируют адекватное лечение дисфункции желчного пузыря только после исключения заболеваний печени и ЖКТ со схожей симптоматикой. Для уточнения диагноза пациенту может быть назначен следующий спектр исследований:
- лабораторные анализы, позволяющие оценить печеночную функцию и активность ферментов поджелудочной железы
- дуоденальное зондирование
- УЗИ
- холецистографию
- эндоскопию
- другие исследования.
Лечение дисфункции желчного пузыря
Лечение данного заболевания начинается с корректировки питания пациента. В течение десяти дней больному следует питаться измельченной, перетертой пищей, легкими супами, печеными фруктами и овощами. Все употребляемые морсы и соки разбавляются кипяченой водой.
Медикаментозная терапия планируется в зависимости от типа дисфункции желчного пузыря и проводится под контролем квалифицированного врача.
При гипокинетической дисфункции врач назначает лекарственные препараты, способствующие выводу желчи и устранению застоев, а при гиперкинетической — лекарства, снижающие сокращения.
Помимо медикаментозной терапии для лечения дисфункции желчного пузыря могут применяться следующие методики:
- физиотерапия
- иглорефлексотерапия
- ЛФК
- психотерапия (для понижения интенсивности болей и раздражительности при эмоциональной этиологии заболевания).
Прогноз дисфункции желчного пузыря
Прогноз данного заболевания обычно благоприятный, однако, при вторичных дисфункциях зависит от первичной патологии желудочно-кишечного тракта.
Рекомендации
Предотвратить дисфункцию желчного пузыря помогут следующие рекомендации:
- соблюдение режима питания и употребление здоровой пищи
- постоянная физическая активность
- избавление от избыточного веса
- контролирование эмоционального состояния
- своевременная диагностика и лечение инфекций печени и ЖКТ.
Источник
Холестаз: симптомы и лечение холестатического синдрома
Холестаз – клинико-лабораторный синдром, при котором нарушена выработка желчи или полностью либо частично блокирован ее отток в двенадцатиперстную кишку.
Состояние может быть вызвано различными заболеваниями. Оно характеризуется накоплением в крови выводимых с желчью веществ, что сопровождается кожным зудом, слабостью, желтухой и другими проявлениями.
Диагностика патологии основана преимущественно на данных анализов, а также инструментальных методов исследования.
Лечение холестатического синдрома включает прием медикаментов, диету и в ряде случаев хирургическое вмешательство на органах печени и желчевыводящих путей.
Распространенность и особенности холестаза
По данным статистики, этой патологией страдает 1 человек на 10 тысяч населения планеты в год. При этом около 50-70% людей с заболеваниями печени и желчных путей (даже пролеченных ранее) может столкнуться в той или иной степени с холестазом в разные периоды жизни.
Большая часть заболевших мужского пола, в возрасте старше 40 лет. Среди беременных женщин состояние выявляется от 0,2 до 27% среди обследованных, в зависимости от региона и дополнительных заболеваний и состояний.
Проявления синдрома холестаза имеют следующие механизмы:
- попадание компонентов желчи в кровоток;
- отсутствие или недостаточное количество секрета в кишечнике, что нарушает пищеварение (желчь участвует в переваривании пищи);
- застой и обратный ток жидкости по желчевыводящим путям.
Причины и виды холестатического синдрома
Существует две основные формы патологии – внепеченочная и внутрипеченочная. Первая развивается в случае полной или частичной закупорки желчных протоков, чаще всего камнями при желчнокаменной болезни и холедохолитиазе, а также при опухоли органов гепатобилиарной системы, дисфункции сфинктера Одди, описторхоза, врожденных аномалий желчевыводящих путей.
Внутрипеченочный холестаз – следствие заболеваний гепатоцеллюлярной системы, таких как гепатиты вирусного, алкогольного и медикаментозного происхождения, жировая болезнь печени (довольно частая патология современного человека, поражающая до 20% людей и более, в зависимости от возраста и массы тела) и ее аутоиммунные поражения, дефекты внутрипеченочных протоков.
Среди частых причин патологии также врожденные метаболические нарушения (галактоземия, муковисцидоз и другие), саркоидоз, изменения гормонального фона, например, при беременности.
Клинически холестатический синдром может проявляться в безжелтушной и желтушной формах, а также иметь острое или хроническое течение. Существуют три типа нарушений:
- Парциальный холестаз – уменьшена секреция желчи.
- Диссоцианный холестаз – задержка отдельных компонентов желчи.
- Тотальный холестаз – характерны выраженные нарушения поступления желчи в кишечник.
Проявления застоя желчи
Холестаз у беременных женщин и детей
Отдельного внимания заслуживают такие формы патологии, как холестаз во время вынашивания плода и в детском возрасте. В этих случаях механизм развития нарушений и симптомы имеют свои особенности.
Проявления холестаза у беременных наблюдаются в третьем триместре. Кожный зуд может быть ярко выраженным или практически не доставлять дискомфорта. Расчесы чаще отмечаются на руках, голенях, предплечьях. Желтуха встречается лишь у одной из десяти женщин и, как правило, проходит самостоятельно через две недели после родов. Однако при выраженной желтухе и раннем начале (до 25-27-й недели беременности) может повышать риск осложнений в родах.
Детский холестаз может наблюдаться как с первых месяцев жизни, так и появиться в более старшем возрасте. В младенчестве чаще встречаются внутрипеченочный холестатический синдром, вызванный врожденными метаболическими нарушениями, идиопатический неонатальный гепатит и пороки развития желчных протоков. Причинами холестаза могут быть также инфекции, токсические поражения органов, цирроз печени, сердечно-сосудистая недостаточность, опухоли поджелудочной железы, паразитарные поражения, склерозирующий холангит.
Опасность холестаза в том, что он развивается у детей в скрытой форме. Симптоматика зависит от возраста, в котором проявилось заболевание, и особенностей организма.
Диагностика патологии
Диагностику и лечение синдрома холестаза проводит врач-гастроэнтеролог. Некоторые пациенты ошибочно консультируются с дерматологом, акцентируя внимание только на кожном зуде и не принимая во внимание прочие симптомы.
Заподозрить патологию врачу позволяют беседа с больным, внешний осмотр кожи и слизистых пациента. Пальпация и перкуссия часто позволяют выявить увеличение печени в размерах, болезненные области. Нередко холестатический синдром протекает почти бессимптомно, и на его наличие указывают только лабораторные анализы. Они заключаются в определении уровня билирубина, холестерина, щелочной фосфатазы, ферментов и желчных кислот в крови, желчных пигментов в моче.
Для общего анализа крови при холестазе характерны анемия, лейкоцитоз, завышенные значения СОЭ. В биохимическом анализе крови выявляются гипербилирубинемия (за счет прямого (конъюгированного) билирубина), гиперлипидемия, повышение активности ферментов, таких как аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ), щелочная фосфатаза (ЩФ), гаммаглутамилтранспептидаза (ГГТП). Обнаружение антимитохондриальных, антинуклеарных антител и антител к гладкомышечным клеткам позволяет заподозрить аутоиммунное поражение печени как возможную причину холестаза.
Инструментальная диагностика холестаза предполагает ультразвуковое и рентгеновское исследования органов брюшной полости, гастро- и дуоденоскопию, магнитно-резонансную или эндоскопическую ретроградную холангиопанкреатографию, чрескожную чреспеченочную холангиографию. Диагноз может быть установлен на любом этапе, даже просто после выполнения лабораторных анализов и УЗИ, не все вышеперечисленные исследования обязательно потребуются для диагностики.
Если результаты проведенных обследований сомнительны, то прибегают к биопсии печени (которая также может быть назначена на любом этапе диагностического поиска).
Лечение холестаза
Первая мера при выявлении холестаза или подозрении на него – коррекция питания. Особенностью такой диеты является замена животных жиров на растительные. Рекомендуется употреблять больше овощей и фруктов, выбирать нежирные сорта мяса и виды молочных продуктов. Полезны также каши на основе злаковых культур. Нужно ограничить жареные, копченые и острые продукты. Следует полностью отказаться от спиртного, крепкого кофе и чая.
Для лечения холестаза могут быть назначены лекарственные препараты разных групп:
- гепатопротекторы;
- антибиотики;
- цитостатики;
- препараты урсодезоксихолевой кислоты.
При признаках гиповитаминоза рекомендованы также поливитаминные комплексы. В борьбе с кожным зудом препаратами первой линии являются производные желчных кислот, связывающие в просвете желчные кислоты из желчи и препятствующие их транспорту в кровтоток. Доказана эффективность блокаторов опиатных рецепторов ЦНС. В реабилитационном периоде применяют немедикаментозные методы для повышения защитных сил организма – физиопроцедуры, массаж, лечебная физкультура.
Лечение беременных осложняется рисками для плода при применении лекарств, потому для уменьшения симптоматики прибегают в первую очередь к простым и безопасным средствам – маски из овсяных хлопьев, отвар ромашки, использованию детского крема.
Холодная вода и сон в прохладном помещении облегчают кожный зуд. Однако при его усилении врачом могут быть назначены препараты желчных кислот, разрешенные к применению у беременных (в частности – урсодезоксихолевая кислота). Эти препараты определены американской Food and Drug Administration (FDA) на основании проведенных клинических исследований. Препараты, по которым накоплено достаточно данных о применении их у беременных, отнесены данной организацией к соответствующей группе (категории действия на плод).
Для успешного лечения холестаза у детей важно своевременно установить причину данного синдрома. Часто одними лекарствами патологию у этой группы больных не вылечить, тогда проводят хирургическую операцию.
У взрослых также нередко требуется оперативное вмешательство, купирующее причины развития холестаза. Возможно несколько способов хирургического лечения:
- пластика желчевыводящих путей и наложение анастомозов;
- внешнее дренирование желчных протоков;
- удаление камней из полости желчного пузыря или самого органа.
Источник