- Лечение возрастного кольпита
- Симптомы кольпита
- Причины возрастного кольпита
- Провоцирующие факторы
- Диагностика возрастного кольпита
- Лечение возрастного кольпита
- Осложнения
- Атрофический кольпит — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы атрофического кольпита
- Патогенез атрофического кольпита
- Классификация и стадии развития атрофического кольпита
- Осложнения атрофического кольпита
- Диагностика атрофического кольпита
- Лечение атрофического кольпита
- Прогноз. Профилактика
Лечение возрастного кольпита
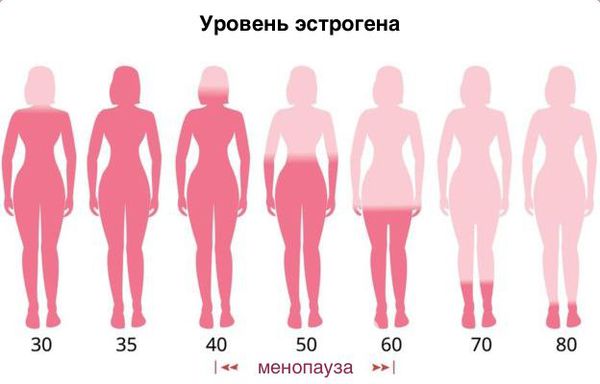
Возрастной кольпит — это неспецифический воспалительный процесс слизистой влагалища, формирующийся преимущественно на фоне гормональных изменений. Первые признаки кольпита, как правило, появляются через 5-7 лет после наступления менопаузы, что связано со снижением уровня эстрогенов в организме женщины.
Лечение возрастного кольпита основано на заместительной терапии. Кольпит развивается примерно у 35-40%, находящихся в постклимактерическом периоде. Однако диагностируется возрастной кольпит в 10-15% случаев. Это связано с вялотекущей симптоматикой, на которую женщины не обращают внимания.
Бызова Татьяна Евгеньевна
Михальчук Диана Васильевна
Покшубина Светлана Дмитриевна
Заведующая отделением, акушер-гинеколог высшей квалификации, хирург-гинеколог
Ступина Светлана Вадимовна
Зарайская Зоя Петровна
Врач-гинеколог высшей квалификации
Симптомы кольпита
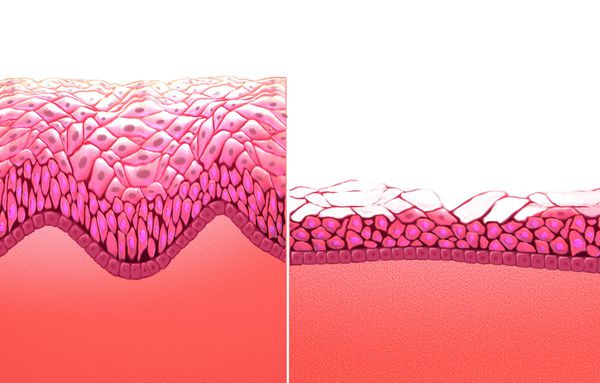
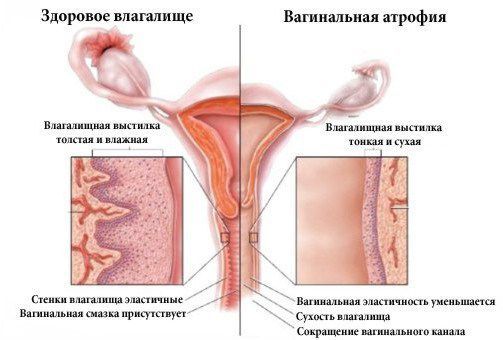
Вследствие гормональной недостаточности слизистая оболочка претерпевает атрофические процессы и истончается. В связи с этим появляются такие симптомы, как сухость, жжение при мочеиспускании, скудные кровянистые выделения после полового акта или использования тампонов. Появление крови свидетельствует о микротрещинах слизистой.
Снижение местного иммунитета провоцирует развитие дисбактериоза во влагалище, который проявляется навязчивым зудом, жжением, появлением неприятного запаха, патологическими выделениями. Выделения имеют желтовато-зеленоватый цвет, иногда с сукровицей. Консистенция творожистая или слизистая. При осмотре наблюдается отек и гиперемия.
Признаки интоксикации при возрастном кольпите появляются редко. Повышение температуры тела, ломота в мышцах, головная боль, потливость говорят об остром, иногда гнойном, процессе. Чаще всего постменопаузальный кольпит протекает без нарушений общего самочувствия. Возможно учащенное мочеиспускание.
Причины возрастного кольпита
Основными причинами развития кольпита у женщин, кроме гормональной дисфункции, являются:
- Дисбаланс вагинальной микрофлоры. Нормальный состав микроорганизмов обеспечивает физиологические процессы. При нарушении соотношения “полезных” и условно-патогенных бактерий развивается неспецифический воспалительный процесс.
- Возбудители заболеваний, передающихся половым путем. Кроме “полезной” и условно-патогенной флоры, во влагалище могут попасть возбудители ЗППП. Это случается при незащищенном половом контакте, при использовании плохо продезинфицированных медицинских изделий многоразового пользования, реже – в быту через предметы личной гигиены.
- Местная аллергическая реакция. Возникает при использовании средств гигиены (пенки, гели, муссы для подмывания), содержащих ароматизаторы, красители и консерванты. Иногда аллергия формируется при использовании ежедневных прокладок, тампонов, синтетического белья. Нередки случаи нежелательных реакций вследствие применения некоторых лекарственных препаратов в форме свечей, вагинальных таблеток, мазей и растворов.
- Заболевания органов малого таза, приводящие к нарушению кровообращения органов репродуктивной системы. Это влечет развитие атрофии слизистой.
- Гиповитаминоз.
Кольпит у пожилых женщин развивается при совокупности причин. Обычно на гормональные нарушения “наслаивается” 2-3 дополнительных причины.
Для поддержания местного вагинального иммунитета необходимо достаточное количество молочной кислоты, которая вырабатывается палочками Додерлейна. Именно поэтому нормальной средой считается кислая. Кислотность среды обеспечивает гибель и замедление роста патогенной флоры. Также кислая среда является условным контрацептивным фактором. Поскольку в ней погибает большая часть мужских половых клеток – сперматозоидов.
Провоцирующие факторы
Кроме причин, напрямую вызывающих возрастной кольпит после 50 лет, выделяют предрасполагающие факторы. Среди них:
- Нерациональная антибактериальная терапия – длительный курс, самостоятельное лечение, использование антибиотика без учета вида инфекционного возбудителя.
- Погрешности в личной гигиене – туалет наружных половых органов необходимо проводить не реже двух раз в сутки, с обязательной сменой нижнего белья.
- Нарушения обмена веществ – сахарный диабет, болезни щитовидной железы, других желез внутренней секреции.
- Использование местных контрацептивных средств – спермициды, презервативы со спермицидной смазкой, ароматизаторами.
- Непереносимость материала внутриматочной спирали – встречается редко, протекает по типу аллергической реакции.
- Заболевания других органов репродуктивной системы – эндометрит, эндометриоз, миома матки, аднексит.
- Иммунные нарушения – при несбалансированном питании, после химиотерапии, длительная гормональная или антибактериальная терапия.
Кольпит в постменопаузе может быть спровоцирован и другими факторами, которые не влияют напрямую на состояние слизистой. Диагностировать кольпит у женщины, установить вероятную причину и назначить лечение может только врач-гинеколог.
Диагностика возрастного кольпита
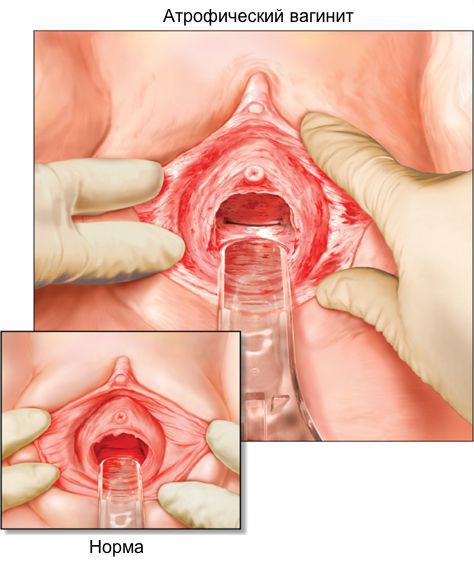
Заподозрить возрастной кольпит возможно при первичном гинекологическом осмотре. Обследование проводится с использованием вагинальных зеркал. При осмотре наблюдаются: отечность, стенки гиперемированы, возможен налет беловатого цвета, трещины, неприятный запах. При введении зеркала – болевые ощущения, связанные с сухостью.
Среди методов лабораторной диагностики информативны мазок на бактериальный посев и цитологическое исследование. Лабораторные методы позволяют оценить состав микрофлоры, степень и разновидность поражения тканей половых путей. Цитологический анализ особенно информативен в случае подозрения на возрастной атрофический кольпит. Общие лабораторные методы состоят из анализа мочи, клинического анализа крови, анализа крови на гормоны щитовидной железы, половые гормоны, содержание глюкозы в крови.
Инструментальная диагностика. Кольпоскопия – проводится с применением специальной аппаратуры. Оптический кольпоскоп вводится во влагалище, а изображение передается на монитор. Результат исследования – оценка состояния сосудов, структуры тканей. УЗИ репродуктивных органов проводят с целью определения границ воспалительного процесса.
Прежде, чем начать лечение возрастного кольпита, проводятся перечисленные диагностические процедуры. Крайне важно правильно поставить диагноз и дифференцировать возрастной кольпит от других заболеваний.
Выделяют четыре степени чистоты влагалища. Классификация основана на соотношении числа нормальной, условно-патогенной и патогенной флоры, а также с учетом кислотно-щелочного равновесия. Определить степень чистоты можно лабораторным путем при исследовании мазка. Первая степень характерна для детей и молодых девушек, не имеющих половых контактов. Четвертая степень свидетельствует о проблемах со здоровьем и требует обследования и лечения.
Лечение возрастного кольпита
Лечение возрастного атрофического кольпита в большинстве случаев начинают с заместительной гормональной терапии. Коррекцию нарушений баланса гормонов в организме женщины проводят путем назначения лекарственных препаратов местного и системного действия. Смысл гормонотерапии заключается в восполнении дефицита женских гормонов. Препараты для местного применения – в форме свечей и вагинальных таблеток. Системные лекарства назначаются в комбинации с локальным лечением и усиливают их эффект.
Если гормональный кольпит осложнен наличием патогенного или условно-патогенного возбудителя, целесообразна терапия антибиотиками и противогрибковыми средствами. Показан курсовой прием после точного определения вида микроорганизма. В период применения этих препаратов необходимо сохранить представителей нормальной флоры. Для этого подходят лекарства и биологически активные добавки, содержащие пробиотики и пребиотики.
При наличии выраженных симптомов воспаления, болевом синдроме применяются лекарственные препараты с обезболивающим и противовоспалительным действием. Это могут быть как местные средства, так и системные. Для восстановления регенерирующих тканевых функций – свечи или тампоны с компонентами, усиливающими заживление.
Фитотерапия. Лечение атрофического возрастного кольпита у женщин эффективно при использовании фитотерапии в форме примочек, сидячих ванн. Методика лечения травами должна применяться в комбинации с основным лечением. В качестве самостоятельного лечения не используется. Фитопрепараты эффективны для профилактики обострения болезни.
Лечение грязями. Назначают с учетом щелочной реакции влагалищных выделений. При кислой и нейтральной среде целесообразно лечение иловыми или торфяными грязями, имеющими нейтральную или слабощелочную реакцию. Если среда влагалища щелочная, подойдет окисленный торф. Грязь нагревается в термостате до температуры тела и с помощью тампона и аппликатора вводится во влагалище. Время проведения процедуры – не более 40 и не менее 15 минут. Лечебный курс включает в себя 12-15 сеансов. Лечение возрастного кольпита у женщин благоприятно протекает в комплексе с грязевой терапией.
Хирургическое лечение. Проводится очень редко, только в тяжелых случаях, когда консервативные методы не приносят желаемого результата. Операцию выполняют под общей анестезией в стационарных условиях. Процедура заключается в иссечении некрозных тканей и гнойного отделяемого. Период восстановления после хирургического лечения длится от двух недель до 2-3 месяцев. Продолжительность реабилитационного периода зависит от состояния общего иммунитета. Лечение кольпита у женщины в постменопаузе хирургическим путем в большинстве случаев имеет благоприятный исход.
Осложнения
Если кольпит вовремя не диагностирован и лечение не своевременно, возможно развитие осложнений. Наиболее распространенные неблагоприятные последствия:
- Развитие хронической формы с частыми периодами обострения. Хронический кольпит у женщин протекает со стертой симптоматикой и приводит к выраженным атрофическим изменениям.
- Распространение патологического процесса на соседние органы – формирование цистита, уретрита. Это, в свою очередь, может осложниться недержанием мочи.
- Вследствие истончения стенок влагалища появляются микротрещины слизистой – входные ворота для инфекций.
- Наличие инфекции в половых путях является причиной для инфицирования верхних отделов репродуктивной системы (матки, яичников) при хирургическом вмешательстве.
Чтобы избежать перечисленных осложнений, лечение кольпита в постменопаузе следует начинать сразу после появления первых признаков возрастного заболевания.
Источник
Атрофический кольпит — симптомы и лечение
Что такое атрофический кольпит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лантухова Э. С., гинеколога со стажем в 16 лет.
Определение болезни. Причины заболевания
Атрофический кольпит (вагинальная атрофия, генитоуринарный синдром) — это состояние влагалища, которое характеризуется атрофическими изменениями (истончением слизистой, сухостью, нарушением защитных функций тканей), и связано с дефицитом воздействия эстрогенов и других гормонов на слизистые. Чаще всего возникает в менопаузе.
Согласно МКБ-10 имеет код N95.2. Однако в настоящее время термин «атрофический кольпит» считается устаревшим: во-первых, атрофия не всегда сопровождается воспалением (кольпит), хотя оно и является предрасполагающим фактором [1] . Во-вторых, атрофические изменения происходят не только изолированно во влагалище, но и в мочеиспускательном канале, мочевом пузыре, мышцах и связках тазового дна. Это связано с общим эмбриональным происхождением органов полового тракта и мочевых путей, из-за чего на них воздействуют одни и те же гормоны [2] .
В 2014 году Международное общество по изучению сексуального здоровья женщин и Североамериканское общество по менопаузе рекомендовали заменить термин «вульвовагинальная атрофия» на термин «менопаузальный генитоуринарный синдром» (genitourinary syndrome of menopause) или «урогенитальный синдром», поскольку он характеризует комплексные изменения в половом и мочевом трактах, вызванные снижением уровня эстрогенов в постменопаузе [3] .
Основная причина развития генитоуринарного синдрома — возрастное снижение эстрогенов в пре- и постменопаузе. Схожие симптомы могут испытывать женщины репродуктивного возраста по следующим причинам:
- приём препаратов для подавления синтеза гормонов (тамоксифен) при лечении миомы матки и эндометриоза;
- химиолучевая терапия;
- хирургическая менопауза;
- операция на шейке матки;
- преждевременная недостаточность яичников;
- гипогонадотропная аменорея;
- длительный приём глюкокортикоидов при системных заболеваниях соединительной ткани (системная красная волчанка, ревматоидный артрит) и синдроме Шегрена (аутоиммунные процессы в эпителии);
- аллергические реакции на контрацептивы или средства интимной гигиены с высоким щелочным значением pH;
- послеродовый период и лактационная аменорея [4][12] .
Симптомы атрофического кольпита
Самый ранний симптом недостаточности эстрогенов — снижение увлажнённости влагалища, замечаемое при половом акте. Другие частые симптомы атрофического кольпита (вагинальной атрофии):
- сухость, зуд и жжение во влагалище;
- диспареуния (болезненные ощущения во время полового контакта);
- рецидивирующие вагинальные выделения (обильные, с неприятным запахом);
- кровянистые выделения во время полового акта;
- опущение стенок влагалища.
Симптомами атрофического цистоуретрита (эстрогендефицитных атрофических изменений в уретре и мочевом пузыре) являются:
- поллакиурия — учащение позывов к мочеиспусканию в течение дня (более 6-8 эпизодов) с уменьшением количества мочи;
- цисталгия — учащённое, болезненное мочеиспускание, сопровождающееся чувством жжения во влагалище в течение дня, боли в области мочевого пузыря и рези в уретре при мочеиспускании;
- никтурия — учащение позывов к мочеиспусканию в ночное время.
Симптомы атрофического цистоуретрита могут быть изолированными или сочетаться с недержанием мочи при напряжении.
Признаки вагинальной атрофии наблюдаются у 15 % женщин в перименопаузе и у 40-75 % в постменопаузе. Частота различных симптомов неодинакова: сухость влагалища встречается у 55 % женщин; жжение и зуд — у 18 %; диспареуния — у 41 %; у 6-8 % женщин наблюдается повышенная восприимчивость к инфекционным заболеваниям органов малого таза [12] .
На первый взгляд вышеуказанные симптомы не представляют существенной угрозы, однако значительно снижают качество жизни. При этом только каждая третья женщина знает о том, что эти жалобы обратимы, и только 25 % женщин получают медицинскую помощь [12] .
Патогенез атрофического кольпита
В основе развития атрофических изменений при данном заболевании лежит изменение гормонального фона.
Дефицит эстрогенов блокирует деление эпителиальных клеток стенки влагалища, в результате чего угнетается клеточная пролиферация (увеличение числа клеток и рост ткани) и образование гликогена — питательной среды для лактобактерий. Это приводит к почти полному исчезновению этих бактерий и нарушениям влагалищного микробиома, так как именно кисломолочные бактерии поддерживают оптимальный уровень pH и подавляют рост патогенной и условно-патогенной флоры. В дальнейшем изменение баланса микроорганизмов ведёт к развитию воспалительных процессов.
Поскольку рецепторы к эстрогенам содержатся в эндотелии сосудов (сосудистой стенке) и нервных клетках, при заболевании снижается кровообращение, развивается ишемия тканей, появляются симптомы жжения, зуда и боли.
В связи с единым эмбриональным происхождением мочеполовой системы данные изменения затрагивают не только влагалище, но и уретру, мочевой пузырь, мышцы и связки тазового дна.
В патогенезе также играет роль уменьшение количества альфа- и бета-адренорецепторов в мочеиспускательном канале, шейке и дне мочевого пузыря (адренорецеторы контролируют процесс наполнения мочевого пузыря); изменение чувствительности мускариновых рецепторов к ацетилхолину (М-холинорецепторы отвечают за сокращение гладкой мускулатуры мочевого пузыря), снижение чувствительности миофибрилл к норадреналину (миофибриллы обеспечивают сокращение мышечных волокон) [4] [16] .
Классификация и стадии развития атрофического кольпита
Урогенитальные расстройства вместе с изменениями кожи и её придатков (морщины, ломкость ногтей, выпадение волос, появление пигментных пятен) относятся к средневременным проявлениям климакса в возрасте 55-60 лет и обычно возникают после ранних симптомов климакса (приливов, потливости, головокружений, сердцебиения). Но возможны и индивидуальные колебания по времени их появления и степени выраженности [6] .
Различают три степени тяжести урогенитальных расстройств:
- лёгкая степень — сочетание симптомов атрофического вагинита и «сенсорных» симптомов атрофического цистоуретрита без нарушения контроля мочеиспускания: сухость, зуд, чувство жжения во влагалище, неприятные выделения, диспареуния, поллакиурия, никтурия, цисталгия;
- средняя тяжесть — сочетание симптомов атрофического хронического вагинита, цистоуретрита и недержания мочи при напряжении;
- тяжёлая степень — симптомы атрофического вагинита и цистоуретрита в сочетании с недержанием мочи при напряжении и эпизодами неудержания мочи при переполнении мочевого пузыря (периодическая невозможность контролировать выделение мочи).
Осложнения атрофического кольпита
При отсутствии лечения генитоуринального синдрома возможно развитие выраженных изменений. К осложнениям заболевания относятся:
- воспалительные процессы во влагалище (вагинит);
- воспаления органов малого таза — матки, маточных труб и яичников;
- уретрит;
- цистит (воспаление мочевого пузыря);
- пиелонефрит (воспаление в почках, развивается по восходящему пути);
- появление изъязвлений, пролежней, свищей в урогенитальной области;
- сращение слизистой влагалища;
- пролапс (опущение влагалища) с полным выпадением стенок и матки;
- нарушения мочеиспускания и дефекации [12] .
Диагностика атрофического кольпита
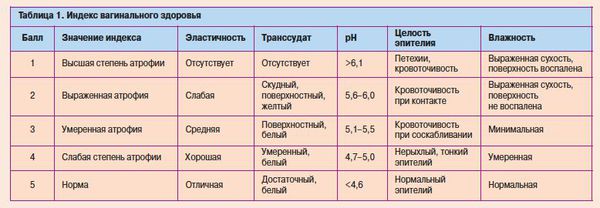
Диагностика урогенитальных расстройств основывается на данных анамнеза, осмотра и интерпретации симптомов. При осмотре легко заметна истончённая, ранимая слизистая; бледно-розовый, сухой, гладкий, без складок эпителий, при воспалении — локальные участки покраснений, кровоизлияний, выделения [12] . Для постановки диагноза используется индекс вагинального здоровья (VHI — vaginal heaith index, Bachmann, 1994) [7] [12] :
К объективной диагностике атрофического вагинита относятся:
- определение pH вагинального содержимого;
- микробиологическое исследование (посев);
- микроскопическое исследование (мазок на флору);
- исключение инфекций методом ПЦР (полимеразной цепной реакции);
- цитологическое исследование;
- расширенная кольпоскопия.
При выявлении атипичных клеток у женщин с атрофией необходимо проведение терапии локальными эстрогенами в течение семи дней и повторное цитологическое исследование — для исключения или подтверждения онкологических процессов [12] . Атрофические изменения иногда могут имитировать онкологические изменения при проведении цитологии и показывать ложные негативные результаты. После проведения лечебного курса местными эстрогенами происходит улучшение трофики тканей и подобные изменения проходят, если не являлись злокачественными. Тем не менее, такие обследования необходимо повторять регулярно, так как риск появления онкологических заболеваний с возрастом увеличивается.
При урологических симптомах проводят общий анализ мочи, посевы мочи, УЗИ почек и мочевого пузыря, КУДИ (комплексное уродинамическое исследование), консультацию уролога. Для исключения кожных заболеваний при необходимости требуется консультация дерматолога.
Лечение атрофического кольпита
При наличии воспаления на фоне атрофии первым этапом проводится санация (устранение возбудителя инфекции), а затем — мероприятия по восстановлению микрофлоры и слизистой.
Лечение симптомов атрофии должно быть дифференцированным и индивидуальным.
При лёгких формах возможно местное применение негормональных лубрикантов. Положительным действием обладает половая жизнь на регулярной основе [13] . При отсутствии эффекта и более выраженных симптомах назначают терапию эстрогенами.
Согласно рекомендациям Международного общества по менопаузе, тренировка мочевого пузыря (поведенческая терапия, направленная на выработку головным мозгом контроля над мочеиспускательным рефлексом) эффективна при гиперактивном мочевом пузыре. Вагинальное применение эстрогенов более эффективно в отношении недержания, тогда как преимущества системной терапии эстрогенами при данном симптоме неочевидны [13] [15] [16] .
Урогенитальные расстройства являются независимым показанием к назначению гормональной терапии. Лучше всего атрофические изменения нивелируют эстрогены для местного применения (эстриол). Препараты эстриола для местного применения имеют минимальную системную абсорбцию (концентрация в плазме не превышает 20 пг/мл), а положительный эффект наступает быстро — через 2-3 недели. При этом у гормональной терапии не выявлено негативного влияния на эндометрий при длительном наблюдении (от 6 до 24 месяцев).
В случае местного применения низкой дозы эстрогенов дополнительное использование прогестерона не требуется. Применение локальных эстрогенов у женщин с онкологическими заболеваниями требует особой осторожности и необходимости консультации онколога [12] .
Эстрогены способствуют улучшению кровоснабжения влагалищной стенки, восстановлению функции слизистых оболочек урогенитального тракта, увеличивают количество лактобацилл и гликогена, поддерживают оптимальное количество коллагена, обеспечивающего достаточную толщину и эластичность эпителия, а также стимулируют секрецию иммуноглобулинов и повышают локальный иммунитет, препятствующий развитию рецидивирующей инфекции [12] . В настоящее время в России существуют препараты, содержащие только эстроген (свечи и крем, в составе которого присутствует антисептик хлоргексидин), эстроген-гестагеносодержащие капсулы с лактобактериями, а также вагинальные таблетки с эстриолом и лактобактериями.
К новым методам лечения умеренной и тяжёлой диспареунии относится одобренный FDA селективный модулятор эстрогеновых рецепторов — оспемифен для приема внутрь, но он имеет ряд противопоказаний и побочных действий.
Комплексное лечение различных расстройств мочеиспускания, помимо гормонотерапии, включает консультацию уролога и применение препаратов, оказывающих селективное действие на определённые рецепторы мочевого тракта (М-холинорецепторы, альфа-адренорецепторы, бета-3-адренорецеторы) [4] .
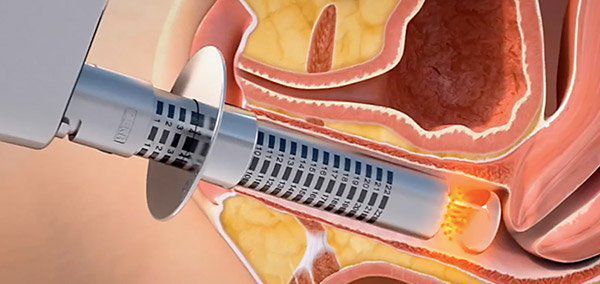
С целью лечения недержания мочи могут быть использованы инъекции препаратов на основе гиалуроновой кислоты. Востребована и биоревитализация гиалуроной кислотой, в результате которой происходит увлажнение слизистой оболочки, повышение тонуса мышц, усиление либидо. Данные методики имеют временный эффект, так как с течением времени происходит расщепление гиалуроновой кислоты ферментом нашего организма.
Эффективно применение собственной плазмы крови человека, то есть тромбоцитарной аутологичной плазмы — биологического стимулятора процессов регенерации.
Особой популярностью в настоящее время в профилактике и лечении вагинальной атрофии, недержании мочи и опущения стенок влагалища пользуются лазерные технологии (интимный лазерный фототермолиз).
Методика безопасна, безболезненна, имеет короткий курс реабилитации, проводится амбулаторно. В результате происходит улучшение состояния кожи и тонуса мышц, слизистая оболочка восстанавливает эластичность и натуральную лубрикацию, увеличивается её толщина и мягкость за счёт процессов неоколлагенеза и новой васкуляризации.
Прогноз. Профилактика
При своевременной диагностике и лечении прогноз благоприятный — уменьшается выраженность генитоуринарного синдрома у 85 % женщин [4] .
При выраженных нарушениях (III-IV степени выпадения половых органов, когда опущение выходит за пределы половой щели, появлении изъязвлений, пролежней, свищей, сращений слизистой, а также при отсутствии желаемого результата от консервативной терапии) проводится хирургическое лечение, однако оно в некоторых случаях может быть не полностью эффективным, иметь рецидивы и осложнения. Для улучшения прогноза на этапах подготовки к оперативным вмешательствам и после операции проводится консервативная гормональная терапия.
Профилактика развития генитоуринарного синдрома основывается на систематических осмотрах и своевременном назначении гормональной заместительной терапии после наступления менопаузы.
Источник