- Полость матки расширена с неоднородным содержимым что это значит
- Полость матки неоднородной структуры: что это значит?
- Когда неоднородность миометрия — норма?
- О чём ещё говорит неоднородная структура полости матки?
- Гиперплазия эндометрия — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы гиперплазии эндометрия
- Патогенез гиперплазии эндометрия
- Классификация и стадии развития гиперплазии эндометрия
- Осложнения гиперплазии эндометрия
- Диагностика гиперплазии эндометрия
- Анамнез и клиническая картина
- Инструментальная диагностика
- Лечение гиперплазии эндометрия
- Прогноз. Профилактика
Полость матки расширена с неоднородным содержимым что это значит
Уже несколько десятилетий прошло, как метод ультразвуковой диагностики прочно вошел на вооружение современной медицины. Его преимуществами считаются относительная легкость выполнения, отсутствие вредного влияния на организм исследуемого, высокая информативность. Существует несколько типов ультразвуковой диагностики, но самым распространенным является так называемый В-режим — когда на основе информации от отраженных волн строиться двухмерное изображение. Данный способ медицинской визуализации давно уже стал основным методом исследования многих органов и систем, в частности, современную гинекологию невозможно представить себе без УЗИ. Исследование органов малого таза женщины производиться практически исключительно данным способом, лишь в некоторых спорных случаях прибегают к дополнительным методам диагностики.
К органам малого таза у женщины относят практически всю репродуктивную систему — матку, маточные трубы и яичники. Также в малом тазу находятся такие органы, как мочевой пузырь и прямая кишка, которые также могут быть исследованы при помощи УЗИ. Тем не менее, подавляющее число УЗИ малого таза у женщин выполняется именно с целью обследования детородных органов.
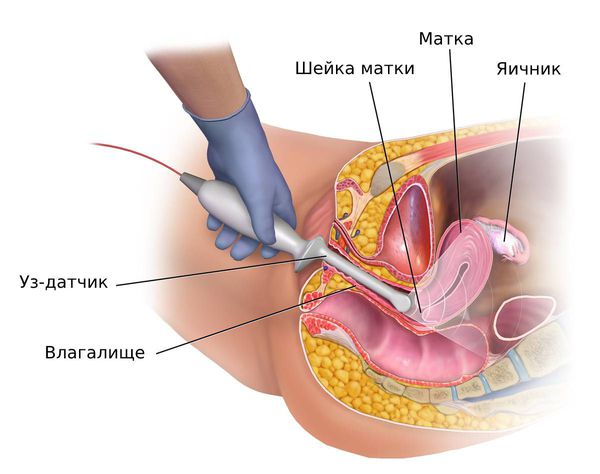
Для этой цели разработаны и широко применяется два основных приема ультразвуковой диагностики, различающиеся положением датчика. В одном случае датчик аппарата находиться на передней брюшной стенке, через которую и ведется исследование органов. Преимуществом этого приема является больший комфорт женщины при процедуре и возможность определенного маневра у врача-исследователя — при необходимости можно попутно осмотреть мочевыделительную систему, а также близлежащие органы. Однако при этом получается менее четкое изображение органов — все же между передней брюшной стенкой и маткой может быть значительная прослойка тканей. Другой прием заключается во введении датчика во влагалище (интравагинальное УЗИ органов малого таза) — это обеспечивает высочайшую четкость изображения, так как источник ультразвуковых волн практически непосредственно прилегает к исследуемым органам. Однако такое исследование требует наличия у врача определенных навыков и создает некоторый дискомфорт для женщины, кроме того, при такой методике невозможно попутно изучить близлежащие к детородным органам ткани.
В зависимости от приема УЗИ органов малого таза от женщины требуется и различная подготовка к исследованию. Перед традиционным исследованием через брюшную стенку примерно за час необходимо выпить около литра воды и не ходить в туалет до окончания процедуры — наполненный мочевой пузырь служит своеобразной «подсветкой» для органов репродуктивной системы. Если же предполагается использование интравагинального УЗИ, то непосредственно перед исследованием мочевой пузырь необходимо опорожнить, то есть сходить в туалет.
В рамках стандартного УЗИ органов малого таза у женщин исследуются следующие характеристики:
— Положение матки в малом тазу и относительно других органов;
— Размеры и контуры матки;
— Структура различных слоев матки — главным образом мышечного (миометрия) и слизистого (эндометрия) слоев;
— Характеристики полости матки (размер, гладкость стенок);
— Размеры и структура шейки матки;
— Размеры яичников и их структура;
— Структура маточных труб (если определяются);
— Состояние тканей, окружающих органы репродуктивной системы.
Ряд характеристик органов репродуктивной системы у женщин детородного возраста значительно изменяются в зависимости от этапа менструального цикла, что должен учитывать врач. Кроме того, УЗИ органов малого таза женщине можно назначать в определенный день цикла для более детального изучения той или иной функции репродуктивной системы. Так, общее исследование органов малого таза лучше всего проводить на 5-6 день цикла, начало которого отчитывается от первого дня менструаций. Для более точного обследования структуры эндометрия больше подходит вторая половина цикла — после 14го дня, так как в этот период слизистая оболочка матки достигает наибольшей толщины и какие-либо изменения становятся более заметными. Для проверки образования новых яйцеклеток и работы яичников нередко назначается неоднократное УЗИ — на 7, 14 и 22 день цикла. Такая методика позволяет адекватно оценить работу репродуктивной системы в динамике.
Рассмотрение основных характеристик органов малого таза у женщин в рамках УЗИ происходит достаточно быстро, однако зачастую не может дать точный диагноз и требует дополнительных методов диагностики. Тем не менее, высокая информативность метода помогает направить исследование в нужное русло.
Положение матки — нормальным считается такое расположение матки в малом тазу, когда она несколько отклонена вперед от вертикальной линии тела. В заключении УЗИ такое положение называется Anteflexio. Врожденной патологией считается отклонение матки назад — это может быть причиной бесплодия у женщины, а также значительно осложняет течение родов.
Размеры и контуры матки — размеры матки находятся в сильной зависимости от количества родов и беременностей женщины, поэтому последняя должна в обязательном порядке информировать врача обо всех беременностях, в том числе и тех, которые были прерваны на раннем этапе (выкидыш или аборт). При УЗИ органов малого таза у женщин измеряется длина, толщина и ширина матки. У не имевшей беременностей женщины размеры матки соответственно составляют 44 мм*32 мм*44 мм. При наличии в анамнезе беременностей без последующих родов размеры матки несколько увеличены — 49 мм*37 мм*46 мм, если же женщина уже рожала, то нормальные размеры матки будут 51 мм*39 мм*50 мм. После нескольких родов размеры матки могут увеличиться еще на 4-5 мм, в любой ситуации допустимы колебания от указанных значений 5-6 мм — это считается вариантом нормы. Если при УЗИ органов малого таза обнаружено значительно уменьшенная в размерах матка, это говорит о ее недоразвитии, увеличение же матки может быть вызвано беременностью или опухолью, о наличии которой свидетельствует также размытость контуров матки — в норме очертания этого органа на УЗИ четки и ровные.
Структура миометрия на фоне полного здоровья должна быть однородной. Наличие включений, обладающих повышенной эхогенностью, расценивается как признак миомы матки или другого типа опухоли.
Структура эндометрия. Изучение слизистой оболочки матки при УЗИ органов малого таза представляет собой наибольшую сложность, так как толщина и другие характеристики этого слоя наиболее сильно изменяются в течении менструального цикла.
— В первую фазу менструального цикла — фазу регенерации, 3-5 день — эндометрий на УЗИ определяется достаточно плохо, его толщина составляет 3-4 мм.
— Фаза ранней пролиферации (5-7 день) — эндометрий утолщается до 4-6 мм, однако его эхогенность остается низкой, структура этого слоя однородная.
— Фаза средней пролиферации (7-10 день) — единственным отличием картины УЗИ от предыдущей стадии является утолщение эндометрия до 8-9 мм.
— Фаза поздней пролиферации (10-14 день) характеризуется нарастающими толщиной (до 9-14 мм) и эхогенностью эндометрия.
— Фаза ранней секреции (15-18 день) — утолщение слизистой оболочки матки продолжается, хоть и более медленными темпами, толщина последней к концу фазы достигает 11-16 мм. Эхогенность эндометрия начинает повышаться неравномерно, начиная от миометрия к полости матки, в результате чего образуется область со сниженной эхогенностью в центре матки.
— Фаза средней секреции (18-23 день) — толщина эндометрия становиться максимальной за весь цикл (12-18 мм), эхогенность также продолжает увеличиваться, гипоэхогенная область в центре матки становится незаметной.
— Фаза поздней секреции (23-27 день) — толщина эндометрия уменьшается до 11-16 мм, его структура становиться неоднородной, возникают очаги с повышенной эхогенностью. Отсутствие таких изменений на данном этапе менструального цикла свидетельствует о децидуализации эндометрия — его подготовке к имплантации зародыша после успешного зачатия.
Изучение эндометрия в динамике или хотя бы описание его характеристики в точно определенный день цикла (если женщина ведет календарь) позволяет не только определить наличие патологий в этом слое, но охарактеризовать течение всего менструального цикла, изменения которого могут быть вызваны различными эндокринными нарушениями.
Полость матки — как уже было сказано, размеры полости матки могут сильно различаться в зависимости от этапа менструального цикла и толщины эндометрия. Однако в любом случае внутренная поверхность матки должна быть четкой и ровной, а в ее полости не должно быть различных эхогенных образований — нечеткость контуров свидетельствует о воспалительном процессе (эндометрите), а гиперэхогенные образования являются полипами или опухолями матки.
Шейка матки — ее размеры также во многом зависят от беременностей и родов. Длина, толщина и ширина шейки являются важным диагностическим критерием рака шейки матки. У женщины, которая не переносила беременность, размеры шейки составляют 29 мм*26 мм*29 мм. Если была прерванная беременность, то размеры шейки матки увеличиваются на 1-2 мм, после родов они составляют 34 мм*29 мм*33 мм. Канал шейки матки должен иметь толщину 2-3 мм быть гипоэхогенным, так как заполнен слизью. Расширение канала или изменение структуры шейки матки, обнаруженные при УЗИ органов малого таза, являются поводом для осмотра у гинеколога и взятия мазка на анализ, так как причина изменений может заключаться в воспалении или опухоли шейки.
Яичники также претерпевают значительные изменения в течении менструального цикла и обладают достаточно сложной структурой. Нормальные размеры яичников на 3-5 день цикла составляют 30 мм*19 мм*27 мм, но колебания нормы у различных женщин могут составлять до 10 мм. Поверхность яичников четкая, бугристая, во внутренней структуре определяется мозговое вещество средней эхогенности, состоящее из фиброзной ткани и корковый слой, содержащий аэхогенные включения — фолликулы с жидкостью. На раннем этапе менструального цикла размеры правого и левого яичников в целом одинаковы, впоследствии один становиться больше другого за счет развивающего фолликула. На 3-5 день в корковом веществе обоих яичников содержится по 10-12 аэхогенных образований размером 3-4 мм. На 7-9 день менструального цикла можно определить развивающийся фолликул, диаметр которого становиться 10-11 мм, тогда как размеры других фолликулов постепенно уменьшается и они начинают исчезать. В дальнейшем размеры фолликула увеличиваются на 2-3 мм в день вплоть до овуляции (14-15 день), когда его диаметр составляет 20-25 мм. Во второй половине менструального цикла, после овуляции, на 15-19 день на месте фолликула образуется область с неравномерной эхогенностью — желтое тело, диаметром 15-18 мм. В течении 19-23 дня менструального цикла желтое растет, увеличиваясь до 23-27 мм, его эхогенность при этом снижается. На 24-27 день желтое тело начинает резко уменьшатся, практически не определяясь к менструации. Его сохранение и даже некоторое увеличение после 23 дня цикла свидетельствует о зачатии.
Маточные трубы в большинстве случаев не определяются на УЗИ органов малого таза. Их появление при исследование может говорить об их воспалении, неравномерная гиперэхогенная область на месте маточной трубы свидетельствует о внематочной (трубной) беременности.
В норме позади матки определяется небольшое количество жидкости, которая содержится позадиматочном пространстве брюшной полости (дугласовом пространстве). Увеличение количества жидкости позади матки или ее появление по бокам или спереди от органа свидетельствует о воспалении окружающих матку тканей (параметрит).
— Рекомендуем посетить наш раздел с интересными материалами на аналогичные тематики «Профилактика заболеваний»
Источник
Полость матки неоднородной структуры: что это значит?
Ультразвуковое исследование полости матки — одна из самых информативных методик диагностики состояния органа. С помощью УЗИ врач определяет положение матки, её размеры и структуру. Неоднородная структура тканей матки может быть как нормой, так и тревожным звоночком, сигнализирующим о наличии нарушений в организме.
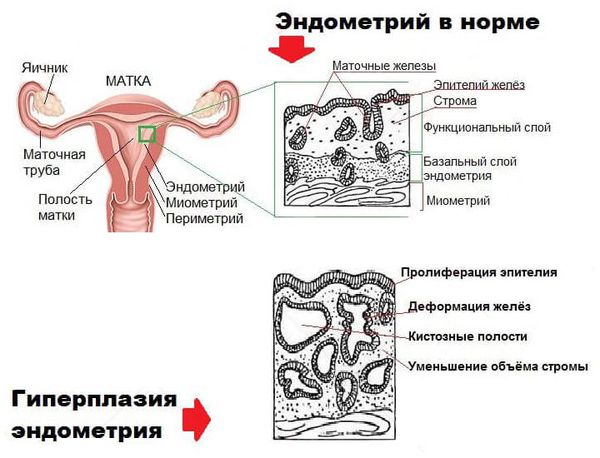
Мышечный слой, выстилающий полость матки, называется миометрием. В норме этот слой имеет равномерную и однородную поверхность. Если же на УЗИ в миометрии выявляются участки повышенной или пониженной плотности, говорят о неоднородной структуре полости матки.
Когда неоднородность миометрия — норма?
При описании включений в мышечном слое матки специалисты пользуются такими терминами, как гиперэхогенность (высокая плотность) и гипоэхогенность (низкая плотность). Разнородная структура органа может быть вызвана различными причинами:
- возрастные изменения мышечного слоя, связанные с естественным снижением уровня женских половых гормонов;
- последствия повреждений маточных стенок: тяжёлых родов, выскабливаний, прочих инвазивных вмешательств;
- разрушение миометрия на фоне хронических эндокринных нарушений, не поддающихся коррекции.
В этих случаях неоднородность структуры тканей рассматривается как состояние, не требующее вмешательства со стороны врача. Однако чаще неоднородная эхогенность миометрия бывает связана с патологическими изменениями органа.
О чём ещё говорит неоднородная структура полости матки?
Наиболее распространённая причина изменений в структуре мышечного слоя матки — эндометриоз, а именно его внутренняя форма, аденомиоз. Разрастание клеток эндометрия за пределы слизистой оболочки сопровождается маточными кровотечениями, частыми болями и анемией. Зачастую болезнь приводит к бесплодию. По этой причине девушкам, планирующим беременность, рекомендуют проходить УЗИ малого таза даже при отсутствии подозрительных признаков.
Неоднородность миометрия может быть вызвана также новообразованиями в стенках матки. Наиболее часто среди них встречается миома. Опухоль представляет собой доброкачественное новообразование гормональной этиологии. У пациенток наблюдаются частые боли в области таза, нерегулярные маточные кровотечения, нарушения в работе органов малого таза.
Для постановки точного диагноза врач может назначить ряд дополнительных исследований: МРТ, гидросонографию, гистероскопию и пр. Получить подробную консультацию по вопросам диагностики и лечения патологий матки можно у наших специалистов. Запись на приём ведётся по телефонам.
Источник
Гиперплазия эндометрия — симптомы и лечение
Что такое гиперплазия эндометрия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Анькина А. О., врача УЗИ со стажем в 9 лет.
Определение болезни. Причины заболевания
Гиперплазия эндометрия (гиперпластические процессы эндометрия) — это патологическое разрастание желёз слизистой оболочки матки. Эндометрий состоит из желёз и стромы (основы). В норме строма занимает более половины площади эндометрия, при гиперплазии соотношение желёз к строме становится более 50 % [24] .
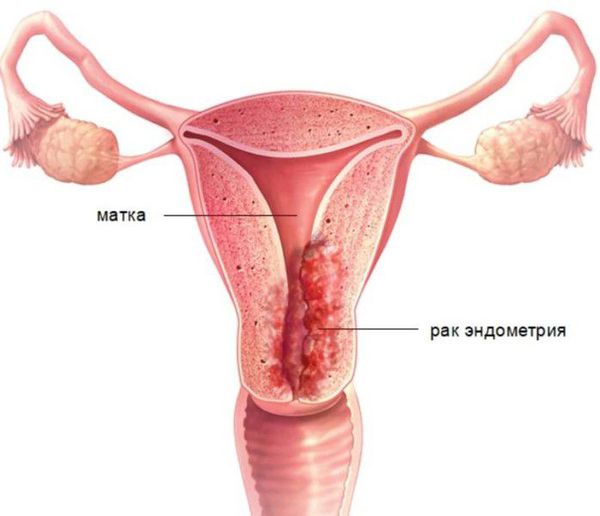
Диагноз « гиперплазия эндометрия » ставится только по заключению гистологического исследования. Без своевременной диагностики и целенаправленного лечения повышается риск развития рака эндометрия.
Гиперплазию нужно отличать от пролифелирующего эндометрия, при котором эндометрий растёт, но не имеет структурных особенностей, характерных для ранней, средней или поздней стадии пролиферации в нормальном менструальном цикле. Также он отличается наличием участков кровоизлияний, дистрофических изменений и распадом [22] .
Пролиферирующий эндометрий не является формой гиперплазии, так как соотношение желёз эндометрия к строме не изменяется. Однако если состояние не лечить, повышается риск развития гиперплазии [23] .
Распространённость заболевания составляет 15–50 % от всех гинекологических патологий [7] . Гиперплазия эндометрия может возникнуть у женщин всех возрастов, но чаще развивается в 40-44 года, когда происходит гормональная перестройка из-за приближения менопаузы [1] [6] .
В составе маточного эндометрия есть специфические рецепторы, которые делают его органом-мишенью для половых гормонов. При гормональном сбое нарушается рост и дифференцировка эндометриальных клеток, что приводит к разрастанию эндометрия.
Факторы риска развития гиперплазии эндометрия [1] [8] [11] :
- ожирение и связанное с ним избыточное образование эстрогенов из андрогенов в жировой ткани [3] ;
- возраст старше 35 лет;
- наследственность и генетические мутации;
- злостное курение табака;
- раннее менархе (начало менструации) — до 12 лет;
- поздняя менопауза — позже 55 лет;
- затянувшийся период менопаузального перехода;
- хроническая ановуляция (отсутствие овуляции у женщины репродуктивного возраста более шести циклов подряд);
- сопутствующие заболевания: сахарный диабет 2-го типа, ожирение, синдром Линча (наследственный неполипозный колоректальный рак), синдром поликистозных яичников (СПКЯ), гормональные опухоли яичников, бесплодие, а также заболевания пищеварительного тракта, иммунной системы и щитовидной железы;
- приём некоторых лекарственных препаратов: менопаузальная заместительная гормональная терапия (ЗГТ), содержащая только эстрогены; длительная терапия Тамоксифеном. Этот препарат применяется в составе комплексного лечения рака молочной железы. Его побочным эффектом является влияние на слизистую оболочку матки с развитием гиперплазии [14] .
Симптомы гиперплазии эндометрия
В редких случаях гиперплазия эндометрия может протекать без симптомов [16] [17] . Но обычно для гиперпластических процессов эндометрия характерны нарушения менструального цикла:
- интервал между менструациями более 35 дней или менее 21 дня;
- затяжные, обильные менструации;
- кровянистые выделения из половых путей между менструациями;
- отсутствие менструаций более шести месяцев вне беременности и лактации.
Пациентки репродуктивного возраста иногда жалуются на отсутствие беременности при регулярной половой жизни [15] [18] .
В период перехода к менопаузе основным симптомом заболевания являются нерегулярные обильные менструации, сменяющиеся длительными мажущими кровянистыми выделениями.
Женщины менопаузального возраста жалуются на скудные кровянистые выделения из половых путей. Они могут проявляться эпизодически либо быть продолжительными.
Иногда пациенток беспокоят симптомы, характерные для обменных и эндокринных нарушений: головные боли, избыточная прибавка веса, нарушение сна, периодически возникающая жажда, утомляемость, пониженная работоспособность и раздражительность, чрезмерный рост волос (в том числе на участках кожи, для которых это несвойственно) [2] [11] .
Патогенез гиперплазии эндометрия
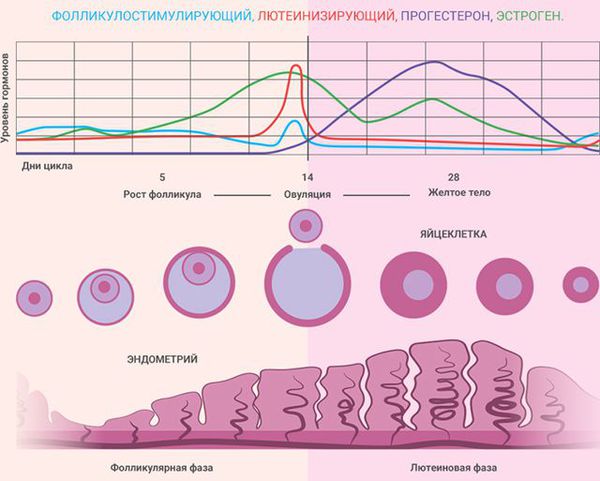
Состояние эндометрия зависит от фазы менструального цикла:
- I фаза (фаза пролиферации) — продолжается до 14-го дня (при 28-дневном цикле). Под воздействием эстрогенов происходит пролиферация (рост) эндометрия. Его железы увеличиваются, слегка извиваются, их просвет расширяется, но секрета они ещё не содержат [3] . Максимальный рост наблюдается к концу фазы, когда в яичнике созревает один из фолликулов и происходит овуляция. Толщина функционального слоя эндометрия в этот период составляет 4 – 5 мм.
- II фаза (фаза секреции, или лютеиновая фаза) — продолжается с 14-го по 28-й день, совпадает с развитием жёлтого тела в яичнике на месте лопнувшего фолликула. Под влиянием гормонов жёлтого тела, в том числе прогестерона, железы эндометрия ещё больше извиваются и заполняются секретом. В них откладывается гликоген, фосфор и кальций, необходимые для питания и последующей имплантации эмбриона в слизистую оболочку матки. Толщина функционального слоя эндометрия в позднюю стадию фазы секреции (при отсутствии беременности) составляет 15 мм. Когда происходит обратное развитие жёлтого тела, уровень прогестерона и эстрогенов снижается, функциональный слой эндометрия отторгается и начинается менструация.
В патогенезе гиперплазии эндометрия выделяют два варианта развития событий:
- Гормонозависимый — избыточное влияние эстрогенов на слизистую оболочку матки при недостаточном воздействии прогестерона, который должен подавлять действие эстрогенов. Наблюдается при недостатке прогестерона или при избытке эстрогенов. В этом случае эстрогены провоцируют патологический рост эндометриальных желёз, при котором изменяется их форма и размер. Из-за недостатка прогестерона не наступает фаза секреции, поэтому эндометрий продолжает активно расти. Гиперплазия эндометрия почти всегда является гормонозависимой.
- Гормононезависимый — патологический ответ желёз и стромы эндометрия на нормальный уровень эстрогена. Может возникнуть из-за хронического воспаления эндометрия. В этом случае аномальное разрастание эндометрия связано с тем, что у рецепторов меняется структура и функции.
При гиперплазии эндометрия без клеточной атипии из-за гормонального дисбаланса увеличивается количество желёз. Их соотношение к строме эндометрия начинает превышать 50 % [3] [7] .
В случае гиперплазии эндометрия с атипией избыток желёз эндометрия сочетается с клеточными мутациями (атипическим перерождением). Атипическая гиперплазия эндометрия является предраковым состоянием.
Классификация и стадии развития гиперплазии эндометрия
Рассмотрим две основные международные классификации гиперплазии эндометрия, которые основаны на оценке строения ткани [4] [9] [12] .
Международная классификация болезней 10-го пересмотра (МКБ-10):
- N85.0 Железистая гиперплазия эндометрия (кистозная, железисто-кистозная, полипоидная).
- N85.1 Аденоматозная (атипическая) гиперплазия эндометрия.
Пересмотренная классификация ВОЗ 2014 года:
- Гиперплазия эндометрия без атипии. Синонимы: доброкачественная, простая неатипическая, сложная неатипическая.
- Атипическая гиперплазия эндометрия. Синонимы: простая атипическая, сложная атипическая, эндометриальная интраэпителиальная неоплазия [25] .
Основная цель этих классификаций — разграничить доброкачественную гиперплазию и гиперплазию с наличием атипических клеток. Это важно, чтобы определить дальнейшую тактику ведения пациенток, так как атипичная гиперплазия часто перерождается в рак [9] .
Осложнения гиперплазии эндометрия
Анемия. Для гиперплазии эндометрия характерны аномальные маточные кровотечения. В связи с этим женщины часто страдают от хронического малокровия разной степени выраженности.
Бесплодие. Гормональные изменения отражаются на качестве эндометрия, что создаёт риск неудачной имплантации эмбриона. Помимо этого, гиперплазия эндометрия часто выявляется на фоне хронической ановуляции, при которой зачатие невозможно.
Перерождение в рак эндометрия. Самое грозное осложнение гиперплазии эндометрия. Согласно исследованию 2006 года, атипическая гиперплазия эндометрия перерождается в аденокарциному эндометрия в 29 % случаев. Гиперплазия без атипии становится злокачественной менее чем в 5 % случаев [4] [10] .
Риск озлокачествления зависит в первую очередь от выраженности клеточного атипизма, т. е. от степени изменения клеток. Возраст, состояние яичников, сопутствующие эндокринные заболевания, ожирение и приём гормональных препаратов не так сильно влияют на риск перерождения [10] . Поэтому так важна своевременная диагностика гиперплазии эндометрия и последующее выделение пациенток с этой патологией в группу онкологического риска [13] .
Диагностика гиперплазии эндометрия
Диагностика основана на анализе данных анамнеза пациентки (истории болезни), клинической картины заболевания (жалоб и физикального осмотра), а также на результатах ультразвукового и гистероскопического исследования с обязательным патоморфологическим анализом соскоба из полости матки.
Диагноз «гиперплазия эндометрия» ставится только на основании гистологического исследования материала, полученного при диагностическом выскабливании слизистой оболочки матки или удалении матки.
Анамнез и клиническая картина
При сборе анамнеза врач-гинеколог задаёт пациентке вопросы:
- Были ли гинекологические проблемы у мамы, бабушки или других родственников по женской линии.
- Какой образ жизни ведёт пациентка.
- Есть ли вредные привычки.
- Какой характер питания.
- Как проходят менструации: длина цикла, характер и продолжительность менструаций.
- Бывают ли аномальные маточные кровотечения. Если да, каков их характер и продолжительность.
- Была ли беременность и роды, планируется ли беременность в будущем. Невозможность зачать ребёнка и невынашивание могут быть симптомом гиперплазии эндометрия [18] .
- Есть ли сопутствующие заболевания из группы риска по развитию гиперплазии эндометрия.
- Принимает ли пациентка какие-либо гормональные препараты.
Физикальный осмотр включает в себя местный осмотр наружных половых органов, исследование влагалища и шейки матки в зеркалах, а также бимануальное (двумя руками) исследование матки и придатков. Осмотр проводится на первичном приёме, чтобы исключить воспалительные заболевания и/или объёмные опухолевые образования.
Инструментальная диагностика
Трансвагинальное ультразвуковое исследование (ТВУЗИ) органов малого таза. Толщина эндометрия по данным УЗИ не является надёжным критерием выявления гиперплазии эндометрия у женщин репродуктивного возраста [26] . Исследование проводят, чтобы исключить другие причины аномальных маточных кровотечений или оценить толщину эндометрия у женщин в постменопаузе [23] [27] .
У женщин репродуктивного и пременопаузального возрастов при подозрении на гиперплазию эндометрия ТВУЗИ органов малого таза проводится на 5 – 7-й день менструального цикла. В норме в это время толщина эндометрия не превышает 6 мм. Патологию эндометрия подозревают, когда его толщина не соответствует определённой фазе менструального цикла:
- на 5 – 7-й день цикла толщина эндометрия более 6 мм (в среднем 8 – 15 мм);
- в середине цикла (на 14 – 15-й день при 28-дневном цикле) толщина эндометрия более 15 мм [13][14] .
В постменопаузе толщина эндометрия в норме должна быть не более 4 – 5 мм. Патологическое утолщение диагностируют, когда этот показатель превышает 5 мм [12] . Допустимая толщина эндометрия на фоне приёма Тамоксифена не больше 9 мм.
Помимо измерения толщины врач ультразвуковой диагностики оценивает кровоснабжение эндометрия, а также его контуры, однородность и соответствие фазе цикла у женщин репродуктивного возраста. Для атипической гиперплазии характерно более выраженное утолщение слизистого слоя матки, его неоднородность, неровные извилистые контуры и более интенсивная васкуляризация (кровоснабжение) [2] [7] .
В некоторых случаях, например при обильном кровотечении, которое угрожает здоровью пациентки, ТВУЗИ не проводится. Сразу принимается решение об обоснованном диагностическом выскабливании по жизненным показаниям [19] .
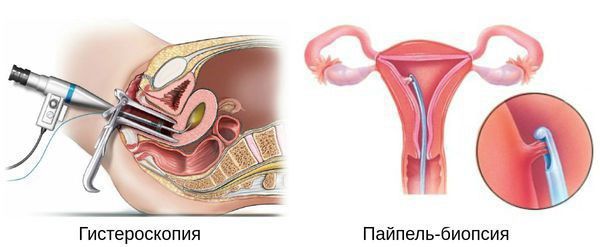
Гистероскопия с раздельным диагностическим выскабливанием (РДВ) матки и цервикального канала — информативный метод в диагностике гиперпластических процессов эндометрия. При помощи гистероскопа (эндоскопического прибора для осмотра полости матки) врач оценивает состояние слизистой оболочки матки и цервикального канала. При необходимости удаляет локальные поражения и обязательно берёт материал для последующего гистологического исследования.
Если выскабливание проводят как лечебную процедуру при обильном маточном кровотечении, врач полностью удаляет слизистую оболочку матки под контролем гистероскопии.
Цитологическое исследование аспирата из полости матки. Пайпель-биопсия. Специальный зонд, введённый в полость матки, «всасывает» фрагменты эндометрия. В последующем специалист оценивает выраженность его пролиферативных изменений (т. е. новообразований клеток и клеточных структур). Пайпель-биопсия эндометрия — высокочувствительный метод диагностики гиперплазии и рака эндометрия [28] .
У женщин репродуктивного возраста (15 – 49 лет) аспират берут на 2 – 26-й день менструального цикла. У женщин в пременопаузе (с 40 – 45 лет и до наступления менопаузы) и в менопаузальном возрасте (своевременная менопауза наступает в 46 – 54 года) пайпель-биопсию можно делать в любой день [20] [21] .
Дифференциальная диагностика гиперплазии эндометрия проводится с полипом эндометрия, субмукозной (подслизистой) миомой матки, эндометритом, прервавшейся беременностью и раком эндометрия.
Лечение гиперплазии эндометрия
Лечение патологии эндометрия основывается на трёх принципах:
- Предупредить развитие/прогрессирование злокачественного процесса эндометрия.
- Исключить сопутствующие злокачественные процессы в эндометрии.
- Выбрать наиболее подходящий пациентке план лечения [3] .
Тактика лечения будет зависеть от результата гистологического исследования эндометрия, полученного в ходе выскабливания, от возраста женщины, сопутствующих заболеваний и репродуктивных планов.
Лечебная тактика в зависимости от наличия или отсутствия атипии [27] [29] .
Гиперплазия эндометрия без атипии:
- Консервативное лечение:
- нормализация менструального цикла;
- снижение веса;
- пероральные контрацептивы;
- циклические гестагены;
- внутриматочная система «Мирена».
- Хирургическое (только в исключительных случаях).
Гиперплазия эндометрия с атипией:
- Консервативное лечение проводится только у женщин, желающих сохранить способность к деторождению. Назначаются высокие дозы гестагенов и гистологический мониторинг.
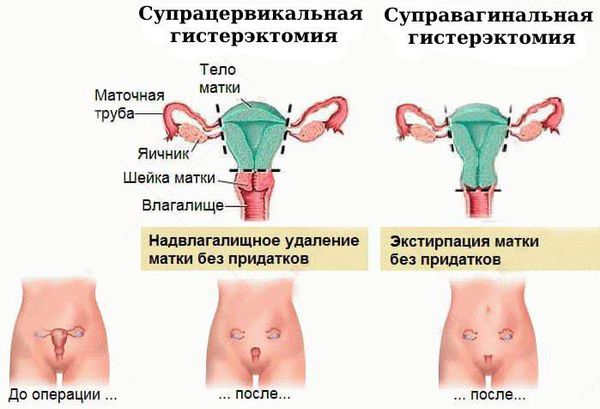
- Хирургическое лечение. Выполняется пангистерэктомия — радикальная операция, при которой тело, шейка матки, маточные трубы и яичники удаляются через разрез в брюшной полости.
Наблюдение. У 70–80 % пациенток наблюдается самостоятельное исчезновение признаков гиперплазии. Поэтому если у женщины нет никаких симптомов и факторов риска, то врач наблюдает за состоянием эндометрия с помощью контрольных биопсий один раз в 6 месяцев. При получении двух последовательных негативных биопсий пациентку снимают с учёта [12] .
Медикаментозное лечение гормональными препаратами проводится пациенткам репродуктивного возраста с неатипической гиперплазией эндометрия при наличии симптомов, факторов риска, отсутствии регресса за 6 месяцев наблюдения и при атипической гиперплазии эндометрия у женщин, планирующих беременность.
В периоды пери- и постменопаузы гормонотерапию проводят только при неатипических формах гиперплазии эндометрия [30] .
Гормональную терапию назначают не менее чем на 6 месяцев:
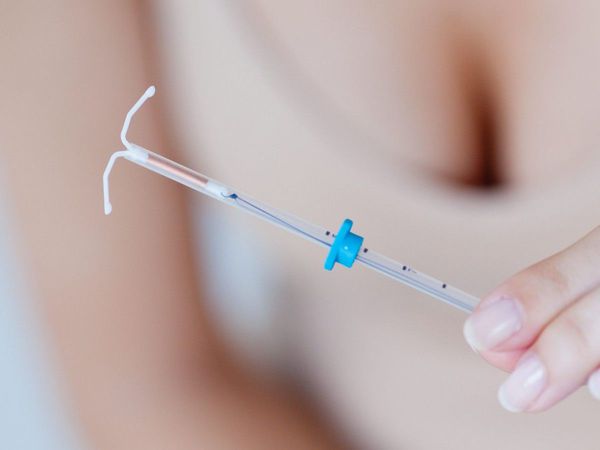
- Внутриматочная гормональная контрацепция (ЛНГ-ВМС): спираль «Мирена», LNG-20.
- Прогестагены в циклическом (у менструирующих женщин) или непрерывном режиме (при сложной гиперплазии и при наличии сопутствующей патологии матки): Норколут (Норэтистерон), Дюфастон (Дидрогестерон), Утрожестан.
- Агонисты гонадотропин рилизинг-гормона (аГнРГ) применяются у пациенток с рецидивирующей гиперплазией эндометрия и у женщин репродуктивного возраста с атипической гиперплазией: Бусерелин-депо ( Бусерелин) .
После курса медикаментозной терапии необходимо сделать не менее двух контрольных биопсии эндометрия с интервалом один раз в 6 месяцев [3] [11] . Критерием излеченности гиперплазии эндометрия будет отсутствие патологических изменений в биоптате.
В качестве негормональной терапии возможно применение препаратов:
- Циклодинон — негормональный лекарственный растительный препарат из плодов Витекса священного. Компоненты препарата нормализуют концентрацию половых гормонов.
- Мастодинон — комбинированный препарат на растительной основе [32] .
Лечение нужно сочетать с низкокалорийной диетой и достаточной физической нагрузкой согласно общему физическому развитию женщины. При необходимости врач назначает препараты, которые нормализуют метаболизм углеводов в организме: подавляют образование глюкозы клетками печени, повышают чувствительность тканей к инсулину, расщепляют сложные сахара.
Хирургическое лечение. Атипическая гиперплазия эндометрия на начальном этапе требует обязательной консультации онкогинеколога, который должен установить, нужна ли операция и в каком объёме.
Чаще всего выполняется надвлагалищная ампутация матки — суправагинальная гистерэктомия (удаление тела и шейки матки). Вопрос о сохранении яичников решается строго индивидуально, зависит от возраста пациентки и факторов риска.
Показания к гистерэктомии:
- Атипический гиперпластический процесс эндометрия у пациенток старше 50 лет.
- Атипическая гиперплазия эндометрия, развившаяся в ходе лечения неатипической гиперплазии.
- Рецидивирующая гиперплазия эндометрия, особенно в сочетании с миомой матки и аденомиозом (эндометриоз тела матки) [3][11] .
Прогноз. Профилактика
После успешного лечения пациентки должны находиться на диспансерном учёте: посещать гинеколога и делать ТВУЗИ органов малого таза один раз в пол года на протяжении пяти лет [11] [12] .
Применение прогестагенов в лечении гиперплазии эндометрия без атипии дают хорошие результаты: в 89–96 % случаев патологические изменения достаточно быстро регрессируют [3] [5] . Рецидив заболевания при неатипическом процессе выявляют в 6 % случаев.
В случае атипической гиперплазии эффективность лечения составляет 50 %. Рецидив регистрируется в 25 % случаев, ещё в 25 % выявляется рак эндометрия [10] .
Обследование для исключения гиперплазии или рака эндометрия показано в следующих случаях:
1. Если есть аномальные маточные кровотечения [29] [31] :
- В постменопаузальном периоде показанием является любое маточное кровотечение, независимо от объёма и длительности. Первый шаг в этом случае — измерение толщины эндометрия с помощью ТВУЗИ:
- если этот показатель менее 5 мм — риск атипии минимальный;
- если толщина эндометрия более 5 мм — показана биопсия эндометрия.
- В период перименопаузы (от 45 лет и до менопаузы) обследование необходимо при частых, длительных или обильных аномальных маточных кровотечениях.
- До 45 лет:
- Показания у женщин с ожирением: частые, длительные или обильные аномальные маточные кровотечения.
- У женщин без ожирения: длительные аномальные маточные кровотечения в сочетании с хронической ановуляцией, монотерапией эстрогенами, эстрогенпродуцирующей опухолью, отсутствием эффекта от лечения аномальных маточных кровотечений, высоким риском развития рака эндометрия (синдром Линча), отсутствием менструации в течение шести и более месяцев с хронической ановуляцией.
2. Если по результатам цитологического исследования соскоба шейки матки отмечается:
- наличие атипических клеток эндометрия;
- наличие атипических клеток любой локализации у женщин старше 35 лет с факторами риска развития рака эндометрия;
- наличие клеток эндометрия с признаками доброкачественной гиперплазии у женщин старше 40 лет с нарушениями менструального цикла или факторами риска развития рака эндометрия.
Профилактика:
- Своевременно выявлять и лечить заболевания женских половых органов.
- Избегать искусственного прерывания беременности.
- Вести здоровый образ жизни с регуляцией диеты, снижением веса при ожирении, контролем уровня глюкозы в крови при сахарном диабете, отказом от курения.
- Полноценно питаться, отдыхать и заниматься спортом.
Источник