- Полинейропатия
- Информация о полинейропатии
- Причины
- Симптомы
- Алкогольная полинейропатия
- Диабетическая полинейропатия
- Диагностика
- Лечение полинейропатии конечностей
- Осложнения
- Профилактика
- Лечение в клинике «Энергия здоровья»
- Преимущества нашей клиники
- Полинейропатия диабетическая — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы диабетической полинейропатии
- Патогенез диабетической полинейропатии
- Классификация и стадии развития диабетической полинейропатии
- Осложнения диабетической полинейропатии
- Диагностика диабетической полинейропатии
- Лечение диабетической полинейропатии
- Прогноз. Профилактика
Полинейропатия
Полинейропатия – это нарушение, связанное с множественным поражением периферических нервов. Оно может развиваться на фоне интоксикаций или соматических заболеваний и проявляется расстройствами чувствительных и двигательных функций, а также формированием трофических язв. Только своевременное полноценное лечение помогает обратить процесс вспять и восстановить нормальную работу нервных волокон.
Информация о полинейропатии
Слово «полинейропатия» переводится с греческого языка как «поражение многих нервов». Этот термин очень точно описывает суть патологии. Все структуры организма опутаны сетью тонких нервных волокон, которые делятся на три группы:
- моторные: отвечают за двигательные функции;
- сенсорные: обеспечивают чувствительность тканей;
- автономные (вегетативные): необходимы для неосознанной регуляции деятельности тех или иных структур, например, сосудов или внутренних органов.
Поражение тех или иных волокон неизбежно влечет за собой нарушение их функций. Наиболее распространена смешанная полинейропатия нижних конечностей, при которой проявляются симптомы дисфункции чувствительных и двигательных нервов.
Причины
Поражение периферических нервов может возникнуть на фоне следующих состояний:
- сахарный диабет: наиболее распространенная причина полинейропатии, возникающая за счет нарушения обмена веществ в миелиновой оболочке нервных волокон; поражаются, в основном, нижние конечности;
- выраженный и длительный дефицит витаминов группы В, необходимых для полноценной работы нервной системы;
- инфекционные заболевания: ВИЧ, клещевой бореллиоз, проказа;
- почечная недостаточность;
- злоупотребление алкоголем;
- острые и хронические интоксикации, в том числе лекарственные;
- аутоиммунные заболевания: поражение происходит на фоне сбоя в работе иммунной системы; наиболее распространены хроническая и острая воспалительная полинейропатия (синдром Гийена-Барре);
- длительное пребывание в реанимации, например, при обширных травмах или тяжелых заболевания;
- воздействие ионизирующего излучения;
- беременность: вынашивание ребенка может стать причиной авитаминоза и аутоиммунных поражений.
Кроме того, выделяют наследственные формы заболевания, передающиеся от родственников, а также идиопатическую полинейропатию, причину которой не удается установить.
Полинейропатия делится на несколько видов в зависимости от типа пораженных волокон:
- сенсорная: страдают нервы, обеспечивающие чувствительность;
- моторная: выявляются нарушения работы двигательных нервов;
- моторно-сенсорные: смешанная форма, при которой преобладают двигательные нарушения;
- сенсорно-моторные: смешанная нейропатия, при которой больше выражены нарушения чувствительности;
- вегетативная: на первое место выходят нарушения работы внутренних органов, изменения тонуса сосудов и связанные с ним трофические нарушения.
Значительные различия в симптоматике заметны лишь на начальных стадиях развития болезни. В дальнейшем в патологический процесс вовлекаются все нервные волокна, и проявления приобретают смешанный характер.
Существуют и другие виды классификации заболевания:
- в зависимости от причины: алкогольная, диабетическая, идиопатическая и т.п.;
- в зависимости от локализации очага: полинейропатия верхних или нижних конечностей;
- в зависимости от типа течения: острая, подострая, хроническая;
- в зависимости от механизма возникновения: демиелинизирующая (разрушается оболочка, покрывающая нервные волокна), аксональная (формируется при гибели нервных отростков – аксонов), аксонально-демиелинизирующая.
Симптомы
Симптомы полинейропатии зависят от ее причины и особенностей поражения волокон. К наиболее распространенным признакам патологии относят:
- снижение чувствительности стоп и ладоней, приводящая к субъективному ощущению надетых носков или перчаток;
- боли в пораженных конечностях (острые или тупые, кратковременные или тянущие, обычно усиливаются в покое и в ночное время);
- судороги и подергивания мышечных волокон;
- болезненность при прикосновении к коже или нажатии на пораженную конечность;
- снижение рефлексов;
- повышенную потливость конечностей;
- трофические нарушения: отеки, изменения цвета кожи и ее сухость, трофические язвы;
- слабость мышц рук и ног, мелкий тремор;
- парестезии: патологические ощущения ползанья мурашек, жжения, похолодания;
- атрофия мускулатуры;
- синдром беспокойных ног.
Алкогольная полинейропатия
Эта форма заболевания поражает чаще всего нижние конечности. Она развивается при длительном бесконтрольном употреблении спиртных напитках и проявляет себя, в первую очередь, жжением и ощущением покалывания в ногах. При дальнейшем развитии патологии пациент начинает ощущать онемение и судороги в мышцах, которые развиваются за счет сопутствующей нехватки витаминов группы В.
Диабетическая полинейропатия
Повышенный уровень сахара становится причиной поражения нервов стоп (дистальный вариант) и верхней части ног (проксимальный вариант). В первом случае человек ощущает характерный комплекс симптомов:
- онемение и снижение болевой чувствительности;
- периодические жгучие боли;
- мышечную слабость;
- снижение рефлексов;
- нарушение координации движений, проявляющееся шаткостью походки.
Сочетание полинейропатии с поражением мелких сосудов ведет к появлению трофических язв в нижней части голени. Проксимальный вариант поражения характеризуется резкими болями в ягодице и верхней части бедра, а также постепенной атрофией мышц в этой области.
Диагностика
Диагностика полинейропатии требует всестороннего обследования, которое включает:
- опрос: выявление жалоб пациента, уточнение времени и обстоятельств возникновения каждого симптома;
- сбор анамнеза: фиксация всех перенесенных заболеваний, травм, интоксикаций, хронической патологии, наследственных факторов риска и т.п.;
- неврологический осмотр: оценка кожной и проприоцептивной (пространственной) чувствительности, двигательной функции, силы мускулатуры, качества рефлексов;
- консультации узких специалистов: эндокринолога, нарколога, токсиколога, нефролога и т.п.;
- общий анализ мочи, общий анализ крови, биохимия крови (определение уровня глюкозы, липидного спектра, содержания витаминов и микроэлементов, показателей работы почек и других параметров);
- анализ крови на ВИЧ и другие инфекции;
- генетические и иммунологические исследования по показаниям;
- электронейромиография позволяет выявить поражения нервных волокон и исключить другие заболевания со сходной симптоматикой;
- биопсия нервной и мышечной ткани;
- люмбальная пункция (исследование спинномозговой жидкости) для исключения нейроинфекций;
- УЗДГ сосудов нижних конечностей.
Список обследований может быть скорректирован в зависимости от формы полинейропатии и сопутствующей патологии.
Лечение полинейропатии конечностей
Лечение направлено на устранение основной причины поражения нервных волокон, восстановление их нормальной работы, а также устранение неприятной для пациента симптоматики.
В зависимости от причины заболевания может назначаться:
- препараты для коррекции уровня сахара в крови;
- антигистаминные средств;
- иммуноглобулины и глюкокортикостероиды для устранения воспаления и аутоиммунного поражения;
- плазмаферез и препараты для детоксикации;
- антибиотики при инфекциях.
Для восстановления нервных волокон используются:
- витамины группы В (мильгамма, нейромультивит);
- препараты, улучшающие кровообращение, обмен веществ и регенерацию тканей: актовигин, церебролизин, берлитион (особенно эффективен при сахарном диабете);
- ангиопротекторы: трентал, пентоксифиллин;
- средства для усиления проведения нервных импульсов к мышцам: нейромидин.
Симптоматическая терапия включает:
- нестероидные противовоспалительные средства (ибупрофен, диклофенак, кеторолак), глюкокортикостероиды (гидрокортизон, дексаметазон), анальгетики (анальгин, лидокаин) в виде таблеток, инъекций или местных форм для устранения боли;
- противосудорожные средства: тебантин, катэна;
- антидепрессанты при хронической боли;
- снотворные средства по показаниям.
Большое значение в лечении полинейропатии имеет немедикаментозная терапия. Она включает:
- общеукрепляющий и лечебный массаж для стимуляции кровообращения в тканях, их питания и регенерации, а также укрепления мышц;
- электрофорез и фонофорез с анальгетиками, витаминами группы В и другими препаратами (использование электрического тока или ультразвуковых волн облегчает доставку лекарственных средств к пораженной области);
- электростимуляция мышц;
- магнитотерапия, УВЧ-терапия, облучение ультрафиолетом;
- дарсонвализация: воздействие переменного тока высокой частоты для улучшения метаболизма и регенерации тканей;
- грязелечение: грязевые аппликации на пораженную область;
- лечебные ванны с минеральными водами или морской солью;
- лечебная физкультура: дозированная физическая нагрузка обеспечивает укрепление мышц и улучшает кровообращение в них; при запущенной стадии заболевания необходимо начать с самого легкого комплекса и постепенно его усложнять.
- классическая иглорефлексотерапия и электроакупунктура: стимулируют работу мышечной ткани и нервных волокон;
- занятия с эрготерапевтом: необходимы, когда не удается полностью восстановить функцию конечности; упражнения направлены на формирование новых движений, адаптированных под возможности руки или ноги.
Для полноценного лечения требуется длительное комплексное воздействие на пораженную область. Только если пациент досконально выполняет все назначения врача, удается добиться успеха, но даже в этом случае полноценное восстановление функций нервных волокон не гарантировано.
Осложнения
Если вовремя не обратиться к врачу и не устранить причину, повлекшую поражение нервных волокон, нейропатия будет неуклонно прогрессировать. Осложнения заболевания включают:
- значительное снижение тонуса мускулатуры с последующей атрофией мышц;
- потеря работоспособности конечности;
- развитие обширных трофических язв, требующих хирургического вмешательства;
- утрата способности к передвижению и самообслуживанию;
- хроническая бессонница из-за боли и развития синдрома беспокойных ног;
- депрессия и неврозы.
Избежать осложнений можно, если своевременно обратиться к врачу за помощью, а также соблюдать меры профилактики.
Профилактика
Полинейропатия – это состояние, которое реально предупредить задолго до появления первых симптомов. Для этого необходимо:
- своевременно посещать врача и проходить комплексную диагностику, чтобы вовремя выявить и устранить заболевания, которые могут стать причиной поражения периферических нервных волокон;
- исключить вредные привычки: курение и употребление спиртных напитков, не допускать попадания токсинов в организм;
- полноценно питаться, включить в рацион достаточное количество макро- и микроэлементов, витаминов; для полноценной работы нервной ткани особенно важны полиненасыщенные жирные кислоты, которые содержатся в растительных маслах, оливках, орехах, жирной морской рыбе;
- контролировать уровень сахара и холестерина в крови;
- обеспечить организму регулярную физическую нагрузку без стремления к рекордам (ходьба, плавание, езда на велосипеде и т.п.).
Лечение в клинике «Энергия здоровья»
Неврологи клиники «Энергия здоровья» окажут помощь при любых формах полинейропатии. Специалисты проведут полноценную диагностику, чтобы точно выявить степень и локализацию поражения, а затем назначат лечение и реабилитацию в соответствии с индивидуальными особенностями организма. Мы используем комплексные методы, которые включают:
- лекарственную терапию в соответствии с показаниями и современными рекомендациями лечения полинейропатии, включающий курсы инфузий;
- различные виды физиотерапии: магнитотерапию, воздействие лазером и ультразвуком, фонофорез и электрофорез;
- лечебная физкультура под наблюдением опытного инструктора, обучение упражнениям для восстановления функций конечностей в домашних условиях;
- лечебный массаж;
- занятия с психотерапевтом при наличии депрессии, бессонницы, повышенной тревожности;
- организация санаторно-курортного лечения для полноценной реабилитации.
Преимущества нашей клиники
Многопрофильная клиника «Энергия здоровья» — это опытный персонал и самое современное оборудования для диагностики и лечения различных заболеваний. Мы предоставляем каждому клиенту медицинские услуги высокого качества, которые включают:
- подробное обследование для точного определения причины жалоб;
- консультации узких специалистов непосредственно в клинике, а также общение с зарубежными врачами при необходимости;
- комплексное лечение, подобранное в соответствии с показаниями и индивидуальными особенностями организма;
- малые хирургические операции непосредственно в клинике;
- собственный дневной стационар для максимального удобства;
- составление реабилитационных программ;
- доступные цены и обслуживание в рамках ДМС.
Полинейропатия – это опасное осложнение многих состояний и заболеваний. Не стоит надеяться, что симптомы ограничиваются простым покалыванием, со временем состояние будет ухудшаться. Не затягивайте с обращением к врачу, запишитесь на консультацию к неврологам клиники «Энергия здоровья».
Источник
Полинейропатия диабетическая — симптомы и лечение
Что такое полинейропатия диабетическая? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коптенко Н. В., невролога со стажем в 6 лет.
Определение болезни. Причины заболевания
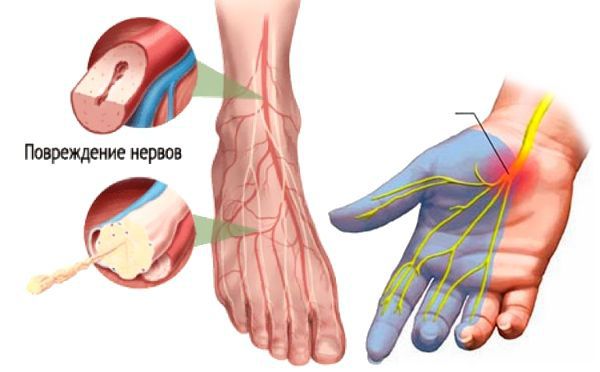
Диабетическая полинейропатия (ДПН) — осложнение сахарного диабета, характеризующееся прогрессирующей гибелью нервных волокон, приводящей к потере чувствительности и развитию язв стопы [2] .
Сахарный диабет (СД) занимает одно из ведущих мест среди неинфекционных заболеваний человечества. По данным Всемирной организации здравоохранения (ВОЗ), во всем мире сахарным диабетом страдает более 40 млн человек (1-4 % населения), а в возрасте 65 лет и старше — 7-10 % [1] . Факторами риска развития СД являются ожирение, низкая физическая активность, г иперлипидемия (аномально повышенный уровень липидов), артериальная гипертензия, пониженная толерантность к глюкозе, наследственность по сахарному диабету, гестационный СД в анамнезе.
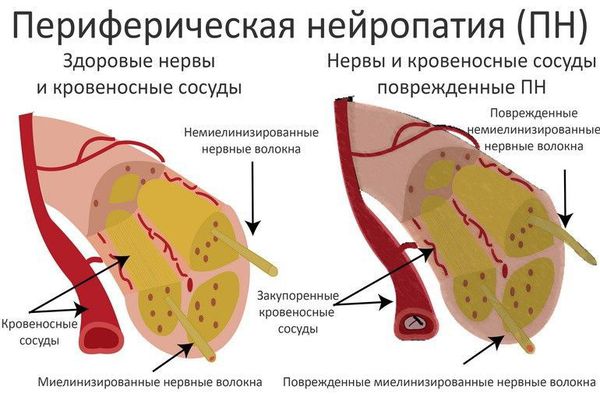
Повышенный уровень сахара в крови вызывает поражение периферической нервной системы, которое проявляется в виде развития диабетической нейропатии. Первоначальному повреждению подвергаются в основном длинные нервные волокна, обеспечивающие иннервацию (связь с центральной нервной системой) дистальных отделов нижних конечностей, т. к. они особенно чувствительные. Этим объясняется клиническая картина преимущественного поражения стоп. В дальнейшем в патологический процесс вовлекаются двигательные нервные волокна, нервные волокна, отвечающие за иннервацию внутренних органов, с чем связана мультисистемность поражения при СД.
Как правило, выраженность ДПН нарастает с увеличением степени и длительности гипергликемии (повышенного уровня глюкозы в крови). От появления первых симптомов заболевания до развития полинейропатии может пройти от 1 года до 25 лет, а в некоторых случаях диабетическая полинейропатия может быть первым клиническим проявлением сахарного диабета [3] .
Среди всех видов полинейропатий на диабетическую приходится около 30 % случаев. У больных с ДПН не только снижается качество жизни, но и повышается риск развития такого осложнения, как язвенные дефекты стоп. Клинически у каждого второго пациента с сахарным диабетом выявляются симптомы полинейропатии. При проведении инструментального обследования, в ходе которого определяется функциональное состояние мышц и периферических нерво в (электронейромиография), признаки поражения нервов встречаются у 9 из 10 больных СД [4] .
В большинстве случаев сахарный диабет является непосредственной причиной развития диабетической полинейропатии. Однако существует ряд патологических состояний, которые повышают вероятность развития как СД, так и ДПН в последующем. К таким патологическим состояниям относятся:
- нарушение обмена глюкозы (генетически обусловленная повышенная устойчивость тканей к инсулину, хроническое воспаление любой локализации, которое ведёт к нарушению клеточного обмена);
- поражение сосудов атеросклеротическими или системными заболеваниями.
Увеличивают вероятность развития осложнений в виде диабетической полинейропатии наличие у больных СД предрасполагающих факторов, таких как артериальная гипертензия, гиперхолестеринемия, повышенный индекс массы тела, курение, злоупотребление алкоголем.
В свою очередь, особенности клинического развития и течения ДПН как по локализации, так и по скорости поражения, может указывать на генетическую предрасположенность к данному осложнению, так как у некоторых пациентов, несмотря на длительный стаж болезни, не выявляются признаки поражения периферической нервной системы [18] .
Симптомы диабетической полинейропатии
Среди всех форм диабетической полинейропатии чаще всего встречается хроническая дистальная сенсомоторная полинейропатия (поражение чувствительных и двигательных нервных волокон верхних и/или нижних конечностей). Её развитие зависит от типа СД: в случае инсулинозависимого сахарного диабета 1 типа симптомы могут развиваться через несколько лет после начала заболевания, тогда как при инсулиннезависимом сахарном диабете 2 типа клинические признаки полинейропатии могут быть первым проявлением СД [5] .
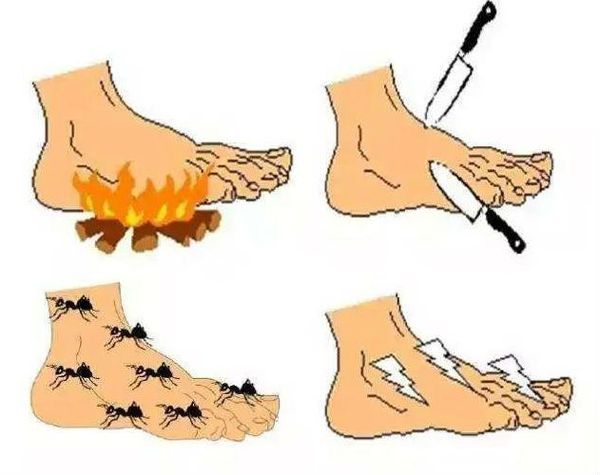
На ранних стадиях развития ДПН больные могут жаловаться на чувство онемения, покалывания, «ползания мурашек» (парестезии), жгучие, стреляющие, режущие боли в ногах, которые усиливаются во второй половине дня и часто являются причиной нарушения сна.
На более поздних стадиях болезни в патологический процесс вовлекаются тонкие нервные волокна, что проявляется возникновением гипералгезии или аллодинии. Гипералгезия характеризуется повышенной чувствительностью к боли от раздражителей, которые у здорового человека вызывают небольшую болевую реакцию (например, укол тупой иглой). Аллодиния — появление болевых ощущений в ответ на раздражение, которое в норме ими не сопровождается (прикосновение одеяла, кусочка ваты, кисточки).
Распространение клинических симптомов относительно симметрично, характерно начало с пальцев стоп по типу «носков» и по направлению снизу вверх. Вовлечение верхних конечностей отмечается на более поздних стадиях. Нарушение чувствительности рук распространяется по той же схеме, что и в нижних конечностях: снизу верх, принимая вид «перчаток». Наравне с нарушениями чувствительности при осмотре можно обнаружить снижение или выпадение сухожильных рефлексов, вначале дистальных (ахилловых) при проверке реакции подошвенного сгибания стопы на удар молоточком, затем коленных.
Со временем при прогрессировании диабетической полинейропатии появляются двигательные нарушения, такие как слабость и атрофия мышц. У некоторых больных на поздних стадиях характерным симптомом является паралич разгибателей стоп, в результате чего они не могут встать на пятки, а во время ходьбы выявляется патологическая походка — степпаж (при степпаже больной высоко поднимает ногу, выбрасывает её вперед и резко опускает). Скорость и вероятность развития двигательных симптомов зависит от множества факторов: как от контроля гликемии, так и от сопутствующих патологий (упомянутые ранее артериальная гипертензия, гиперхолестеринемия, курение, злоупотребление алкоголем).
Если у больного отмечаются резкие колебания уровня гликемии, например, при декомпенсации сахарного диабета или при резкой нормализации уровня глюкозы крови в начале лечения, может развиваться острая сенсорная полинейропатия (проявляется нарушением чувствительности). Среди основных остро развивающихся симптомов характерно появление интенсивных жгучих болей в стопах, ощущений «прострелов», «удара ножом или током», которые распространяются до уровня голеней, реже — бёдер. На фоне выраженного болевого синдрома нарушение чувствительности и двигательные симптомы практически никогда не выявляются. Снижение сухожильных рефлексов и атрофия мышц не характерны.
Х роническая диабетическая полинейропатия характеризуется необратимым прогрессирующим течением, а острая полинейропатия является обратимым состоянием, при котором болевой синдром с течением времени купируется [3] [5] .
В таблице перечислены основные диагностические характеристики для сравнения хронической и острой ДПН [5] .
Патогенез диабетической полинейропатии
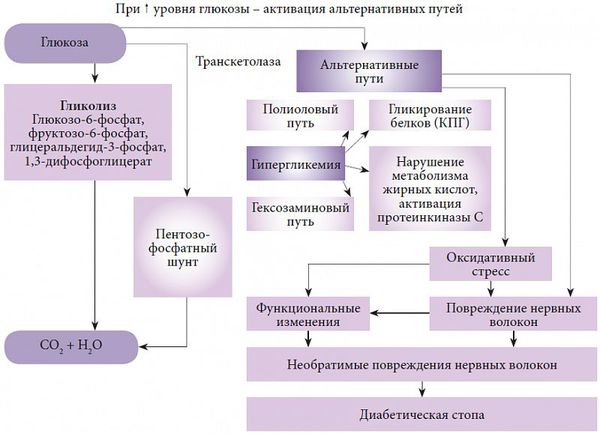
В развитии диабетической полинейропатии принято выделять несколько патогенетических механизмов. Основным фактором, запускающим каскад патологических реакций, является гипергликемия, которая, в свою очередь, провоцирует многообразные обменные нарушения.
Одной из основных теорий развития полинейропатии является метаболическая. Она основана на механизме недостатка инсулина, абсолютного или относительного, и развивающейся на фоне этого гипергликемии. Ферменты, участвующие в окислении глюкозы, истощаются, активность их снижается, в результате чего происходит активация альтернативных путей её метаболизма. Происходит накопление токсических продуктов, которые обладают высокой осмотической (всасывающей) активностью, вызывается чрезмерная клеточная гидратация (избыточное содержание воды в организме) и гибель клеток.
Другие важные патологические механизмы:
- Образование свободнорадикальных форм кислорода и развитие оксидативного стресса. Оксидативный стресс заключается в образовании недоокисленных продуктов обмена, которые агрессивно действуют на окружающие клетки и ткани, вызывая совокупность патологических реакций и гибель клеточных структур.
- Развитие дефицита эндотелиального релаксирующего фактора (NO), который ответственен за расслабление гладких мышц сосудов.
Все это приводит к разрушению структур биологических мембран, нарушению микроциркуляции и функций нервов.
Развитие диабетической микроангиопатии ( поражения мелких кровеносных сосудов) лежит в основе сосудистой теории ДПН . Основную роль в патогенетическом механизме её развития занимает накопление липопротеидов низкой плотности (ЛПНП, т. н. «плохого» холестерина) в сосудистой стенке и последующая активизация перекисного окисления липидов с увеличением образования свободных радикалов. Как следствие, происходят патологические изменения сосудов, питающих периферические нервы (vasa nervorum). Нарушается структура и функция эндоневральных капилляров, развивается ишемия (снижение кровообращения) нерва [6] [7] [8] [9] .
Феномен нейропатической боли при ДПН объясняется как процессами прямого поражения нервных волокон, так и взаимодействием на различных уровнях нервной системы двух механизмов: ноцицептивных (отвечающих за восприятие болевых раздражителей) и антиноцицептивных (обезболивающих). Большое внимание уделяется изучению центральной сенситизации (повышения чувствительности), в результате которой формируется феномен нейропатической боли и развивается гиперпатия (повышенная реакция на раздражители) и аллодиния [2] .
Классификация и стадии развития диабетической полинейропатии
Как и другие патологии периферической нервной системы, все диабетические нейропатии могут быть условно разделены на следующие:
- фокальные ( с поражением отдельных нервов): мононевропатии (поражение одного нерва), радикулопатии (поражение спиномозговых корешков) , плексопатии ( поражение нервных сплетений) ;
- множественные, или мультифокальные, невропатии (поражение нескольких отдельных нервов);
- диффузные (полиневропатии) — поражение всех нервных волокон какой-либо зоны организма.
При сахарном диабете наиболее частой формой поражения периферической нервной системы является именно полинейропатия.
ДПН по топографическому принципу:
- Дистальная полинейропатия затрагивает преимущественно стопы, а затем и кисти. Этот вид также имеет несколько вариантов:
- сенсорный ( поражение чувствительных нервных волокон) ;
- моторный (поражение двигательных нейронов);
- смешанный (сенсомоторный);
- вегетативный (затрагивающий нервы различных органов).
- Проксимальная, преимущественно асимметричная моторная нейропатия. Затрагивает в основном мышцы бёдер и ягодиц с развитием в них слабости и болевого синдрома.
По клиническим проявлениям:
- Обратимая полинейропатия (транзиторная гипергликемическая, острая болевая, сенсорная);
- Прогрессирующая нейропатия (дистальная сенсомоторная полинейропатия, проксимальная моторная нейропатия, вегетативная нейропатия) [10] .
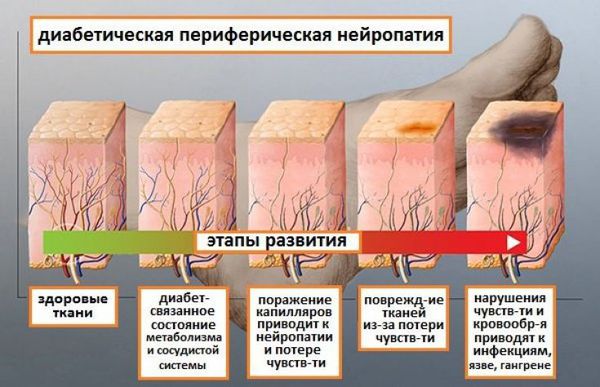
Выделяют стадии развития наиболее распространённой хронической дистальной сенсомоторной диабетической полинейропатии:
- 1 стадия — субклиническая нейропатия — характеризуется отсутствием клинически выраженных симптомов, может быть диагностирована в специализированных нейрофизиологических центрах.
- 2 стадия — клиническая нейропатия — клинические проявления зависят от формы полинейропатии и соответствуют лёгкой или умеренно выраженной ДПН. Если рассматривать хроническую ДПН, то наиболее характерным является наличие симптомов, усиливающихся к вечеру: жжение, покалывание, острая или пронзающая боль, отсутствие или нарушение чувствительности, снижение или отсутствие рефлексов. В случае острой ДПН основным симптомом является боль, возможно наличие гиперестезии, аллодинии, нарушения чувствительности минимальны или отсутствуют. При безболевой форме отсутствие боли сочетается со снижением или отсутствием чувствительности и снижением или отсутствием сухожильных рефлексов.
- 3 стадия — тяжёлая полинейропатия — характеризуется выраженным дефектом сенсорных или сенсомоторных функций (с возможным развитием инвалидизации), развитием вегетативных проявлений, тяжёлого болевого синдрома и осложнений ДПН: трофических язв , нейроартропатии, диабетической стопы [10] .
Осложнения диабетической полинейропатии
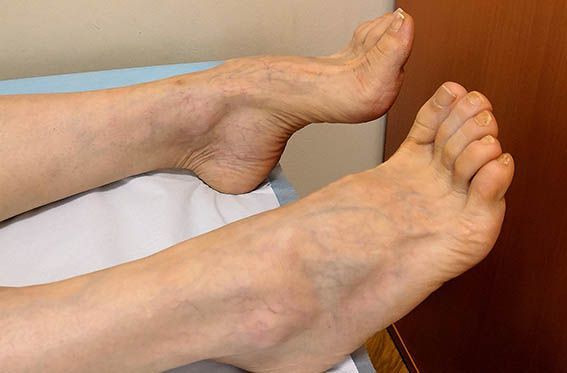
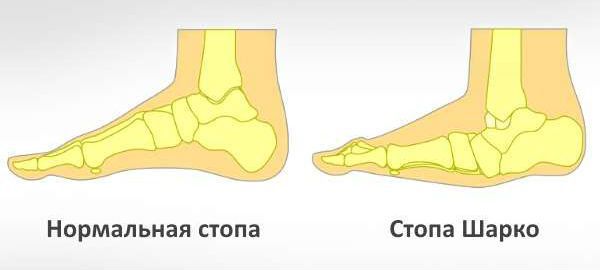
К осложнениям диабетической полинейропатии относят нейропатическую деформацию стоп с развитием нейроартропатической «стопы Шарко» и синдром диабетической стопы, осложнения которого могут привести к необходимости выполнения ампутации.
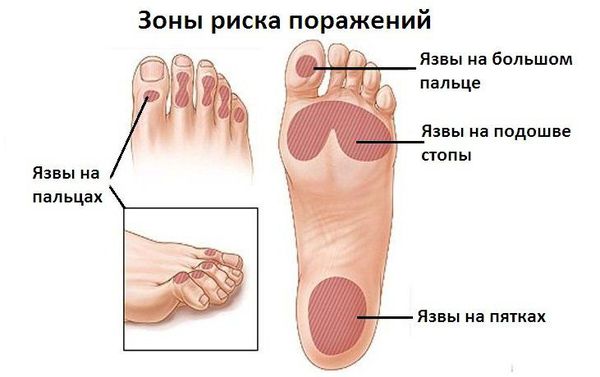
Диабетическая стопа характеризуется сухой кожей, участками гиперкератоза и развитием безболезненных язвенных дефектов в областях избыточного нагрузочного давления на подошве. Язвенные дефекты развиваются из-за нарушения болевой чувствительности: мелкие травмы (например нарушение целостности кожных покровов и формирование мозолей в результате неправильного подбора обуви) могут оставаться незамеченными, в случае инфицирования образуются язвы.
В случае развития ишемических язв (из-за недостаточного поступления артериальной крови) изменяется температура стоп, пульс становится асимметричным, появляется шелушение кожи, наблюдается выпадение волос, деформация и тусклость ногтей, перемежающаяся хромота, конечность в зависимости от положения меняет цвет: становится бледной при поднятии и цианотичной (синюшной) при опускании [10] .
Помимо язвенных дефектов может сформироваться специфическая деформация пальцев и суставов (нейроартропатия Шарко) [11] . Диабетическая нейроартропатия Шарко проявляется поэтапным формированием подвывихов и дислокацией костей с последующим заживлением. Её формирование связано с нарушением иннервации (связи с центральной нервной системой), кровоснабжения и развитием слабости связочного аппарата стоп. Кроме этого, при нейроартропатии Шарко повышается вероятность травматизации в связи с нарушением плотности костной ткани и формированием хрупких, «дефектных», неустойчивых к повторным травмам, суставов. Наиболее характерно для диабетической остеоартропатии поражение межфаланговых предплюсне-плюсневых суставов.
Диагностика диабетической полинейропатии
В диагностике диабетической полинейропатии важное значение имеет её выявление на ранней стадии. В дальнейшем это позволит улучшить качество жизни пациентов и предупредить раннюю инвалидизацию. Диагностика ДПН заключается в сборе анамнеза, качественном клиническом обследовании и использовании современных инструментальных методов обследования.
Несмотря на широкую возможность и доступность нейрофизиологических методов обследования, особое внимание уделяется клиническому обследованию. Не стоит забывать, что отсутствие симптомов не говорит об отсутствии нейропатии — часто ДПН может быть бессимптомной на ранних стадиях. Важную роль на доклинической или ранней клинической стадиях играют специфические, специальные скрининговые тесты, существующие для выявления ранних проявлений диабетической полинейропатии:
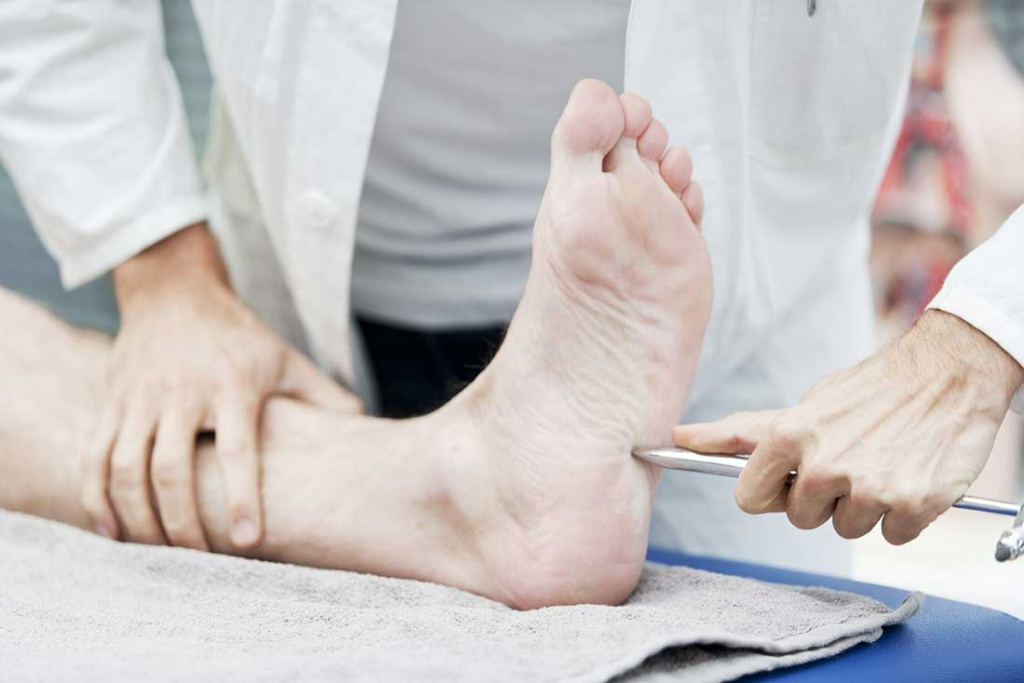
- Изучение вибрационной чувствительности с помощью градуированного камертона на 128 Гц, который прикладывается на костную часть дистальной фаланги большого пальца стопы и внутреннюю лодыжку.
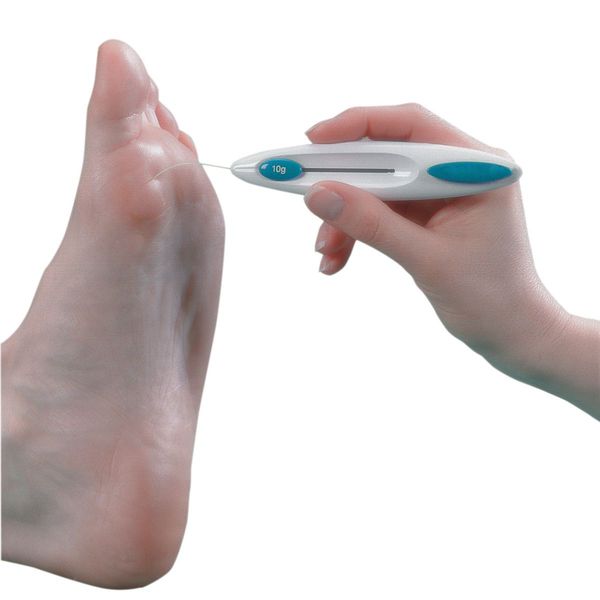
- Исследования тактильной чувствительности с помощью монофиламента. Это специальный инструмент с выдвижным моноволокном. Для проведения теста инструмент устанавливают перпендикулярно к исследуемой поверхности (области тыльной поверхности пальцев стопы, области внутренних лодыжек, голеней, коленей). При прикосновении к коже рабочее моноволокно в норме должно выгнуться, что свидетельствует о наличии реакции. Отсутствие реакции указывает на снижение чувствительности.
- Использование шкал и опросников для выявления полинейропатии. Существуют специфические шкалы для изучения мышечной силы в стопах, ахиллова рефлекса и болевой чувствительности — NISS-LL (Neuropathy Impairment Score Low Limb — оценка нейропатии в нижних конечностях) и для определения выраженности боли, онемения и парестезий — TSS (Total Symptom Score — общая оценка симптомов) [13] .
При диагностике самого распространённого варианта ДПН — диабетической дистальной симметричной сенсомоторной полинейропатии — проводится клиническая оценка существующих симптомов:
- нарушений поверхностной чувствительности в ногах, которые могут проявляться болью, жжением и онемением;
- снижения рефлексов и нарушений глубокой чувствительности (вибрационной и тактильной) за счёт повреждения патологическим процессом толстых миелинизированных волокон.
Существуют разные инструментальные методики для исследования функции нервов:
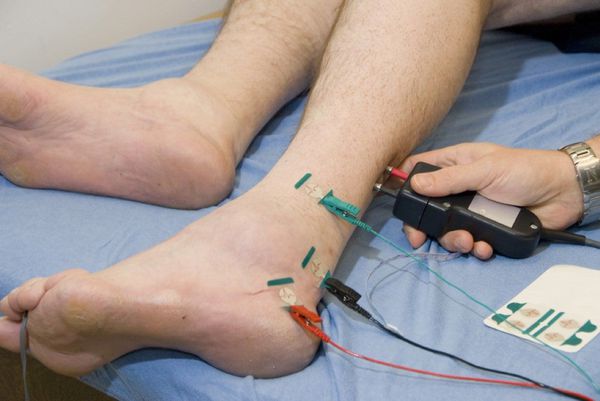
- Толстые быстропроводящие нервные волокна и их функция исследуются при помощи электронейромиографии (ЭНМГ). При помощи ЭНМГ можно выявить с нижение скорости по моторным и сенсорным нервам на ранних стадиях развития диабетической полинейропатии. Проводится путём наложения электродов на кожу.
- Тонкие нервные волокна исследуются при помощи количественного сенсорного и вегетативного тестирования (КСТ и КВТ, соответственно) [12] .
Все больные с сахарным диабетом должны быть обследованы на ДПН в рамках ежегодного скрининга вне зависимости от наличия и интенсивности жалоб. Обследование включает в себя исследование глубокой чувствительности с помощью камертона и оценку поверхностной, в частности болевой и тактильной, чувствительности с помощью монофиламента. Скрининговое обследование помогает диагностировать ДПН на ранних стадиях, что позволяет снизить вероятность развития осложнений и дальнейшей инвалидизации пациентов.
Следует проводить дифференциальную диагностику ДПН с другими полинейропатиями (ПНП), которые также могут быть симптомом других заболеваний:
- Хроническая воспалительная демиелинизирующая полирадикулонейропатия.
- Алкогольная ПНП.
- Токсические ПНП (в том числе отравления солями тяжёлых металлов).
- Лекарственная ПНП.
- Амилоидная ПНП (связана с отложением белка амилоида) .
- Паранеопластическая ПНП (поражение периферических нервов на фоне перенесённых злокачественных образований).
- Дисметаболические (уремическая, дистиреоидная, витамин В12-дефицитная порфирийная) ПНП и др. [17]
Лечение диабетической полинейропатии
При сахарном диабете и развитии диабетической полинейропатии в первую очередь необходимо нормализовать уровень глюкозы в крови пациента. В настоящее время установлено, что предшествовать медикаментозной терапии ДПН должна нормализация уровня гликированного гемоглобина (HbAс1).
Немедикаментозная терапия включает: соблюдение диеты, лечебную гимнастику и поддержание физической активности. В комплексе немедикаментозных мер обязательными являются: коррекция сердечно-сосудистых факторов риска (артериальная гипертензия, гиперхолестеринемия, ожирение, курение), которые могут способствовать как более раннему развитию, так и более тяжёлому течению осложнений сахарного диабета.
Медикаментозная терапия включает в себя симптоматическую и патогенетическую виды терапии. Среди лекарственных препаратов для симптоматической терапии диабетической полинейропатии предпочтение отдаётся лекарственным препаратам, купирующим болевой синдром. Основными группами лекарственных средств являются:
- Антиконвульсанты — прегабалин и габапентин в соответствующих противоболевых дозировках.
- Антидепрессанты с противоболевым действием. Доказанную эффективность имеют ингибиторы обратного захвата серотонина и норадреналина (СИОЗСН) — дулоксетин и венлафаксин. Препарат амитриптиллин (трициклический антидепрессант), несмотря на достаточно широкий спектр противопоказаний и побочных действий, при правильном дозировании и титровании доз в начале приёма также показал свою эффективность в лечении нейропатической боли, которая и отмечается у пациентов с ДПН [14][15] .
Среди препаратов для патогенетического лечения наиболее эффективными, согласно большинству исследований, являются препараты альфа-липоевой кислоты. Для достижения максимально положительного эффекта следует использовать двухэтапное лечение:
- На первом этапе препараты альфа-липоевой кислоты вводятся внутривенно в течение двух-трёх недель.
- На втором этапе препараты данной группы в виде перорального приёма способствуют пролонгированному лечебному эффекту, что достоверно снижает клинические проявления диабетической полинейропатии: как субъективные в виде регрессирования интенсивности боли, парестезий и онемения, так и объективные в виде улучшения вибрационной чувствительности и электрофизиологических характеристик нервных волокон [16] .
Из местных анестетиков для лечения болевого синдрома ДПН используются трансдермальные терапевтические формы 5 % лидокаина.
Прогноз. Профилактика
Острая полинейропатия является обратимым состоянием, при раннем выявлении заболевания прогноз для жизни благоприятный. При хронической диабетической полинейропатии дегенеративные изменения не подлежат восстановлению. Цель лечения в этом случае — улучшение качества жизни и профилактика развития осложнений. В ходе развития заболевания пациент утрачивает трудоспособность.
Основой профилактики ДПН является раннее выявление и коррекция сахарного диабета с контролем уровня гликемии, особенно это касается инсулиннезависимого сахарного диабета 2 типа. Если у пациента уже имеются клинические проявления диабетической полинейропатии, необходимо принимать меры по профилактике осложнений и инвалидизации, которые подразумевают следующее:
- коррекцию уровня гликемии;
- коррекцию сопутствующих заболеваний (особенно артериальной гипертензии и гиперхолестеринемии);
- снижение веса;
- отказ от вредных привычек;
- адекватную физическую активность.
Профилактика диабетической стопы и гнойно-некротических осложнений СД включает обязательный тщательный уход за кожей ног, правильный подбор обуви и регулярный осмотр стоп на предмет появления потёртостей или отёчности [10] .
Источник