- Гипопаратиреоз
- Причины и классификация
- Симптомы
- Диагностика
- Наши врачи
- Лечение гипопаратиреоза
- Диетотерапия и витаминотерапия
- Эффективность лечения и прогноз
- Анализ на паратгормон
- Причины и механизмы сбоев
- Нормы и отклонения от нормы
- Паратгормон при беременности
- Способы коррекции уровня паратгормона
- Ответы на популярные вопросы
Гипопаратиреоз
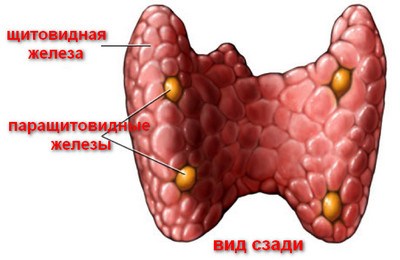
Гипопаратиреоз — это заболевание, связанное с недостаточной активностью паратгормона – вещества, которое выделяется паращитовидной железой. Реже развитие симптоматики связано с нарушением чувствительности рецепторов к паратгормону. По статистике, отклонение функциональной активности паращитовидных желез от нормы наблюдается у 3 человек из 1000. Заболевание развивается независимо от возраста и может быть как врожденным, так и приобретенным.
Вне зависимости от причин развития, требуется специфическое лечение, а также постоянный контроль над заболеванием со стороны эндокринолога. Пациентам приходится все время принимать поддерживающие дозы препаратов. Несмотря на то, что недуг относится к заболеваниям обмена веществ, современная медицина позволяет привести к длительной ремиссии практически всех пациентов. Опасность болезни зключается в осложнениях и судорожных приступах. Поэтому при появлении симптоматики, требуется неотложная консультация врача.
- Первичная консультация — 3 500
- Повторная консультация — 2 300
Записаться на прием
Причины и классификация
Чаще всего развитие гипопаратиреоза ассоциировано с заболеваниями эндокринной системы. Это объясняется тем, что все железы внутренней секреции связаны анатомически и функционально. В результате недостаточной выработки паратгормона нарушается баланс минеральных веществ, и возникают характерные симптомы.
- Операция на щитовидной или паращитовидной железах, травмы шеи, повреждения. Нередко гипопаратиреоз развивается после удаления щитовидной железы.
- Воспалительные процессы, локализованные в области паращитовидных желез.
- Патологии, связанные с нарушением эмбрионального развития эндокринных органов.
- Последствия ионизирующего облучения.
- Развивается на фоне аутоиммунных и системных патологий.
- Острая. Характеризуется частыми приступами судорог.
- Хроническая. Приступы появляются на фоне инфекции, нагрузок. Возможна длительная ремиссия.
- Латентная форма. Так как симптомы отсутствуют, то заболевание обычно обнаруживают случайно, при проведении обследования.
Симптомы
Главный клинический симптом — это усиленная мышечная возбудимость, которая приводит к судорогам. Этот синдром получил специальное название — тетанический (судорожный). Как правило, судороги болезненные, но больной остается в сознании. Они развиваются не сразу, сначала появляются типичные предвестники: скованность в мышцах, онемение, мурашки в области верхней губы, покалывание в пальцах. Затем начинаются спазмы мышц.
В зависимости от того, в какой части тела возникает судорога, появляются соответствующие симптомы:
- при поражении рук и ног происходит сгибание конечностей, они прижимаются к туловищу;
- при поражении лицевых мышц возникает типичное напряженное злое лицо;
- при спазмах в области сердца пациент чувствует резкую боль в груди;
- если спазм захватывает мышцы туловища, то происходит неестественное выгибание тела назад;
- при поражении шеи или дыхательной мускулатуры появляется одышка, затрудненное дыхание — вплоть до асфиксии;
- кишечная, печеночная, почечная колика возникают, если спазмирована гладкая мускулатура внутренних органов.
Приступы могут быть спровоцированы или же развиваются самостоятельно. Пациенты теряют сознание только в тяжелых случаях.
Кроме приступов, развитие заболевание сопровождается вегетативными нарушениями. Часто развиваются осложнения, вызванные нарушением кровообращения — катаракта, нарушение мозговой деятельности.
Диагностика
При наличии выраженных симптомов, специфическая диагностика проводится только для подтверждения диагноза. В большинстве случаев сбора анамнеза и проведения внешнего осмотра достаточно для подтверждения гипопаратиреоза. То есть в первую очередь нужно обратиться к врачу. Физикальный осмотр позволяет выявить повышенную нервно-мышечную возбудимость. А описанные пациентом тетанические судороги однозначно свидетельствуют в пользу гипопаратиреоза.
Для выявления уровня минеральных веществ и гормонов назначают лабораторные исследования (анализы крови). Могут назначить рентгенограмму (для выявления остеосклероза), МРТ (при подозрении на кальцификацию). Для диагностики скрытой формы предусмотрены специальные пробы.
Наши врачи
Лечение гипопаратиреоза
Лечение заболевания в первую очередь направлено на купирование приступа — тетания требует быстрого оказания помощи. Долгосрочная терапия подразумевает восстановление обмена кальция, магния и в некоторых случаях прием гормональных препаратов. Лечение сочетают с диетотерапией и витаминотерапией. Если наблюдается дисфункция ЦНС, то терапия направлена на поддержку нервной системы. Рекомендуется сочетать прием препаратов с получением физиотерапевтических процедур.
Купирование приступа проводится как можно быстрее. Это необходимо из-за высокой опасности развития осложнений, вызванных нарушением кровообращения в коронарных сосудах. Пациент во время приступа может пострадать от асфиксии. Своевременная терапия предполагает введение препаратов кальция. Чаще всего используют 10% раствор соли кальция. В зависимости от объема введенного раствора эффект держится от 2 до 8 часов. Неотложную помощь могут осуществлять только медицинские работники или лица, прошедшие специальное обучение. Введение кальция хлорида и кальция глюконата имеет свои особенности. Объем определяется по состоянию пациента. Необходимо осуществлять постоянный контроль во избежание передозировки.
Кроме внутривенного введения растворов, возможен пероральный прием лекарств. Кроме кальция, часто назначают препараты, содержащие экстракт паращитовидной железы. Они позволяют поддержать естественный контроль уровня кальция в крови — то есть выполняют функцию эндогенного паратгормона. Подобные лекарства всегда назначают на фоне терапии солями кальция.
Основа долгосрочной терапии — это прием препаратов кальция и магния для восстановления нормального обмена веществ. Как правило, начинают с крупных дозировок, постепенно снижая их в соответствии с улучшением состояния. Такая схема приема позволяет в короткие сроки купировать симптомы заболевания и обеспечить нормальную жизнедеятельность. Впоследствии для каждого пациента подбирают индивидуальную поддерживающую дозировку. Важно принимать препараты кальция совместно с витамином D — он улучшает всасывание кальция в кишечнике.
Рекомендуется употреблять лекарства после еды — действующее вещество обладает раздражающим действием на слизистую желудка. Вместе с этим используют препараты, связывающие фосфор — это альмагель или гидроксид алюминия. Кроме кальция, осуществляется прием сульфата магния. На фоне терапии необходимо контролировать артериальное давление.
Диетотерапия и витаминотерапия
Диетотерапия — важная часть эффективного лечения. Диета для пациентов должна быть богата кальцием, магнием и витамином D. При этом следует ограничить употребление фосфора. Соли кальция и магния в большом количестве содержатся в молочных продуктах, некоторых фруктах и овощах. Витамин D с пищей можно получить из рыбьего жира, морской рыбы, печени и яичного желтка. Так как с поступление этого вещества с пищей не позволяет покрыть даже суточную потребность, часто назначают аптечные витамины. Ограничить нужно потребление мяса — в нем много фосфора, мясная диета может усилить приступы тетании.
Прием витаминов обязателен в комплексном лечении гипопаратиреоза. Витамин D (а точнее несколько веществ, которые относятся к группе витаминов D) способен стимулировать поступление кальция в кровь, а также его всасывание в кишечнике. Рекомендуется принимать D3, но при его отсутствии можно воспользоваться витамином D2. Дозировку подбирают индивидуально в зависимости от дозировки препаратов кальция — при снижении дозы основной терапии, снижают и количество витамина. Так как большое количество кальциферола может быть токсичным, принимают витамины С и А.
Эффективность лечения и прогноз
Существует ряд критериев, по которым лечащий врач оценивает эффективность назначенного лечения:
- суточное выделение кальция (определяется по пробе мочи);
- наличие или отсутствие подобных эффектов от приема препаратов кальция и витамина D;
- наличие или отсутствие приступов;
- общая динамика заболевания.
При соблюдении всех рекомендаций врача, прогноз благоприятный. Лечение должно проводиться под контролем эндокринолога. Проверка — раз в три месяца. Необходимо контролировать развитие катаракты (одно из самых частых осложнений) у офтальмолога.
Источник
Анализ на паратгормон
Лебедева Марина Юрьевна
- минимизация выведения с мочой кальция и увеличения – фосфора;
- при дефиците в крови этих элементов гормон способствует их извлечению из костей;
- при избытке кальция в крови под влиянием паратгормона происходит его отложение в костных тканях.
Причины и механизмы сбоев
Если происходит сбой в секреции ПТГ, в организме нарушается обмен кальция и фосфора. При недостаточной выработке почки теряют кальций, нарушается его всасывание в кишечнике, вымывание из костной ткани.
Если гормон выделяется в избытке, ухудшаются процессы формирования костей, происходит рассасывание старых костных балок, возникает остеопороз (размягчение костных тканей), возрастает риск переломов. При этом концентрация в крови кальция высокая, что связано с его вымыванием в плазму.
Также из-за нарушения фосфорно-кальциевого обмена страдает желудок и почки. Повышенное содержание фосфора приводит к камням в почках, а нарушение кровообращения в желудке и кишечнике, связанное с кальцинозом сосудов, провоцирует язвенную болезнь.
Анализ на уровень паратгормона необходимо сдать, если имеют место:
- повышенное (пониженное) содержание кальция в крови (гипо и гиперкальцемия);
- частые переломы, травмы при легких повреждениях;
- склероз позвоночных тканей;
- наличие остеопороза;
- мочекаменная болезнь;
- подозрение на опухолевидные образования в паращитовидных железах.
Сбой в работе паращитовидных желез – распространенная проблема. Наиболее подвержены заболеванию женщины – у них патология встречается в три раза чаще, чем у мужчин. Возрастной ценз пациентов – от 20 до 50 лет. Основная причина отклонений – поражение желез, но иногда их провоцируют болезни почек, ЖКТ, костей. Повысить концентрацию ПТГ также могут эстрогенсодержащие препараты, Циклоспорин, Литий, другие лекарства с аналогичным составом.
Понижают ПТГ – Сульфат магния, Преднизолон, витамин D, некоторые виды противозачаточных таблеток.
Касательно медикаментов – их действие на продуцирование паратгормона временное. Поэтому если есть подозрение, что их прием повлиял на результат анализа, спустя пару недель пробу необходимо повторить. Если имеют место отклонения от нормы, незамедлительно следует обратиться к врачу-эндокринологу.
Нормы и отклонения от нормы
- от 20 до 22 составляет 12-95 пг/мл;
- 23-70 лет – 9,5-75 пг/мл;
- 71 год и старше – 4,7-117 пг/мл.
При беременности показатель колеблется в пределах 9,5-75 пг/мл.
Если результат анализа показал, что содержание ПТГ повышено, это может говорить о первичном либо вторичном гиперпаратиреозе в результате онкологии, болезни Крона, переизбытке витамина D, почечной недостаточности, рахите, колите, опухоли поджелудочной железы. Так, о первичном гиперпаратиреозе свидетельствует повышение гормона в 2-4 раза, о вторичном – в 4-10 раз. Также в медицине есть понятие третичного гиперпаратиреоза. Он проявляется в виде аденомы паращитовидных желез и переизбытком продуцирования гормона – уровень концентрации превышает норму в 10 и более раз. Это происходит, когда потребность в ПТГ низкая, а вырабатывается он в избытке.
При пониженной концентрации паратгормона свидетельствует о дефиците магния и гипопаратиреозе (первичном, вторичном), недостатке витамина D, саркоидозе, остеолизе (разрушении костных тканей). Также подобный результат часто встречается у пациентов, перенесших операцию на щитовидке.
Паратгормон при беременности
Беременным периодически следует сдавать кровь на определение уровня ПТГ, так как риск возникновения отклонений повышается. Контроль гормона позволит своевременно выявить нарушения и предотвратить развитие аномалий у плода.
Как правило, у беременных отмечается незначительное понижение паратгормона, что связано с понижением концентрации альбумина. Это происходит из-за активной выработки плацентой витамина D, активизирующего всасывание стенками кишечника кальция (гиперкальциурия). Если его вырабатывается слишком много, появляются мышечные судороги (тетания), поэтому у женщин в положении часто «сводит ноги». Иногда бывают судороги у детей. Но это хорошо поддается лечению посредством препарата с витамином D2.
Содержание ПТГ у беременных варьируется в зависимости от триместра. Так, в 1-м триместре нормой считается показатель 10-15 пг/мл, во втором – 18-25 пг/мл, в третьем – 9-26 пг/мл.
Способы коррекции уровня паратгормона
При наличии отклонений ПТГ от нормы в большую или меньшую сторону, необходимо лечение. Обычно это заместительная терапия при помощи гормонов. Так, при недостаточной секреции паратгормонов назначается комплекс гормоносодержащих препаратов, направленных на коррекцию их уровня. Курс может длиться несколько месяцев, либо таблетки приходится принимать всю жизнь. Это зависит от причины сбоя и эффективности лечебных процедур.
Если паратиреоидный гормон вырабатывается в излишке, нарушение корректируется путем устранения первопричины (лечение заболеваний, спровоцировавших гипервыработку гормонов). В ряде случаев делается частичная либо полная резекция паращитовидной железы. При наличии злокачественных образований проводится удаление желез.
Ответы на популярные вопросы
Возможна ли беременность при пониженном паратгормоне?
Необходимо выяснить причину снижения паратгормона после чего решать вопрос о беременности.
В какие дни цикла нужно сдавать паратгормон?
Паратгормон сдается вне зависимости дня менструального цикла.
Источник






