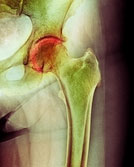
- Лечение остеоартроза тазобедренного сустава
- Как развивается остеоартроз
- Кто в группе риска?
- Каковы признаки остеоартроза тазобедренного сустава
- Степени остеоартроза тазобедренного сустава
- Принципы консервативного лечения остеоартроза тазобедренного сустава
- Медикаментозная терапия при этом заболевании идентична лечению артроза:
- Как лечат остеоартроз в сложных случаях?
- Насколько эффективны внутрисуставные инъекции
- Артроз тазобедренного сустава
- Лечение артроза
- Профилактика
Лечение остеоартроза тазобедренного сустава
Скованность, боль в паховой области во время ходьбы – ощущения не из приятных. Разрушения хрящевой ткани в тазобедренном суставе прогрессируют в течение длительного времени, поэтому остеоартроз часто диагностируют на поздних стадиях, когда консервативные методы уже бессильны. Как предупредить развитие болезни и что предпринять, если диагноз подтвердился?
35-40 % случаев остеоартоза – это поражения тазобедренного сустава
Как развивается остеоартроз
Внутри суставов расположены эластичные хрящи, которые предотвращают трение костей. С возрастом хрящевая ткань теряет влагу и эластичность, трескается. Лишившись скользкого и гладкого амортизатора, кости трутся друг о друга, по краям образуются остеофиты – своеобразные шипы, затрудняющие передвижения. Поскольку тазобедренный сустав выполняет ключевую опорную функцию, человек испытывает гораздо большие затруднения в привычной жизни, чем в случае с остеоартрозом плеча или колена.
Кто в группе риска?
Естественное старение хрящевой ткани наступает после 45 лет – именно в этом возрасте проявляются первые признаки недуга. Среди заболевших больше женщин: в период менопаузы кальций «вымывается» из костей и накапливается в хряще, что способствует его разрушению.
Будьте особенно внимательны к состоянию тазобедренного сустава, если:
- ваш возраст приближается к отметке «50»;
- у ваших родственников уже диагностировали это заболевание (наследственное строение хрящевой ткани – аргумент серьезный!);
- вы регулярно подвергаете сустав физическим нагрузкам и риску травмирования;
- страдаете избыточным весом.
В категории «60+» остеоартроз есть у каждого первого
Каковы признаки остеоартроза тазобедренного сустава
- Боль во время движения локализуется в бедре, ягодице или паху.
- Вращать бедром становится сложно, как и привести его в крайние положения разгибания и сгибания.
- Постепенно у человека вырабатывается удобное для него положение бедра – легкое отведение согнутой ноги в сторону и ее поворот кнаружи. Нога компенсаторно укорачивается, что отрицательно влияет на походку.
- Если остеоартроз поразил оба тазобедренных сустава, формируется характерная «утиная» походка.
Даже незначительная травма в детстве закладывает фундамент для остеоартроза в будущем
Степени остеоартроза тазобедренного сустава
- Первая степень протекает практически незаметно и бессимптомно. Максимальные проявления – слабая ноющая боль после физических нагрузок, которую часто путают с усталостью. Изменения обнаруживаются только при рентгенологическом исследовании. По краям суставных поверхностей видны небольшие костные разрастания, а под хрящевой тканью кость уплотняется. Это первый тревожный сигнал, но, к сожалению, редко кто начинает лечение на этой стадии.
У вас обнаружили остеоартроз еще на первой стадии? Это большое везение!
- Вторая степень сопровождается воспалительным процессом, припухлостью, болью при физических нагрузках. Начинаются прогрессирующие деформации сустава, он перестает адекватно функционировать – боль усиливается. Остеофиты ограничивают подвижность, во время движений появляются характерные щелчки. На снимке заметно сужение суставной щели (выраженный остеосклероз) – примерно на треть от нормы.
Вторая стадия остеоартроза без лечения всегда перетекает в осложненную третью
- Третья степень – крайне тяжелая и по субъективным ощущения пациента, и по объективным показателям. Суставная щель сужается еще больше – на 2/3 от нормы. Боль становится очень сильной и постоянной. На снимке видны крупные краевые остеофиты.
На третьей стадии обезболивающие практически не помогают
- Четвертая степень – финал развития остеоартроза. Суставная щель практически исчезает или с трудом прослеживается, кости в суставах сильно деформированы и уплотнены. Тазобедренный сустав полностью обездвижен.
Принципы консервативного лечения остеоартроза тазобедренного сустава
«Волшебной таблетки» от этого недуга, увы, не существует. Чтобы терапия принесла облегчение, она должна быть комплексной. Лечение преследует несколько целей:
- устранить факторы риска, способные усугубить течение болезни, например физические нагрузки, избыточный вес (если похудеть и снизить нагрузку на сустав – боль уменьшится);
- снять болевой синдром, чтобы повысить качество жизни;
- по возможности улучшить суставную функцию;
- восстановить хрящевую ткань;
- замедлить прогрессирование патологических деформаций.
Медикаментозная терапия при этом заболевании идентична лечению артроза:
- обезболивающие;
- противовоспалительные;
- хондропротекторы для питания хрящевой ткани (выпускаются в капсулах, таблетках и мазях);
- средства для улучшения микроциркуляции;
- дополнительно – глюкокортикоидные гормоны.
Медикаменты направлены на временную ликвидацию симптомов: остановить прогрессирование недуга только с их помощью невозможно. Поэтому к комплексной схеме подключают физиотерапию – тепловые процедуры, лазер, рефлексотерапию, лечебный массаж, иглоукалывание. Обязательно ограничить потребление легкоусвояемых углеводов и ввести в рацион молочное, зелень, нежирную рыбу и мясо, овощи и фрукты.
Гимнастика и лечебная физкультура при остеоартрозе тазобедренного сустава подбираются индивидуально физиотерапевтом. Выбор упражнений зависит от общего состояния здоровья и степени нарушений в суставе. В период ремиссии можно выполнять, например, такие несложные упражнения:
Как лечат остеоартроз в сложных случаях?
На последних стадиях традиционная медицина знает только один способ вернуть конечности утраченную функцию. Эндопротезирование сустава – сложная, дорогостоящая и травмирующая операция, опасная для здоровья, как и любые хирургические вмешательства.
Во многих случаях к эндопротезированию есть противопоказания
Насколько эффективны внутрисуставные инъекции
Остеоартроз тазобедренного сустава развивается всегда на фоне дефицита синовиальной жидкости или изменения ее естественной вязкости. Чтобы компенсировать ее недостаток, внутрь сустава вводят специальные средства:
- препараты на основе гиалуроновой кислоты;
- препараты на основе гидрогелей, например синтетический вископротез Noltrex, с гораздо более длительным сроком действия и мощным противовоспалительным эффектом.
В отличие от препаратов с гиалуроновой кислотой, подверженных быстрой резорбции, «Нолтрекс» фрагментируется внутри сустава очень медленно, поэтому его действие продолжается в течение 12-18 месяцев после курса лечения.
Сегодня на поздних стадиях заболевания прибегают в основном к хирургическому протезированию. Однако современная медицина уже готова предложить эффективный способ приостановить развитие остеоартроза. Эндопротезы синовиальной жидкости восстанавливают естественную среду сустава и защищают его от дальнейших деформаций. Курс внутрисуставных инъекций «Нолтрекс» максимально замедляет прогрессирование болезни и возвращает человеку способность жить полноценной жизнью!
Источник
Артроз тазобедренного сустава
Различают первичный артроз ТС или артроз ТС неясной этиологии, и вторичный артроз ТС, возникающий на фоне дисплазии ТС или врожденного вывиха бедра, асептического некроза головки бедренной кости, болезни Пертеса, перенесенной травмы (ушиб, перелом, вывих, микротравма), воспалительного процесса (коксит).
Возможно поражение одного или обоих тазобедренных суставов. При первичном артрозе нередко одновременно поражаются другие суставы (чаще коленные) и позвоночник.
Единая теория патогенеза заболевания отсутствует. Большинство ученых считает, что пусковым механизмом является нарушение кровообращения в суставе за счет как ухудшения венозного оттока, так и нарушения артериального притока. В результате гипоксии тканей накапливаются недоокисленные продукты обмена, активизирующие протеолитические ферменты и гиалуронидазу синовиальной жидкости, которые разрушают протеогликаны хряща. Нельзя не считаться с механическими факторами, вызывающими перегрузку сустава, инконгруэнтностью суставных повреждений, ведущей к перераспределению нагрузки на единицу площади суставной поверхности хряща, а также с биохимическими изменениями в самом хряще.
Клиническая картина. Основной жалобой больных является боль, характер, интенсивность, продолжительность и локализация которой зависят от выраженности дистрофического процесса, т.е. от стадии.
Различают три стадии артроза тазобедренного сустава.
- В I стадии периодически после физической нагрузки (длительной ходьбы, бега) возникают боли в области сустава, реже — в области бедра или коленного сустава. Как правило, после отдыха боли проходят. Амплитуда движений в суставе не ограничена, мышечная сила не изменена, походка не нарушена. На рентгенограммах видны незначительные костные разрастания, не выходящие за пределы суставной губы. Обычно они располагаются вокруг наружного или внутреннего края суставной поверхности вертлужной впадины. Головка и шейка бедренной кости практически не изменены. Суставная щель неравномерно незначительно сужена.
- Во II стадии боли носят более интенсивный характер, иррадиируют в бедро, паховую область, возникают в покое. После длительной ходьбы появляется хромота. Функция сустава нарушена. Прежде всего ограничиваются внутренняя ротация и отведение бедра, т.е. формируется сгибательная и приводящая контрактура. Снижается сила мышц, отводящих и разгибающих бедро, определяются их гипотония и гипотрофия. На рентгенограмме видны значительные костные разрастания по наружному и внутреннему краю вертлужной впадины, выходящие за пределы хрящевой губы. Отмечают деформацию головки бедренной кости, ее увеличение и неровность контура. В наиболее нагружаемой части головки и вертлужной впадины могут образовываться кисты. Шейка бедренной кости утолщена и расширена. Суставная щель неравномерно сужена (до 1/3—1/4 первоначальной высоты). Определяется тенденция к смещению головки бедренной кости кверху.
- В III стадии боли носят постоянный характер, возникают даже ночью. При ходьбе больные вынуждены пользоваться тростью. Отмечают резкое ограничение всех движений в суставе (сгибательно-приводящая контрактура) и гипотрофию ягодичных мышц, а также мышц бедра и голени. Может выявляться положительный симптом Тренделенбурга. Сгибательно-приводящая контрактура вызывает увеличение наклона таза и увеличение поясничного лордоза. Наклон таза во фронтальной плоскости, связанный со слабостью отводящих мышц бедра, приводит к функциональному укорочению конечности на стороне поражения. Больной вынужден наступать на пальцы стопы, чтобы достать пол, и наклонять туловище в пораженную сторону при ходьбе, чтобы компенсировать наклон таза и укорочение конечности. Такой механизм компенсации ведет к перемещению центра тяжести и перегрузке сустава. На рентгенограммах определяются обширные костные разрастания со стороны крыши вертлужной впадины и головки бедренной кости, резкое сужение суставной щели. Шейка бедренной кости значительно расширена и укорочена.
Диагноз основывается на клинико-рентгенологических данных. Помимо стадии заболевания, рентгенологическое обследование помогает уточнить этиологию процесса. При диспластическом артрозе ТС определяются уплощение, скошенность вертлужной впадины, изменение величины шеечно-диафизарного угла и др. При артрозе ТС в результате болезни Пертеса, или юношеского эпифизиолиза, изменяется в основном форма проксимального конца бедренной кости. Происходит деформация ее головки и шейки (укорочение, расширение), уменьшение шеечно-диафизарного угла с образованием соха vara. Рентгенологическая картина посттравматического артроза тазобедренного сустава зависит от характера травмы и формы суставных поверхностей после сращения костей, образующих тазобедренный сустав.
Для уточнения характера и степени выраженности нарушений функции сустава и нервно-мышечного аппарата могут быть использованы такие методы функциональной диагностики, как электромиография, реовазография (см. География), подография. Радионуклидное сканирование позволяет судить о степени нарушения кровотока в головке бедренной кости и таким образом проследить динамику дистрофического процесса в ТС в ходе лечения, что помогает объективно оценить его результаты.
Дифференциальный диагноз проводят с остеохондрозом поясничного отдела позвоночника, кокситом и опухолями таза и бедра.
Лечение артроза
Лечение в связи с отсутствием единого патогенетического механизма развития заболевания носит симптоматический характер, направлено на уменьшение болевого синдрома и статодинамических нарушений опорно-двигательного аппарата. При этом необходимо учитывать стадию заболевания, возраст больного, его общее состояние и особенности клинических проявлений.
При I—II стадиях заболевания лечение может проводиться в поликлинических условиях. Оно направлено на уменьшение болевого синдрома, асептического воспаления в периартикулярных тканях, улучшение трофики тканей и кровообращения в конечности, повышение стабильности сустава и профилактику других статических нарушений опорно-двигательного аппарата.
В период обострения при выраженном болевом синдроме рекомендуется уменьшение вертикальной нагрузки на конечность (исключить длительное пребывание на ногах, ношение тяжести, бег). При длительной ходьбе необходима дополнительная опора на трость. Применяют аналгезирующие и противовоспалительные препараты (анальгин, реопирин, амидопирин, бруфен, индометацин, ортофен). Для улучшения окислительно-восстановительных процессов в хрящевой ткани назначают витамины, алоэ, стекловидное тело, румалон и другие препараты. В домашних условиях можно использовать компрессы с димексидом (10—15 процедур). В условиях поликлиники применяют электрофорез раствора новокаина, димексида и др., а также ультразвуковую терапию, магнитотерапию, лазертерапию.
После уменьшения болевого синдрома проводят ручной массаж поясничной области, тазобедренного сустава, бедра и лечебную гимнастику, направленную на нормализацию мышечного тонуса, восстановление подвижности в пораженном суставе с последующим укреплением окружающих его мышц. Лечебная гимнастика включает движения в ТС в положениях разгрузки сустава (лежа на спине, боку, стоя на здоровой ноге и др.). Используют упражнения, направленные на укрепление мышц, которые отводят и разгибают бедро. Стоя на здоровой ноге на подставке, держась за гимнастическую стенку, больные отводят и разгибают бедро (свободно, с грузом, с удержанием в течение 5—7 с, с преодолением сопротивления резинового бинта). Разгибание бедра лучше выполнять лежа на животе с амплитудой 10—20°, можно это делать лежа на кушетке с опущенными до горизонтального уровня ногами, или стоя на четвереньках. Специальные упражнения для ТС проводят на фоне общеразвивающих физических упражнений, специальных упражнений для укрепления мышц спины, брюшной стенки с целью повышения стабильности поясничного отдела позвоночника.
В условиях стационара, кроме того, назначают вытяжение сустава и гидрокинезотерапию. Вытяжение проводят на постели больного грузом 5—7 кг в течение 3—5 ч в день, на специальном тракционном столе с дозированной нагрузкой в течение 20—40 мин, а также в воде. На время проведения вытяжения (10—15 процедур) больным рекомендуется ходить с помощью костылей, разгружая ногу. Вытяжение сустава сочетают с ручным массажем мышц бедра, подводным струевым массажем с давлением водной струи 0,5—1 атм в течение 5—8 мин и физическими упражнениями в воде. Эти процедуры направлены на расслабление напряженных мышц, улучшение кровообращения в конечности и увеличение диастаза между сочленяющимися суставными поверхностями ТС. В дальнейшем основное внимание уделяют лечебной гимнастике, направленной на повышение стабильности сустава за счет укрепления околосуставных мышц. Проводится электростимуляция ягодичных мышц (10—15 процедур).
После лечения больным рекомендуются занятия лечебной гимнастикой в домашних условиях, самомассаж ягодичных мышц и бедра, плавание, ходьба на лыжах. Противопоказаны длительные статические нагрузки на ноги, тяжелый физический труд, спортивная и художественная гимнастика, фигурное катание, аэробика, борьба, тяжелая атлетика.
При III стадии консервативное лечение кроме указанных мероприятий включает внутрисуставное введение кеналога или артропорона. Лечение проводят в стационаре, что обеспечивает необходимый режим разгрузки сустава. Вытяжение сустава и физические упражнения на увеличение подвижности в суставе противопоказаны, т.к. стойкая (артрогенная) контрактура ТС не позволяет увеличить подвижность, а эта попытка лишь вызывает дополнительную микротравматизацию и усиливает болевой синдром.
Основные лечебные мероприятия направлены на уменьшение болевого синдрома, разгрузку сустава, тренировку компенсаторно-приспособительных механизмов. Применяют ортопедический режим и ЛФК. Необходима постоянная дополнительная опора при ходьбе на трость, а в период обострения — на костыли. Гидрокинезотерапия и лечебная гимнастика должны способствовать повышению стабильности сустава, силы и выносливости мышц, отводящих и разгибающих бедро, расслаблению и растяжению мышц, сгибающих и приводящих бедро. Используют изометрические и динамические упражнения с амплитудой движений в пределах сохранившейся подвижности (до ощущения боли). Применяют ручной и подводный массаж с давлением водной струи 1—2 атм в течение 10—15 мин, электростимуляцию ягодичных мышц.
Хорошо тренированная мышечная система помогает выработать компенсаторные механизмы даже при грубых изменениях в суставе. Период формирования и совершенствования компенсаторных механизмов длительный, требует систематической тренировки. Поэтому занятия лечебной гимнастикой следует продолжать в домашних условиях, рекомендуется строгое соблюдение ортопедического режима разгрузки сустава.
Оперативное лечение включает операции, сохраняющие подвижность в суставе (остеотомии, артропластику, эндопротезирование) и замыкающие сустав (артродез). При определении показаний к выбору метода оперативного вмешательства учитывают стадию дистрофического процесса, общее состояние, возраст и профессию больного, состояние другого тазобедренного сустава и поясничного отдела позвоночника. При I—II стадии заболевания и незначительном ограничении функции тазобедренного сустава наиболее широко применяются различного вида остеотомий бедра. Для стабильной фиксации костных фрагментов используют пластину Троценко — Нуждина. При данном виде фиксации в послеоперационном периоде не требуется дополнительной внешней иммобилизации. Для восстановления функции сустава с первых дней назначают лечебную гимнастику (дыхательные общеразвивающие упражнения, изометрическое напряжение мышц). С 3—4-го дня приступают к облегченным движениям в коленном и тазобедренном суставах оперированной ноги. С 14—16-го дня разрешают ходьбу с помощью костылей без опоры на конечность. До 4 нед. упражнения носят облегченный характер, после снятия швов могут использоваться упражнения в воде. В дальнейшем назначают ручной и подводный массаж, упражнения на укрепление мышц, окружающих тазобедренный сустав. Частичная нагрузка на конечность допускается через 4 нед. после операции, полная — через 6 мес.
При диспластическом артрозе ТС для увеличения покрытия головки бедренной кости суставной поверхностью вертлужной впадины, улучшения ее центрации, уменьшения нагрузки на суставный хрящ производят различного вида остеотомии таза, что улучшает биомеханические условия в суставе. Наибольшее распространение получила остеотомия таза по Киари.
При III стадии приостановить дистрофический процесс невозможно, поэтому перечисленные операции рассматриваются как поллиативные. В этом случае наиболее перспективным является эндопротезирование ТС, которое проводится при наличии двустороннего процесса с анкилозом в одном из суставов, выраженном артрозе и значительных изменениях в поясничном отделе позвоночника, при артрозе тазобедренного сустава и анкилозе в коленном суставе на этой же стороне. После операции на стопу и голень накладывают деротационный сапожок на 3—4 недели. Со 2—3-го дня разрешают облегченные движения в оперированном суставе в сагиттальной плоскости, через 10—12 дней — во фронтальной плоскости. Через 4 нед. больные начинают ходить с помощью костылей без опоры на оперированную ногу. Частичную нагрузку разрешают через 3—4 месяца, полную — с 5—6-го месяца при условии стабильности эндопротеза. После начала ходьбы назначают лечебную гимнастику с целью укрепления мышц, окружающих эндопротез (в положении лежа на спине, боку, животе). Занятия продолжают в поликлинических или домашних условиях. Одновременно проводят ручной массаж.
Артродез тазобедренного сустава проводят при одностороннем заболевании III стадии у лиц молодого возраста, занимающихся физическим трудом. После операции на 5—6 месяцев накладывают гипсовую повязку. В период иммобилизации назначают лечебную гимнастику (общеразвивающие, дыхательные упражнения, изометрическое напряжение мышц под гипсовой повязкой и свободные движения в неиммобилизированных суставах). При использовании для артродеза пластины Умярова гипсовая иммобилизация не проводится. В этом случае с 3—4-го дня выполняют облегченные движения в коленном суставе. Вставать разрешают через 3 нед., ходить с помощью костылей с частичной нагрузкой на оперированную ногу — через 4 нед., с полной нагрузкой — не ранее 4—5 мес. при появлении рентгенологических признаков сращения головки бедренной кости с костями таза.
Санаторно-курортное лечение после оперативного лечения показано через 6—8 месяцев.
Прогноз для жизни благоприятный, прогрессирование артроза тазобедренного сустава неизвестной этиологии медленное. При асептическом некрозе головки бедренной кости течение артроза ТС наиболее неблагоприятное.
Профилактика
Методы специфической профилактики артроза ТС не разработаны. Мерами первичной профилактики можно считать раннее выявление и лечение врожденного вывиха бедра и дисплазии ТС, а также диспансерное наблюдение подростков с патологией ТС.
Вторичная профилактика заключается в своевременной диагностике I стадии артроза, систематическом консервативном лечении с периодичностью 1—2 раза в год независимо от выраженности болевого синдрома, соблюдении ортопедического режима разгрузки сустава, ориентация на «сидячие» профессии, рациональные занятия физической культурой, контроль за массой тела.
Библиогр.: Абальмасова Е.А. и Лузина Е.В. Развитие тазобедренного сустава после лечения врожденного подвывиха и вывиха бедра у детей, Ташкент, 1983; Гурьев В.Н. Коксартроз и его оперативное лечение, Таллинн, 1984; Корж А.А. и др. Диспластический коксартроз, М., 1986; Крисюк А.П. Деформирующий коксартроз у детей и подростков, Киев, 1982; Лечебная физическая культура, под ред. В.А. Епифанова, с. 424, М., 1987.
Источник