- Гепатомегалия у плода 32 недели что это значит
- УЗИ патологии печени плода
- Гепатоз беременных: причины, симптомы, опасность, лечение и профилактика
- Причины гепатоза у беременных
- Диагностирование гепатоза и его признаки
- Болевые приступы при гепатозе
- Опасность гепатоза при беременности
- Лечение гепатоза беременных
- Профилактика гепатоза беременных
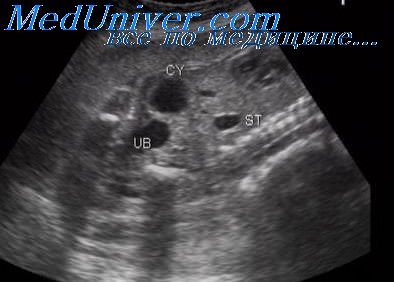
- Гепатомегалия у плода 32 недели что это значит
- Гепатомегалия у плода.
Гепатомегалия у плода 32 недели что это значит
Ошибочная диагностика порока развития брюшной стенки также происходит в случае, когда петли пуповины, образования пуповины или поражение кожи живота плода, в частности, такие как гемангиома, расцениваются как кишечная грыжа. В таких ситуациях допплерография помогает дифференцировать петли пуповины от петель кишечника.
В том случае, если брюшная полость плода сдавлена стенками матки при маловодий, гипертонусе миометрия или просто конечностями плода, ее форма может быть деформирована настолько, что будет создаваться впечатление наличия порока брюшной стенки.
Такая ультразвуковая картина получила название «псевдоомфалоцеле». Стенка истинного омфалоцеле в месте его прилегания к животу плода образует с поверхностью переденей брюшной стенки острый угол, в то время как при «псевдоомфалоцеле» он остается тупым. Достаточно редко могут обнаруживаться грыжи пуповины.
Ложноотрицательные результаты являются обычной проблемой при антенатальной диагностике пороков развития брюшной стенки. Небольшие дефекты могут быть пропущены при маловодий, или когда положение плода затрудняет оценку контуров брюшной стенки и области вхождения пуповины.
Однако иногда могут остаться не диагностированы даже большие дефекты. Обычно причиной невыявления больших дефектов служит то, что содержимое грыжи кишечника воспринимается как нормальная структура, например пуповина. Именно поэтому очень важно пытаться правильно идентифицировать каждую структуру, свободно плавающую в амниотической жидкости. При дифференцировании петель пуповины решающую роль может играть применение цветовой допплерографии.
УЗИ патологии печени плода
При подозрении на патологическое изменение размеров печени для сравнения используются разработанные номограммы. Измерения размеров печени у плода обычно производят в продольной плоскости сканирования, от купола правых отделов диафрагмы до кончика правой доли печени. По мере прогрессирования беременности печень постепенно увеличивается в размерах.
Она является особенно чувствительным органом, реагирующим на нарушения развития плода и, как было установлено, бывает диспропорционально мала у плодов с задержкой внутриутробного развития. Гепатомегалия, напротив, обнаруживается при тяжелых иммуноконфликтных состояних или иных формах анемии плода, внутриутробных инфекциях, при застойной сердечной недостаточности, опухолях, метаболических нарушениях и при макросомии.
Было выявлено, что степень тяжести гепатомегалии коррелирует со степенью тяжести изоиммунизации. Кроме того, было высказано предложение о необходимости производить измерения печени плода при решении вопроса о необходимости внутриутробной гемотрансфузии при беременности, осложненной иммуноконфликтным состоянием.
Однако в литературе имеется относительно мало исследований, посвященных ультразвуковой оценке размеров печени плода, поэтому влияние интероператорзависимой вариабельности и других технических факторов остается недостаточно изучено. Левая доля печени плода диспропорционально больше по сравнению с правой. Это может быть следствием особенностей нормальной циркуляции крови плода: левая доля получает кровь, более обогащенную кислородом, чем правая, из-за прямого дренажа вены пуповины в левую ветвь воротной вены.
— Вернуться в оглавление раздела «Акушерство.»
Источник
Гепатоз беременных: причины, симптомы, опасность, лечение и профилактика
Беременность – счастливое время в жизни каждой женщины, но, к сожалению, оно нередко омрачается различными заболеваниями. К таковым относится и гепатоз беременных, симптомы которого чаще всего начинают проявляться в третьем триместре. Еще несколько лет назад этот недуг встречался во врачебной практике очень редко, им страдала лишь одна из 16000 будущих мам. Но в последнее время все большее число беременных сталкивается с этой неприятной болезнью.
Гепатоз беременных – это дистрофическое поражение печени, проявляющееся в нарушении желчеобразования и желчетока.
Причины гепатоза у беременных

На это заболевание врачи обратили свое внимание сравнительно недавно, поэтому специалисты до сих пор спорят о том, чем же вызывается его появление. Большинство медицинских умов сходится во мнении, что гепатоз беременных обусловлен некоторыми генетическими особенностями или нарушениями и способен передаваться по женской линии. Эти генетические отклонения могут никак не проявлять себя в течение всей жизни. Но иногда беременность, несущая с собой рост массы тела, гормональные сбои и повышенную нагрузку на организм в целом и на печень в частности, дает толчок для развития гепатоза. Печень также очень подвержена влиянию гормонов беременности. Например, эстрогена.
К главным факторам, увеличивающим риск появления этого заболевания, относятся:
- Неправильный прием витаминов. Витамины – это всегда дополнительная нагрузка на печень. Многие витаминные комплексы содержат повышенное количество различных компонентов, которые и вызывают нарушения печеночной деятельности, поэтому принимать их нужно правильно, учитывая возраст, массу тела, дозировку и срок беременности.
- Нарушение режима питания. Переедания и употребление в пищу соленого, жареного, копченого, жирного, а также продуктов с богатым составом химических добавок перегружают печень и ухудшают ее работу.
- Недостаточная двигательная активность. Если будущая мама мало двигается, то расходуется мало энергии, получаемой из пищи, а также замедляется обмен веществ, который и так приторможен беременностью.
Диагностирование гепатоза и его признаки

Гепатоз беременных – это заболевание, которое порой очень трудно диагностировать. Матка к этому сроку уже занимает всю брюшную полость, что делает невозможным пальпацию печени. Нередко этот недуг путают с желчекаменной болезнью, потому что их симптомы очень схожи.К самым распространенным признакам гепатоза относятся:
- кожный зуд;
- пожелтение кожных покровов и белков глаз, проявление сосудистой сеточки на лице и руках, покраснение ладоней (они будто покрываются изнутри красными пятнами);
- тошнота, рвота, дискомфорт в животе, горечь во рту, нарушение стула, снижение аппетита;
- боли в правом подреберье;
- осветление кала и потемнение мочи (от оранжевого до темно-коричневого цвета);
Когда нарушается желчеток, в печени скапливается большое количество желчи. Не имея возможности выйти наружу, желчь начинает прорываться в лимфосистему, а уже оттуда – в общий кровоток. Если провести анализ крови, он покажет повышение уровня трансаминаз, щелочной фосфатазы, билирубина и холестерина, понижение гемоглобина, а также эритроцитов и тромбоцитов. Анализ мочи выявит наличие желчных кислот и повышенное выделение уробилина.
Попадая в кровь, желчь и вызывает зуд, который усиливается в вечернее и ночное время. Чаще всего беременные с этим заболеванием обращаются к врачу именно с жалобами на острое и непреодолимое желание почесаться. Оно сводит с ума, нарушает сон, приводит к утомленности и раздраженности. Как правило, сильнее всего чешутся руки, голени и живот.
Наполнение печени желчью вызывает перерастяжение ее капсулы, поверхность которой имеет большое количество болевых рецепторов. Это является причиной постоянной тупой боли в правом боку.
При подозрении на гепатоз врач женской консультации должен внимательно осмотреть пациентку, попытаться пропальпировать область печени, назначить расширенные анализы крови и мочи, а также ультразвуковое исследование печени, желчного пузыря и соседних органов.
Болевые приступы при гепатозе

В наиболее сложных случаях гепатоза у больной иногда случаются приступы, характеризующиеся сильной болью в правом подреберье. Часто боль ощущается в животе, на уровне пупка и ошибочно принимается за обострение гастрита. Такие приступы могут сопровождаться непрерывными и болезненными рвотными спазмами без облегчения, болью в голове, шумом в ушах, учащенным сердцебиением, потемнением в глазах и отдышкой. Они очень похожи на синдром сильного отравления, только в этом случае стул практически не меняется, а съеденная пища выходит с рвотой.
Чаще всего такие приступы вызваны употреблением вредных продуктов (жареное, острое, жирное, алкоголь) и начинаются через 40-60 минут после приема пищи или резким движением, например, быстрым поворотом, наклоном или падением.
Болевые приступы могут длиться до 20-40 минут, начинаются они внезапно и так же резко отступают. Нередко после приступа в правом подреберье в течение нескольких дней остается довольно сильная остаточная болезненность.
Большая ошибка при таких приступах – прием парацетамола, потому что он лишь усугубляет положение, негативно влияя на печеночную деятельность. Разрешается прием таких спазмолитических препаратов, как Но-Шпа.
Опасность гепатоза при беременности
Пораженная печень не способна очищать организм от вредных веществ, что ведет к интоксикации матери и ухудшению ее самочувствия. Удивительно, но с первого же дня после родов болезнь начинает быстро отступать и вскоре не оставляет после себя и следа. Через 1-2 недели показатели крови входят в норму. Даже если гепатоз рецидивировал в нескольких беременностях подряд, он не вносит в печень женщины никаких видимых изменений.
Однако это не значит, что данное заболевание безвредно. Оно нарушает обмен веществ между матерью и плодом, тем самым действуя неблагоприятно и на ребенка. Доказано, что гепатоз увеличивает вероятность перинатальной смертности на 5%, а в 35% беременностей, протекавших на фоне этой болезни, наблюдались гипоксия, недоношенность и задержка в развитии плода.
Лечение гепатоза беременных

Лечение гепатоза осложняется тем, что беременным противопоказаны практически все лекарственные средства. Многие лекарства могут вызывать у плода гипоксию и задержку внутриутробного развития, поэтому врач должен провести полное обследование пациентки и убедиться в правильности диагноза, прежде чем определиться с методикой лечения.
Очень важно понять, на какой стадии находится болезнь. В легкой стадии можно обойтись без медикаментозного вмешательства, применяя специальную диету. Будущая мама должна исключить из рациона всю тяжелую, жирную и высококалорийную пищу, а также прекратить прием витаминных комплексов и прочих лекарств (если их отмена не повредит беременности). Также нередко назначаются препараты, призванные оптимизировать работу печени (Хофитол, Эссенциале Форте Н и другие). Во многих случаях диеты бывает достаточно для того, чтобы токсины вывелись из организма, а состояние пациентки улучшилось.
При более тяжелых стадиях женщину направляют в стационар, где решается вопрос о досрочном родоразрешении. Если опасности для плода нет, то роды можно отсрочить, проводя очистку крови при помощи капельниц. Их сочетают с приемом больших доз вышеупомянутых препаратов и жесткой диетой. Если такая методика позволяет приглушить болезнь или хотя бы удерживать ее на одном уровне развития, а состояние плода не вызывает волнений, то лечение продолжают до 37-38 недель, а к этому сроку планируют роды. Если же метод не дает нужного результата (или если состояние плода ухудшается, явно прослеживается гипоксия), в срочном порядке подписывается согласие на индуцированные роды или Кесарево сечение. Часто у ребенка срабатывает защитная реакция на создавшуюся неблагоприятную ситуацию, и самопроизвольно начинаются преждевременные роды. Однако не стоит надеяться только на природу. При возникновении серьезных показаний рекомендуется запустить родовой процесс заранее, чтобы минимизировать риск осложнений.
Очень важно, чтобы беременная с сильным гепатозом находилась под постоянным контролем врачей. Также необходимо проводить расширенный анализ крови каждые два дня. Нередко бывает так, что под действием капельниц показатели крови вдруг отлично падают. Решив, что болезнь отступила, врач выписывает пациентку, а через пару дней она снова поступает в стационар с резко подскочившими трансаминазами.
Профилактика гепатоза беременных
Хоть гепатоз и считается результатом некоторых генетических особенностей, существует ряд рекомендаций для того, чтобы его избежать или отсрочить его появление на более долгий срок:
- Соблюдение диеты. Если имеются склонности к перегрузке печени, то необходимо полностью отказаться от всего жареного, жирного, копченого, соленого, острого и кислого. Рацион должен состоять из фруктов, овощей (кроме картофеля, бобовых, лука и чеснока), молочных продуктов низкой жирности, мяса куриной грудки, нежирных сортов рыбы. Не стоит есть шоколад и другие какаосодержащие продукты, яичный желток, сыр, выпечку (допускается 1-2 кусочка черного хлеба в день).
- Физическая активность. Движение – это жизнь, поэтому необходимо больше двигаться. Это ускоряет обменные процессы в организме, устраняет застойные явления, облегчает работу печени.
- Отказ от оральных гормональных контрацептивов и антибактериальных средств. Они способны нанести печени большой вред.
- Осторожный прием витаминов или отказ от них. По возможности стоит стараться получать все необходимые организму вещества из пищи, а не из витаминных комплексов.
- Лечение хронических заболеваний ЖКТ.
- Применение гепатопротекторов и желчегонных препаратов. Если беременность пока не планируется, то достаточно проводить профилактические курсы этими препаратами, а если беременность уже наступила, то их нужно принимать по особому графику, согласованному с лечащим врачом.
Гепатоз беременных – это очень коварное заболевание. Если Вы заподозрили у себя его признаки, то обязательно сообщите об этом своему врачу, чтобы он назначил анализ крови и поставил или исключил диагноз.
Источник
Гепатомегалия у плода 32 недели что это значит
Печень плода хорошо идентифицируется уже при первом скрининговом ультразвуковом исследовании в 11 -14 нед беременности. В эти сроки она определяется в виде полулунного образования гипоэхогенной структуры, расположенного в верхних отделах брюшной полости. По мере развития плода эхогенность печени постепенно повышается и к 25-28 нед становится равной эхогенности кишечника. К концу беременности эхогенность печени даже несколько выше эхогенности кишечника.
С внедрением режима цветового допплеровского картирования в акушерскую практику стала возможной детальная оценка сосудов печени. После вхождения в брюшную полость плода вена пуповины приобретает цефапическое направление, следует вдоль серповидной связки и входит в печень. Воротная вена печени выявляется уже во II триместре беременности, ее диаметр постепенно увеличивается от 2-3 мм в 22 нед до 10-11 мм к концу беременности. Визуализация печеночных вен может быть осуществлена на уровне их входа в периферические отделы нижней полой вены, ближе к правому предсердию. Желчные протоки при нормальном развитии плода четко не определяются в ходе пренатапьной эхографии.
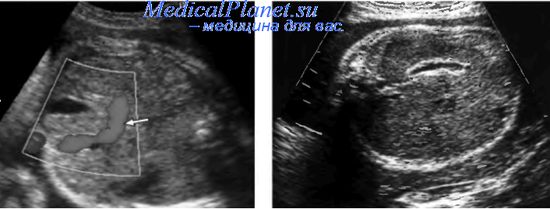
При подозрении на гепатомегапию следует проводить биометрию печени в трех плоскостях с определением ее продольного, вертикального и поперечного размеров. Продольный и вертикальный размеры печени определяют при продольном сканировании плода, поперечный размер — при поперечном сканировании туловища плода. При этом выбирают для измерения ту плоскость, в которой печень имеет наибольшие размеры.
Среди пренатально обнаруживаемых изменений печени более часто регистрируются гепатомегалия, гиперэхогенные включения, кисты и опухоли.
Гепатомегалия у плода.
Увеличение размеров печени у плода обнаруживается достаточно легко, поскольку в этих случаях часто отмечается увеличение размеров живота плода. Нередко гепатомегалия сочетается с увеличением размеров селезенки. Обычно гепатомегалия выявляется только во второй половине беременности.
Тактика ведения беременности при гепатомегалии у плода зависит в первую очередь от причин, вызвавших увеличение размеров печени, поскольку изолированная гепатомегалия у плода встречается редко. Наиболее частыми причинами гепатомегалии у плода являются внутриутробные инфекции, печеночные образования, метаболические нарушения, гемолиз, застойная сердечная недостаточность, атакже синдромы Зельвегера, Беквита — Видемана и Дауна.
Среди внутриутробных инфекций, сопровождавшихся развитием гепатомегалии, в литературе описаны цитомегаловирус, краснуха, вирус Коксаки, ветряная оспа, токсоплазмоз, сифилис. Следует подчеркнуть, что при внутриутробном инфицировании наряду с увеличением размеров печени нередко в ней визуализируются множественные мелкие гиперэхогенные включения.
Неопластические образования, приводящие к гепатомегалии у плода, включают гемангиому, мезенхимальную гамартому, гепатобластому, аденому, гемэндотелиому, лимфангиому. Также к гепатомегалии могут приводить кисты печени.
Из метаболических нарушений при гепатомегалии у плода описаны случаи галактоземии, трипсинемии, дефицита альфа-1-антитрипсина, метилмалоновой ацидемии, инфантильного сиалидоза и нарушения цикла мочевины.
Нередко причинами гепатомегалии в пренатальном периоде являются резус-конфликт, врожденная гемолитическая анемия и врожденные пороки сердца, приводящие к застойной сердечной недостаточности.
При синдроме Зельвегера в ходе ультразвукового исследования плода наряду с гепатомегалией могут быть обнаружены аномалии конечностей (эквиноварусная позиция стоп, стопа-качалка), колоколообразная грудная клетка, вентрикуломегалия, кисты почек. При исследовании околоплодных вод следует подтвердить дефицит дигидроксиацетонфосфатацилтрансферазы в клетках амниотической жидкости.
Синдром Беквита — Видемана в пренатальном периоде нередко проявляется следующими изменениями у плода: макроглоссией, висцеромегалией, гемигипертрофией, повышением эхогенности коркового слоя почек, омфалоцеле или пупочной грыжей.
Особого внимания заслуживает вопрос обнаружения синдрома Дауна у плодов с гепатомегалией. Органомегалия приблизительно регистрируется у 10% плодов с синдромом Дауна и является чаще всего результатом преходящего аномального миелопоэза (ПАМ). G. Macones и соавт. впервые сообщили о двух случаях ПАМ при синдроме Дауна у плода, который пренатально был диагностирован благодаря обнаружению в ходе ультразвукового исследования водянки и гепатоспленомегалии. В наблюдениях J. Hartung и соавт. и S. Siva, J. Smoleniec ПАМ был обнаружен при изолированной гепатомегалии. J. Smrcekn соавт. при ретроспективном анализе установили, что гепатопленомегалию и/или водянку плода во второй половине беременности следует рассматривать в качестве возможного при знака миелопролиферативного нарушения у плодов стрисомией 21.
Японские специалисты М. Ogawa и соавт. установили, что степень выраженности гепатоспленомегалии у плодов с синдромом Дауна прямо пропорциональна тяжести ПАМ в неонатальном периоде. Другой группой японских исследователей было обнаружено, что наряду с гепатомегалией у двух плодов с синдромом Дауна было отмечено существенное снижение эхогенности печени. Представленные данные свидетельствуют, что гепатомегалия может рассматриваться как один из пренатальных ультразвуковых маркеров синдрома Дауна.
Источник