Підвищуйте свій
професіоналізм
ЭХОГРАФИЧЕСКИЕ КРИТЕРИИ ОЦЕНКИ ПЛАЦЕНТЫ В НОРМЕ И ПРИ ПАТОЛОГИИ
Бондаренко А.А., Веропотвелян Н.П.
ОКУ «Межобластной центр медицинской генетики и пренатальной диагностики», Кривой Рог
Плацента образуется в слизистой оболочке матки из эндометрия и цитотрофобласта. С наступлением беременности в области имплантации запускается важнейший биологический процесс — ангиогенез, обеспечивающий нормальное развитие сосудистой сети и формирование плаценты. Отклонения в механизмах формирования полноценной сосудистой системы являются ведущим фактором в патогенезе различных осложнений беременности, в том числе задержке развития плода. Нарушение в гестационной перестройке спиральных артерий после имплантации плодного яйца приводит к такому осложнению как преэклампсия.
Оценка плаценты с помощью ультразвукового исследования проводится с целью определения ее локализации, размеров, структуры и выявления патологических отклонений. Проблемы, связанные с плацентой можно разделить на аномалии локализации, прикрепления и структуры.
Аномалии, связанные с локализацией и прикреплением. Плацента располагается в области тела матки обычно в слизистой оболочке ее задней стенки. По разным причинам она может располагаться в различных частях матки в том числе в области дна и трубных углов, что вероятнее всего проявится аномалией родовой деятельности. Окончательное представление о расположении плаценты формируется лишь в третьем триместре беременности, в котором устанавливается низкое прикрепление плаценты — менее 7см от внутреннего зева; краевое, если край плаценты доходит до в/зева или полное предлежание плаценты. При низком расположении плаценты нередки отслойки плаценты, которые на УЗИ распознаются как эхонегативные полости между стенкой матки и плацентой и бывают: ретрохориальные, субхориальные и субамниотические. К аномалиям прикрепления плаценты относят приращение плаценты. Выделяют 3 степени в зависимости от глубины прорастания ворсин: pl.accreta, pl.increta, pl. percreta. Плотное прикрепление плаценты отличается меньшей глубиной прорастания ворсин в стенку матки. Эхографический критерий приращения — наличие в толще миометрия участков с лакунарным типом кровотока. Существенная помощь в уточнении диагноза указывает ЦДК. Плацента оболочки которой отходит не от краев, а от плодовой поверхности носит название экстрахориальной плаценты. Оболочки формируют на поверхности плаценты кольцо в виде валика (pl.circumvallata). Этот вид плаценты часто путают с перегородками в полости матки или амниотическими тяжами. Такие плаценты сопряжены с повышенным риском акушерских осложнений.
Аномалии, связанные с изменением эхоструктуры плаценты. В I триместре беременности детектирование мелкозернистых многочисленных эхонегативных разнокалиберных компонентов в ткани хориона говорит о гидатидомольной структуре и часто встречается при анэмбрионии в особенности при хромосомных аномалиях по типу полиплоидии. Ключевой задачей УЗИ во II триместре ставится измерение ее толщины, которое производится на уровне впадения пуповины. Согласно нормативным таблицам толщины плаценты для различных сроков беременности легко определить отклонеия от нормы. Увеличение толщины — гиперплазия требует допплерометрического исследования, а также обследование на возможные инфекции. Иногда, увеличение толщины плаценты является ее компенсаторной реакцией, вследствие изначально малой занимаемой площади. Уменьшение размеров и толщины плаценты также требует дополнительных методов исследования и не всегда расценивается как патологическое. Эхоструктура плаценты связана с инволютивно-дистрофическими процессами при увеличении срока беременности и носит название «старение плаценты». Различают 4 степени зрелости плаценты (в основе — характерные изменения в хориальной мембране, паренхиме и базальном слое плаценты : отложение фибриноида и появление множественных кальцификатов). Истинные кальцификаты встречаются главным образом в доношенной беременности. Часто встречается преждевременное старение плаценты, когда обнаруживается 2 ст. до 34нед, а 3 ст. до 36нед. При этом изменяется толщина плаценты, ее структура, что является риском развития плацентарной недостаточности, ЗВРП и требует допплерометрического контроля в артерии пуповины, среднемозговой артерии и динамического УЗ контроля. Инфаркты плаценты проявляются как образования неправильной формы с четкими гиперэхогенными наружными контурами с гипоэхогенным содержимым и располагаются в любом месте плаценты. Как однокамерные жидкостные образования проявляются кисты плаценты. Субамниотические кисты плаценты определяются в виде анэхогенных однокамерных образований над плодовой поверхностью плаценты и чаще всего являются следствием субамниотических гематом. Среди опухолей плаценты наиболее часто обнаруживается хориоангиома и при УЗИ представляет собой образование с четкими контурами сложной эхоструктуры с кистозным и солидным компонентом. При допплерографии в хориоангиоме регистрируются кривые скоростей кровотока, подобные таковым в артерии пуповины. Хориоангиомы больших размеров могут приводить к формированию артериовенозных шунтов, это приводит к увеличению венозного возврата к сердцу плода и усилению сердечного выброса. Как следствие этого – тахикардия, гиперволемия, кардиомегалия, а также отеки и антенатальная гибель плода.
К аномалиям изменения дольчатой структуры плаценты относятся двудольчатые и с добавочной долькой. Их диагностика основана на выявлении участков плацентарной ткани, между которыми имеется свободная зона, при допплерографии в этой зоне располагается сосудистая ножка.
Таким образом, ультразвуковая диагностика плаценты предоставляет исчерпывающую информацию, а правильная интерпретация увиденных изменений в плаценте помогает выбрать грамотную тактику ведения беременности и родов, а также предупредить возможные акушерские осложнения.
Источник
Скрининг на выявление врожденных заболеваний плода при беременности
Что собой представляет скрининг при беременности и зачем он проводится
Скрининг при беременности — это комплекс обследований, в который входят УЗИ и биохимический анализ венозной крови на гормоны. Как правило, скрининг проводят трижды — в первом, втором и третьем триместре.
Раннее обнаружение патологий имеет очень большое значение. Это дает возможность приступить к лечению генетических заболеваний как можно раньше и если не полностью вылечить их, то хотя бы максимально купировать симптомы. Если при обследовании врач замечает отклонения, беременность контролируется особенно тщательно, что дает возможность предупредить развитие осложнений или преждевременные роды. Если же обнаруженные патологии окажутся слишком тяжелыми и несовместимыми с жизнью, врач направит пациентку на прерывание беременности по медицинским показаниям.
Скрининг при беременности безвреден как для мамы, так и для малыша. Это довольно точное исследование, хотя следует четко понимать, что оно не дает стопроцентной гарантии. Точность скрининга зависит от многих факторов — профессионализма исследователей, соблюдения женщиной правил подготовки к обследованию и других факторов.
Первый скрининг при беременности
Первый скрининг при беременности проводят между и неделями. Нет смысла проходить это обследование ранее — до недели беременности многие показатели практически не поддаются определению.
Исследование включает в себя два медицинских теста — УЗИ и анализ крови.
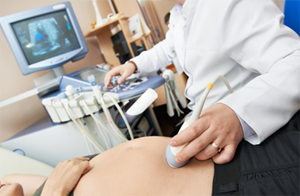
УЗИ
При помощи УЗИ врач определяет точный срок беременности, оценивает телосложение ребенка, его размеры (окружность головы, длину конечностей, рост), работу сердечной мышцы, симметричность головного мозга, объем околоплодных вод, структуру и размер плаценты, а также состояние и тонус матки. Для каждого из этих параметров есть показатели нормы, с которыми врач и будет сравнивать полученные результаты. Для беременности эти нормы составляют:
- КТР ( размер, то есть длина плода от темени до копчика) — 43–65 мм. Если эта цифра больше нормы, значит, ребенок будет крупным. Отклонение в меньшую сторону говорит о замедленном развитии (причиной такого положения дел часто является гормональный дисбаланс или перенесенные будущей мамой инфекционные болезни), генетических патологиях или гибели плода (в этом случае сердце не будет прослушиваться). Впрочем, это может быть обусловлено и банальной ошибкой в определении сроков беременности.
- БПР (бипариетальный размер, то есть расстояние от виска до виска) — 17–24 мм. Высокий БПР означает большой размер плода, но лишь при условии, что все остальные показатели говорят о том же. В противном случае речь может идти о грыже мозга или гидроцефалии. Низкий БПР говорит о замедленном развитии мозга.
- ТВП (толщина воротникового пространства) — 1,6–1,7 мм. Отклонение от этой нормы (ТВП выше 3 мм) считается признаком некоторых тяжелых хромосомных патологий — синдрома Дауна, синдрома Эдвардса Однако не следует паниковать раньше времени — никто не станет ставить столь серьезный диагноз лишь на основании ТВП. Для подтверждения требуется сдать анализ крови на гормоны и сделать биопсию внешней плотной оболочки эмбриона для последующего исследования.
Длина кости носа — 2–4,2 мм. Слишком маленькая кость носа может говорить о патологии или же просто о том, что нос у малыша будет курносым. ЧСС (частота сердечных сокращений) — 140–160 ударов в минуту. Небольшое (до 40 ударов в минуту) отклонение в ту или иную сторону считается вариантом нормы.
Размер хориона, амниона и желточного мешка. Хорион — это внешняя оболочка плода, которая со временем станет плацентой. Если он расположен на нижней стенке матки, говорят о предлежании хориона. Это потенциально опасная ситуация, чреватая выкидышем, и в этом случае беременной рекомендован постельный режим.
Амнион — внутренняя оболочка, которая удерживает околоплодные воды. Нормальный объем околоплодных вод на сроке 11–13 недель — 50–100 мл.
Желточный мешок — это зародышевый орган, который в первые недели жизни плода выполняет роль некоторых внутренних органов, которые будут сформированы позже. К сроку первого скрининга желточный мешок должен практически исчезнуть (тогда в бланке обследования будет указано «не визуализируется»). Если же размер его составляет около 6 мм, то, возможно, у плода присутствуют определенные патологии.
Шейка матки. В норме ее длина к моменту первого скрининга составляет 35–40 мм. Более короткая шейка матки означает риск преждевременных родов.
УЗИ проводят двумя способами — трансабдоминальным, при котором датчик располагается на животе, и трансвагинальным, при котором он вводится во влагалище. Трансвагинальное УЗИ дает более полную и точную информацию, но его обычно проводят только в первом триместре. Этот метод, как правило, используют при обследовании женщин с лишним весом, поскольку жировая прослойка в области живота не позволяет в деталях рассмотреть плод и матку.
К УЗИ необходимо соответствующим образом подготовиться. Перед трансабдоминальным УЗИ советуют выпить примерно литр воды, чтобы на момент обследования мочевой пузырь был заполнен — тогда матка немного сместится в сторону живота и картинка будет четче. При трансвагинальном УЗИ степень наполненности мочевого пузыря не имеет никакого значения, однако перед обследованием лучше зайти в туалет — так будет комфортнее. Перед исследованием нужно принять душ или освежиться при помощи влажных салфеток. Скопление газов способно исказить результаты УЗИ, каким бы методом оно ни проводилось. Поэтому будущим мамам, страдающим от метеоризма, советуют за день до обследования принимать средства от метеоризма и не есть ничего газообразующего.
Анализ крови
Биохимический скрининг, который также называют двойным тестом, проводят для определения уровня двух гормонов (отсюда и название) — свободного и .
- (хорионический гонадотропин человека) начинает вырабатываться с первых дней беременности. Его количество постепенно нарастает примерно до недели, а затем начинает плавно снижаться. В среднем для срока 11–13 недель нормой считается 50 000–55 000 мМЕ/мл. Повышенный уровень ХГЧ может свидетельствовать о многоплодной беременности, или — в худшем случае — генетических патологиях плода или наличии у матери сахарного диабета. Пониженный ХГЧ типичен для замершей беременности, внематочной беременности, гибели плода или определенных пороках развития (синдрома Патау и синдрома Эдвардса).
- — протеин . Норма содержания для срока 11–13 недель — 0,79–6,01 мЕд/л. Низкий — признак таких хромосомных патологий, как синдром Дауна и синдром Эдвардса, гибель плода и выкидыш, гипотрофия плода (дефицит массы тела) и преэклампсия.
- Высокий — признак многоплодной беременности, больших размеров плода или низкого расположения плаценты.
Чтобы анализ крови дал максимально точные сведения, его нужно сдавать на голодный желудок, как минимум через 8 часов после последнего приема пищи. За 2–3 дня до анализа следует воздерживаться от жареной, жирной, острой, копченой пищи, шоколада, орехов, морепродуктов. Рекомендуется также не вступать в половые контакты. Все это не столь значительно, однако может тем или иным образом повлиять на результат.
Второй скрининг при беременности
Второй скрининг при беременности проводят на сроке 16–20 недель. Как и первый, он состоит их тех же двух этапов — УЗИ и анализа крови.
УЗИ
На этот раз врач определяет не только размеры, но и положение плода и его костную структуру, состояние внутренних органов и место прикрепления пуповины, а также объем околоплодных вод. Вот приблизительные основные показатели нормы для срока 16–20 недель:
- БПР — 26–56 мм.
- ДБК (длина бедренной кости) — 13–38 мм.
- ДПК (длина плечевой кости) — 13–36 мм.
- ОГ (окружность головы) — 112–186 мм.
ИАЖ (индекс амниотической жидкости, то есть объем околоплодных вод) — 73–230 мм. Маловодие может негативно повлиять на состояние костной структуры ребенка и развитие его нервной системы.
Локализация плаценты. Некоторый риск есть лишь при расположении плаценты на передней стенке матки — при такой локализации возможно отслоение плаценты.
Пуповина. Один из важнейших параметров — место прикрепления пуповины. Краевое, расщепленное или оболочечное прикрепление чревато гипоксией плода и трудностями во время родов, нередко оно становится показанием для кесарева сечения. Пуповина подпитывается через 2 артерии и 1 вену, хотя иногда в наличии имеется только одна артерия. Это может вызвать гипоксию плода, порок сердца, нарушения в работе системы ребенка, стать причиной пониженной массы тела малыша. Впрочем, если все остальные анализы и обследования не показывают отклонений от нормы, волноваться не стоит.
Шейка матки. Длина шейки матки на этом сроке должна составлять 40–45 мм. Короткая шейка матки означает угрозу выкидыша.
Визуализация. Неудовлетворительная визуализация может быть вызвана как особенностями положения плода или лишним весом будущей мамы, так и отеками или гипертонусом матки.
Анализ крови
Как и во время первого скрининга, во время второго берется анализ крови на , проверяется также уровень свободного эстриола и АФП. Приводим нормы их содержания на неделях беременности:
- — 4, нг/мл.
- Свободный эстриол — гормон, по уровню которого можно судить о состоянии плаценты. Норма — 1,17–3,8 нг/мл. Повышенный эстриол характерен для многоплодной беременности или крупного плода. Пониженный — для угрозы выкидыша, плацентарной недостаточности, анэнцефалии и синдроме Дауна.
- АФП — белок, который вырабатывается в ЖКТ плода. Норма — 15–27 Ед/мл. Немного пониженный АФП может означать, что срок беременности был определен неверно (слегка занижен). Если АФП очень низкий, причина может быть в синдроме Эдвардса или Дауна, угрозе выкидыша или гибели плода. Высокий АФП характерен для патологий нервной трубки, атрезии пищевода, синдроме Меккеля. Высокий АФП также возможен у женщин, перенесших во время беременности инфекционное заболевание.
Третий скрининг при беременности
Третий скрининг при беременности проводят на 30- неделе. По результатам этого скрининга врач принимает решение о необходимости кесарева сечения или возможности естественных родов. Основа третьего скрининга — все те же УЗИ. Иногда назначают допплерографию — исследование работы сосудов. Вот приблизительные нормы для данного срока беременности:
УЗИ
- БПР — 67–91 мм
- ДБК — 47–71 мм
- ДПК — 44–63 мм
- ОГ — 238–336 мм
- ИАЖ — 82- 278 мм
Толщина плаценты — 23,9–43,8. Слишком тонкая плацента — не особенно опасное отклонение от нормы. Причиной может быть миниатюрное телосложение женщины, перенесенные ей инфекционные заболевания, гипертония. Чрезмерно толстая плацента — признак анемии, диабета, . Учитывается и такой показатель, как степень зрелости плаценты — на сроке 30–35 недель нормальной считается степень зрелости. При слишком быстром утолщении и старении плаценты возможны преждевременные роды, гипоксия плода и его замедленное развитие.
Пренатальный скрининг очень важен, и пренебрегать им не стоит. Вовремя выявленные патологии и отклонения от нормы могут спасти жизнь и здоровье вашему ребенку. Об этом стоит помнить, особенно тем родителям, которые отказываются от обследования из страха узнать о том, что развитие малыша идет не по плану.
Источник