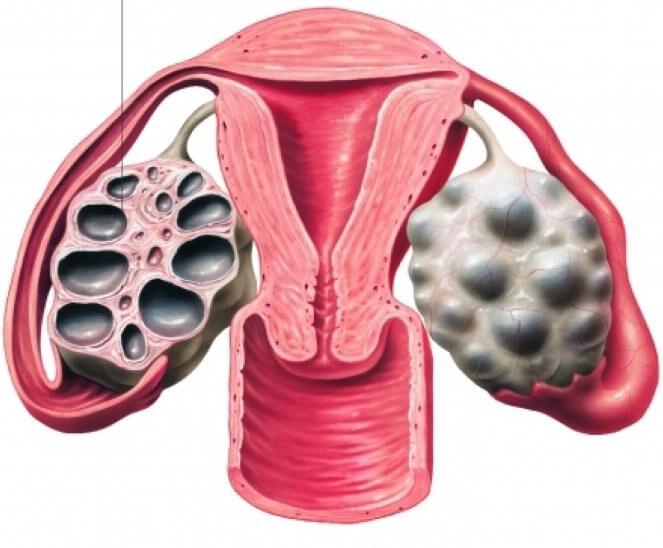
Если один яичник больше другого что это значит у женщин
а) Дифференциальная диагностика увеличенного яичника:
1. Распространенные заболевания:
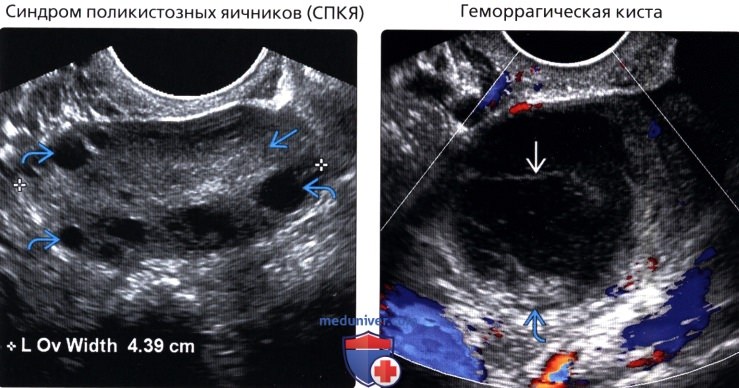
• Синдром поликистозных яичников (СПКЯ)
• Функциональная киста яичника
• Геморрагическая киста
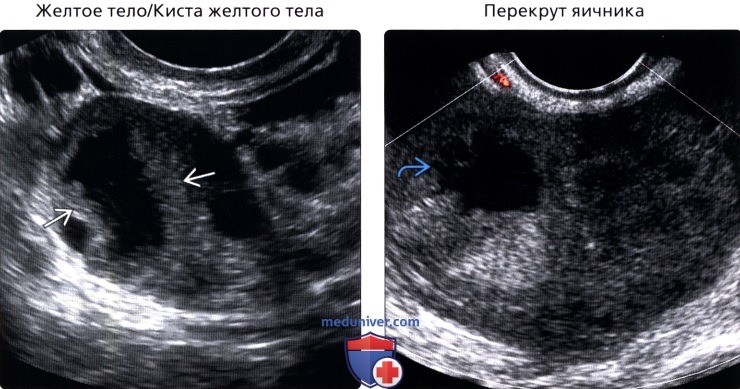
• Желтое тело/Киста желтого тела
2. Менее распространенные заболевания:
• Перекрут придатков
• Доброкачественные новообразования:
о Тератома
о Серозная цистаденома
о Муцинозная цистаденома
о Фиброма /фибротекома
о Эндометриома
• Гиперстимулированные яичники
• Текалютеиновые кисты
• Тубоовариальный абсцесс
3. Редкие, но важные заболевания:
• Злокачественные опухоли
• Массивный отек яичника (МОЯ) и фиброматоз яичника (ФЯ)
(Правый) На трансвагинальном УЗ срезе у жен щины 34 лет с перекрутом яичника и острой тазовой болью визуализируется увеличенный до 6 см яичник неоднородной эхогенности и желтое тело. Обратите внимание на отсутствие кровотока при допплерографии. 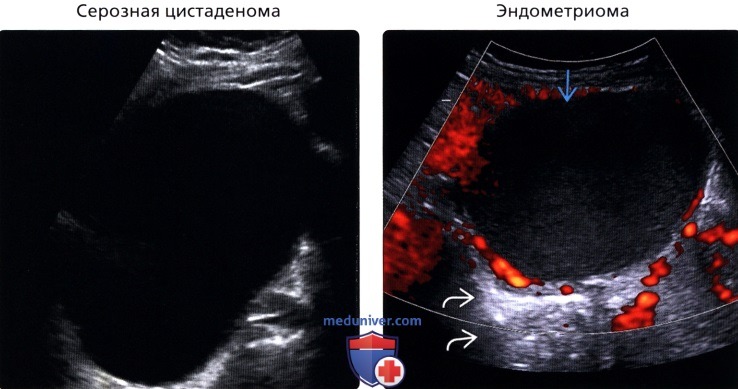
(Правый) На УЗ срезе с энергетической допплерографией левых придатков визуализируется крупная однородно гипоэхогенная эндометриома без внутренней васкуляризации. Диффузный гипоэхогенный сигнал от образования, а также заднее акустическое усиление — характерные признаки эндометриомы. 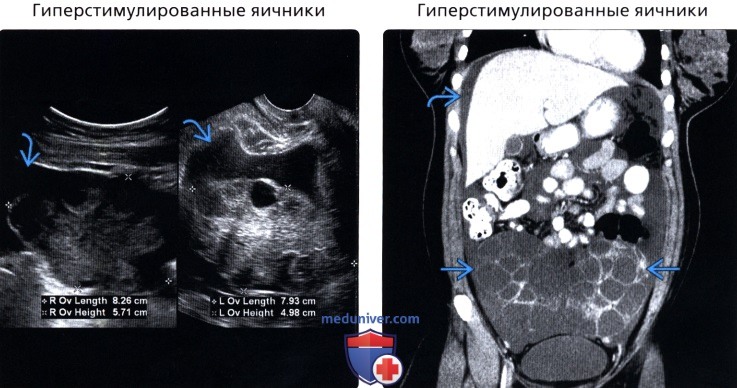
(Правый) На фронтальном КТ срезе с контрастированием визуализируется значительно увеличенный яичник и замещение [его стромы] множественными кистами, имеющими плотность жидкости, а также умеренный асцит, что соответствует синдрому гиперстимулированных яичников.
б) Важная информация:
1. Дифференциальный диагноз:
• Размер:
о Нормальные размеры яичника: 3x2x2 см или — 10±6 мл, максимально 22 мл
о Яичник в постменопаузу — 2-6 мл
• Общие категории дифференциальной диагностики:
о Эндокринные
о Новообразования
о Сосудистые
о Ятрогенные
о Инфекционные
• Один из подходов-проводить дифференциальный диагноз в двух основных направлениях:
о Увеличенный яичник с сохраненным строением
о Увеличенный яичник в результате поражения
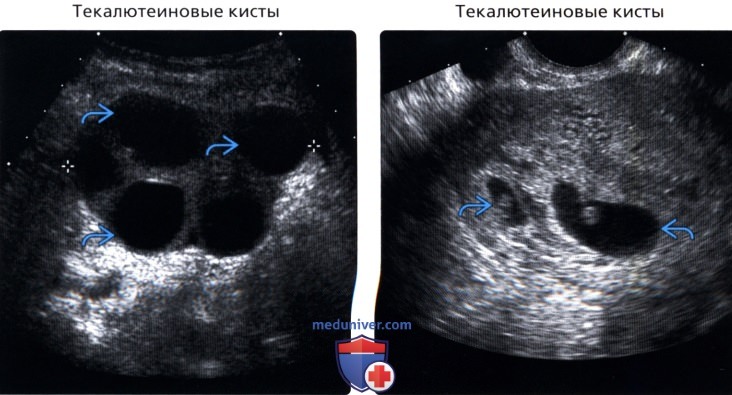
(Правый) На трансвагинальном УЗ срезе у этой же пациентки визуализируется беременность двумя плодами с двумя внутри маточными плодными мешками и зародышевыми бугорками. При многоплодной беременности возможно повышение уровня β-хорионического гонадотропина, который приводит к развитию текалютеиновых кист в яичнике. 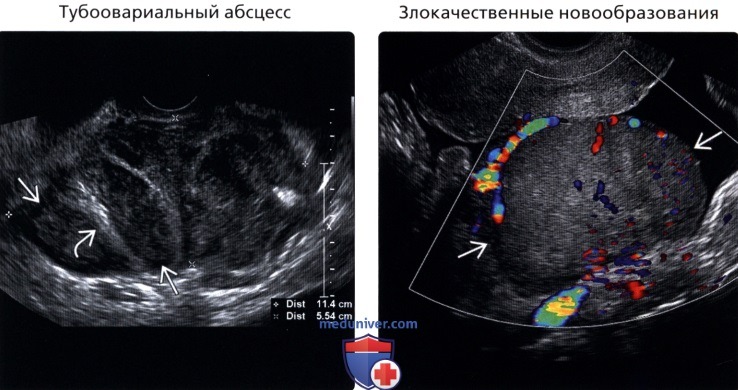
(Правый) На продольном трансвагинальном УЗ срезе с цветовой допплерографией у пациентки с метастатической меланомой визуализируется увеличенный солидным васкуляризиванным новообразованием правый яичник. 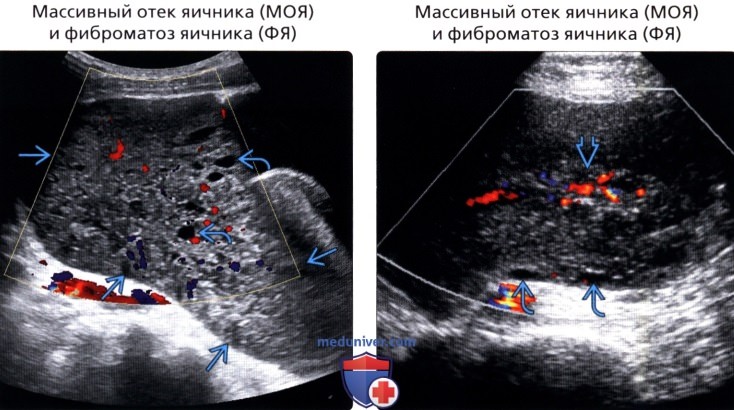
(Правый) На поперечном УЗ срезе с цветовой допплерографией визуализируется значительно увеличенный яичник с отечной неоднородной стромой и мелкими периферическими фолликулами. Обратите внимание на сохранный кровоток в центральных отделах.
2. Распространенные заболевания:
• Синдром поликистозных яичников (СПКЯ):
о Нормальное строение с множественными мелкими фолликулами одинакового размера
о Гиперэхогенная строма
о Диагностические критерии поликистозного строения яичника:
— Объем >10 мл или
— >12 фолликулов размерами 2-9 мм
о Поликистозное строение яичников наблюдается у 22% женщин и не является патогмоничным признаком СПКЯ
— При гиперандрогении или олиго- или ановуляции также необходимо провести оценку по Роттердамским критериям
о Множество других причин поликистозного строения яичников
• Функциональная киста яичника:
о Женщины репродуктивного возраста (пременопаузальный период):
— Каждый месяц происходит стимулирование 1 или более фолликулов и их увеличение до 2,0-2,5 см к моменту овуляции
о Тонкостенные, анэхогенные, без толстых перегородок
о В раннем постменопаузальном периоде у женщин могут быть функциональные кисты
о У женщин в позднем постменопаузальном периоде не должно быть функциональных кист, однако могут наблюдаться инклюзионные или эпителиальные кисты
• Геморрагическая киста:
о В типичных случаях-желтое тело с геморрагическим содержимым в центре
о Бессосудистое гипоэхогенное новоообразование яичников с тонкими, кружевоподоными перегородками
о Может иметь гиперэхогенный тромб с рекракцией на периферии
о Бессосудистые нити/перегородки
о В большинстве случаев разрешается в течение 6-12 недель
о Ультразвуковое исследование в динамике:
— Наблюдение у женщин в пременопаузе при размере >5 см
— У женщин в постменопаузе — при любых размерах
• Желтое тело/киста желтого тела:
о Крайне распространенное поражение яичников
о Развивается после овуляции во второй половине менструального цикла
о Толстые стенки с неровными контурами
о В центральных отделах может визуализироваться анэхогенная жидкость, геморрагическая жидкость или небольшой объем жидкости, также может быть преимущественно солидным
о Гиперваскулярный ободок/стенка
3. Менее распространенные заболевания:
• Перекрут яичника:
о Увеличенный яичник: >4 см в наибольшем размере или объемом >20 см 3
о Периферические фолликулы, гетерогенная строма
о Наличие неизмененного кровотока не исключает перекрут
• Доброкачественные новообразования:
о Тератома:
— Наиболее распространенная опухоль яичников
— Двусторонние в 10-20%
— Гетерогенное кистозное образование
— Гиперэхогенный стромальный узел с затенением (узел Рокитанского)
— «Грязное» заднее акустическое затенение
— Признак «точка-тире» от волос в кожном сале
— Кальцинаты с затенением от зубов
о Серозная цистаденома:
— Крупное однокамерное кистозное новообразование
— Обычно >7-10 см
— Перегородок мало или отсутствуют
о Муцинозная цистаденома:
— Часто очень крупные, заполняют весь таз, распространяясь на верхний отдел брюшной полости
— Многокамерное одностороннее кистозное новообразование
— Перегородки от тонких аваскулярных до толстых васкуляризированных
— Жидкость различной степени эхогенности в каждом камере
о Фиброма/фибротекома:
— Наиболее распространенная опухоль стромы полового тяжа
— Гипоэхогенное солидное образование
— Четкое заднее акустическая затенение
— Синдром Мейгса: асцит и гидроторакс, обусловленные доброкачественной опухолью придатков
о Эндометриома:
— Кистозная опухоль яичников с гомогенным гипоэхогенным содержимым
— Утолщенные стенки; могут визуализироваться гипоэхогенные очаги в стенке кисты
— Обычно однокамерные, но могут иметь перегородки/ складки, часто неполные
— Размер варьирует от мелких (1 -2 см) до очень крупных (> 10 см)
— Часто двусторонние (50%)
о Цистаденофиброма:
— Доброкачественное кистозное новообразование придатков
— Одно- или многокамерная
— В большинстве случаев однокамерная с 1 или более мелкими аваскулярными гиперэхогенными интрамуральными узлами
• Гиперстимулированные яичники:
о Развивается при индукции овуляции
о Тяжесть клинического состояния варьирует от легкой до тяжелой степени, требующей интенсивной терапии
о Двусторонние увеличенные яичники с множественными кистами:
— Диаметр яичника >5-10 см
— Картина спицевого колеса
— Кисты могут быть простыми или сложными при наличии геморрагического компонента
о Асцит, гидроторакс, гемоконцентрация, олигурия
• Текалютеиновые кисты:
о Увеличенные яичники с множественными кистами
о Обычно двусторонние
о Тонкие перегородки между простыми кистами:
— Сложные кисты при кровоизлиянии
о Обычно проявляется одним из клинических синдромов, имеющих общую причину: ↑ человеческого хорионического гонадотропина
— Множественные
— Гестационная трофобластическая болезнь
— Триплоидия (частичный пузырный занос)
— Многоводие (иммунный тип)
о СПКЯ может быть предрасполагающим фактором
• Тубоовариальный абсцесс:
о Утолщенные маточные трубы, содержащие жидкость, часто гиперэхогенную (гной)
о Неоднородные скопления жидкости с толстыми гиперваскулярными стенками, перегородками, гиперэхогенной взвесью
о Маточная труба часто «оборачивается» вокруг абсцесса
— Лучше всего визуализируется с помощью панорамной визуализации
о Боли, лихорадка и лейкоцитоз
4. Редкие заболевания:
• Злокачественные новообразования:
о Часто сопровождаются асцитом
о Рак яичников обычно проявляется на поздних стадиях: III или IV
о Цистаденокарцинома яичника: сложное кистозно-солидное новообразование, крупное, часто двустороннее:
— Погранично-злокачественные опухоли могут визуализироваться в виде однокамерной кисты с сосочковыми выростами/интрамуральными узлами
о Метастазы в яичниках:
— Двусторонние кистозные и/или солидные опухоли чаще всего встречаются при диагностированном первичном раке
— Чаще всего из желудка, ободочной кишки, поджелудочной железы, молочной железы
• Массивный отек яичника (МОЯ) и фиброматоз яичника (ФЯ):
о МОЯ: Опухолевидное увеличение яичника на фоне отека
о ФЯ: Опухолевидное увеличение яичника в результате фибро-матозного роста стромы яичника
о Оба заболевания обычно односторонние
о Диффузное увеличение яичников с сохранением внутреннего строения:
— МОЯ: увеличенный отечный яичник с периферическими фолликулами
— ФЯ: Увеличенный яичник с сегментарными или периферическими очагами низкоинтенсивного сигнала на Т1 — и Т2ВИ
5. Альтернативный дифференциальный диагноз:
• Сохраненное строение яичника:
о СПКЯ
о Функциональная киста яичника
о Геморрагическая киста
о Желтое тело/киста желтого тела
о Перекрут яичника
о Гиперстимулированные яичники
о Текалютеиновые кисты
о МОЯ и ФЯ
• Увеличенный яичник с нарушенным строением:
о Доброкачественные опухоли
о Тубоовариальный абсцесс
о Злокачественные опухоли
Редактор: Искандер Милевски. Дата публикации: 15.12.2019
Источник
Синдром поликистозных яичников или мультифолликулярные яичники
Врачи на УЗИ нередко видят достаточно типичную картину, которую называют мультифолликулярными яичниками. Для некоторых пациенток мультифолликулярные яичники — синоним поликистоза, при котором также много фолликулов. Между тем, это совершенно разные понятия.
Для начала опишем УЗИ-картину яичников при поликистозе:
- объем яичников увеличен почти вдвое (7-9 см3 и более при обычном размере 4-7см3);
- утолщение капсулы яичника, что четко видно как более выраженная линия по периферии всего яичника (толщина капсулы может достигать четверти видимого диаметра яичника);
- по периферии, под капсулой специфическим «ожерельем» располагается 10 и более фолликулов диаметром около 10 мм.
Однако описанная картина иногда бывает лишь ошибочно похожа на поликистозные яичники. Например, весьма похожая картина может быть в 1 фазе цикла (на 5-7 день) вследствие чисто физиологических изменений, которые естественно протекают в половой системе женщины. Кроме того, подобные изменения бывают у женщин на фоне длительного приема оральных контрацептивов, в рамках гипогонадотропной аменореи и, наконец, у девушек в периоде полового созревания.
Для мультифолликулярных яичников характерны несколько другие признаки при УЗИ. Главное отличие — это нормальный объем яичника. Кроме того, фолликулов редко бывает больше 7-8, а их диаметр составляет 4-10 мм3. Классическое определение мультифолликулярных яичников дали М.В. Медведев, Б.И. Зыкин (1997): это преходящие изменения в структуре яичников в виде множества эхо-негативных включений диаметром5-10 мм, имеющих обратное развитие при отсутствии клинической картины и эхо-структуры поликистозных яичников.
Таким образом, мультифолликулярные яичники — лишь ультразвуковой симптом менструального цикла в рамках нормы. Однако, учитывая, что картина может быть нечеткой, что есть определенные варианты течения поликистоза яичников, при выявлении картины мультифолликулярных яичников необходимо провести дифференциальную диагностику. Для этого исследуют содержание в крови ЛГ и ФСГ, тестостерона, инсулина. При мультифолликулярных яичниках уровень этих гормонов находится в пределах нормы. А при поликистозе яичников соотношение ЛГ/ФСГ больше 2,5-3, увеличен уровень общего и свободного тестостерона, а также инсулина. Кроме того, о наличии поликистозных яичников свидетельствует также и клиническая картина заболевания.
То же относится и к девушкам периода полового созревания, у которых состояние называют также «формирующийся синдром поликистозных яичников». У них специфическую ультразвуковую картину сопровождают специфические гормональные и внешние изменения.
Таким образом, мультифолликулярные яичники — диагноз не заболевания, а определенного состояния, которое само по себе не является причиной бесплодия, нарушений менструального цикла и т.д. Но проводить дифференциальный диагноз с более тяжелыми состояниями все-таки необходимо.
Для дифференциальной диагностики мультифолликулярных и поликистозных яичников можно использовать следующие признаки:
Часто мультифолликулярные яичники принимают за поликистозные яичники, однако мультифолликулярные яичники следует рассматривать как вариант нормы, а поликистоз яичников — заболевание.
Женские половые органы – яичники, маточные трубы, матка, подвержены изменениям в зависимости от фазы менструального цикла. В начале менструального цикла в яичниках начинают созревать 5-7 фолликулов, но дозревает только один из них. При картине мультифолликулярных яичников одновременно дозревают более 7 фолликулов. Мультифолликулярные яичники часто встречаются в начале полового созревания, когда только устанавливается менструальная функция, у женщин длительно принимающих пероральные контрацептивы, а также на 5-7 день нормального менструального цикла. Иногда синдром мультифолликулярныхяичников может сопровождаться нарушениями менструального цикла, чаще всего это связано с недостаточностью лютеинизирующего гормона, что может быть вызвано резкой потерей веса, или наоборот его набором. При этом может наблюдаться аменорея или олигоменорея. Нарушения менструального цикла, сопровождающие мультифолликулярные яичники, может свидетельствовать о начальной стадии поликистоза яичников.
Часто, только лишь по данным УЗИ, бывает сложно отдифференцировать синдром мультифолликулярный яичников от синдрома поликистозных яичников. В таких случаях, необходимо динамическое наблюдение у гинеколога и определение гормонального фона. Однако, есть ряд УЗИ-признаков, отличающих мультифолликулярные яичники от поликистозных. Главным отличительным признаком является размер яичника, при синдроме мультифолликулярных яичников он нормальный, при поликистозных яичниках увеличен. Количество фолликулов при синдроме мультифолликулярных яичников 8-10, диаметр фолликулов 4-8 мм, приполикистозе более 10, диаметр фолликулов более 10 мм. Мультифолликулярные яичники не сопровождаются гормональными нарушениями, в отличии от поликистозных яичников.
Чаще всего мультифолликулярные яичники не требуют лечения, они сопровождаются нормальной овуляцией и не препятствуют беременности. Лечение необходимо только , если синдром мультифолликулярныхяичников сопровождается ановуляторными циклами. Лечение заключается в нормализации гормонального фона.
СПКЯ — синдром поликистозных яичников
Синдром поликистозных яичников (СПКЯ) — это эндокринное (гормональное) заболевание, характеризующееся патологическими изменениями структуры и функции яичников. Часто употребляемые синонимы СПКЯ — поликистоз или склерокистоз яичников.
Причины СПКЯ
СПКЯ – часто распространенное гормональное расстройство среди женщин репродуктивного возраста, приводящее к стойкому бесплодию. Несмотря на актуальнось проблемы, точные причины возникновения СПКЯ до сих пор неизвестны.
Известен тот факт, что почти у всех женщин с поликистозом яичников имеется инсулинорезистентность, т.е снижена чувствительность организма к инсулину — гормону поджелудочной железы, регулирующему уровень сахара в крови. Все это приводит к тому, что в крови циркулирует инсулин в больших количествах. Согласно проведенным исследованиям, можно предположить, что повышенный инсулин стимулирует яичники к избыточной выработке мужских половых гормонов -андрогенов, которые нарушают структуру и функцию яичников.
Прежде всего, андрогены пагубно влияют на процесс овуляции, без которой невозможна беременность, не давая нормально расти яйцеклеткам. Наружная оболочка яичников под воздействием мужских гормонов утолщается и созревший фолликул не может ее “разорвать”,чтобы яйцеклетка могла выйти и принять участие в процессе оплодотворения. Неразорвавшийся фолликул заполняется жидкостью и превращается в кисту.Тоже самое происходит и с другими фолликулами — они созревают и перестают работать, становясь кистами. Таким образом, яичники женщины с поликистозом представляют из себя скопление из множества мелких кист. Из-за этого яичники при СПКЯ больше по размеру, чем нормальные.
Помимо гормональных причин, к предрасполагающим факторам, ведущим к развитию СПКЯ, относят:
- наследственная предрасположенность занимает чуть ли не главное место в причинах СПКЯ;
- ожирение или избыточная масса тела;
- сахарный диабет.
Симптомы СПКЯ
Симптомы СПКЯ разнообразны. Первое, на что обычно обращает внимание женщина — это нерегулярные месячные. Задержки менструаций при СПКЯ могут быть месяцами и даже по полгода. Поскольку нарушение гормональной функции яичников начинается с пубертатного периода, то и нарушения цикла начинаются с менархе и не имеют тенденции к нормализации. Следует отметить, что возраст менархе соответствует таковому в популяции — 12-13 лет (в отличие от надпочечниковой гиперандрогении при адреногенитальном синдроме, когда менархе запаздывает). Примерно у 10-15% пациенток нарушения менструального цикла имеют характер дисфункциональных маточных кровотечений на фоне гиперпластических процессов эндометрия. Поэтому женщины с СПКЯ входят в группу риска развития аденокарциномы эндометрия, фиброзно-кистозной мастопатии и рака молочных желез.
Молочные железы развиты правильно, у каждой третьей женщины имеет место фиброзно-кистозная мастопатия, развивающаяся на фоне хронической ановуляции и гиперэстрогении.
Помимо нарушений менструального цикла, из-за повышенного количества мужских гормонов возникает повышенный рост волос по всему телу (гирсутизм). Кожа становится жирной, появляются прыщи и угри на лице, спине, груди. Характерно появление темно-коричневых пятен на коже по внутренней поверхности бедер, на локтях, в подмышечных впадинах. Волосы на голове быстро жирнеют из-за нарушенной функции сальных желез. Гирсутизм , различной степени выраженности, развивается постепенно с периода менархе, в отличие от адреногенитального синдрома, когда гирсутизм развивается до менархе, с момента активации гормональной функции надпочечников в период адренархе.
Практически все пациенки с СПКЯ имеют повышенную массу тела. При этом излишки жира откладываются, как правило,на животе (“центральный” тип ожирения). Поскольку уровень инсулина при СПКЯ повышен, довольно часто заболевание сочетается с сахарным диабетом 2 типа. СПКЯ способствует раннему развитию сосудистых заболеваний, таких какгипертоническая болезнь и атеросклероз.
И, наконец, один из основных и неприятных симптомов СПКЯ — это бесплодие из-за отсутствия овуляции. Чаще всего бесплодие первичное (в 85 %случаев), т.е. беременностей никогда не было. Иногда бесплодие является единственным симптомом поликистоза яичников. Бесплодие имеет первичный характер в отличие от надпочечниковой гиперандрогении, при которой возможна беременность и характерно ее невынашивание.
Поскольку симптомов заболевания много, СПКЯ легко можно перепутать с любым дисгормональным нарушением. В молодом возрасте жирную кожу, угри и прыщи принимают за естественные возрастные особенности, а повышенная волосатость и проблемы с лишним весом зачастую воспринимаются как генетические особенности. Поэтому если менструальный цикл не нарушен и женщина еще не пробовала беременеть, то к гинекологу такие пациентки обращаются редко. Важно знать,что любые подобные проявления не являются нормой и при обнаружении у себя подобных симптомов следует очно проконсультироваться у гинеколога-эндокринолога.
Диагностика СПКЯ
Структурные изменения яичников при СПКЯ характеризуются:
- гиперплазией стромы;
- гиперплазией клеток теки с участками лютеинизации;
- наличием множества кистозно-атрезирующихся фолликулов диаметром 5—8 мм., расположенных под капсулой в виде «ожерелья»;
- утолщением капсулы яичников.
Диагностика СПКЯ включает:
- подробный опрос и осмотр гинеколога-эндокринолога. При осмотре врач отмечает увеличение обоих яичников и внешние признаки СПКЯ;
- УЗИ органов малого таза с вагинальным датчиком. При исследовании по периферии яичников выявляют множество неовулированных фолликулов до 10 мм, объем яичников сильно увеличен;
- четкие критерии эхоскопической картины СПКЯ: объем яичников более 9 см3, гиперплазированная строма составляет 25% объема, более десяти атретичных фолликулов диаметром до 10 мм, расположенных по периферии под утолщенной капсулой. Объем яичников определяется по формуле: V = 0,523 ( L х Sx Н) см3, где V , L , S , Н — соответственно объем, длина, ширина и толщина яичника; 0,523 — постоянный коэффициент. Увеличение объема яичников за счет гиперплазированной стромы и характерное расположение фолликулов помогают дифференцировать поликистозные яичники от нормальных (на 5-7-й день цикла) или мультифолликулярных. Последние характерны для раннего пубертата, гипогонадотропной аменореи, длительного приема КОК. Мультифолликулярные яичники характеризуются при УЗИ небольшим числом фолликулов диаметром 4-10 мм., расположенных по всему яичнику, обычной картиной стромы и, главное, нормальным объемом яичников (4-8 см3); исследование гормонов плазмы крови (ЛГ, ФСГ,пролактин, свободный тестостерон, ДГЭА-с, 17-ОН прогестерон). Гормоны необходимо сдавать в определенные дни менструального цикла, иначе исследование не будет информативным. ЛГ,ФСГ и пролактин сдают на 3-5 день, свободный тестостерон и ДГЭА-с на 8-10 день, а 17-ОН прогестерон на 21-22 день цикла. Как правило, при поликистозе повышен уровень ЛГ (увеличение соотношения ЛГ/ФСГ более 2,5), пролактина, тестостерона и ДГЭА-с; а ФСГ и 17-ОН прогестерон понижен;
- биохимический анализ крови (при СПКЯ может быть повышен уровень холестерина, триглицеридов и глюкозы);
- пероральный тест на толерантность к глюкозе выполняют для определения чувствительности к инсулину;
- диагностическая лапароскопия с биопсией яичника — берется кусочек ткани яичника для гистологического исследования. Биопсия эндометрия показана женщинам с ациклическими кровотечениями в связи с большой частотой гиперпластических процессов эндометрия.
После пробы с дексаметазоном содержание андрогенов незначительно снижается, примерно на 25% (за счет надпочечниковой фракции).
Проба с АКТГ отрицательная, что исключает надпочечниковую гиперандрогению, характерную для адреногенитального синдрома. Отмечено также повышение уровня инсулина и снижение ПССГ в крови.
В клинической практике простым и доступным методом определения нарушения толерантности глюкозы к инсулину является сахарная кривая. Определяется сахар крови сначала натощак, затем — в течение 2 ч после приема 75 г глюкозы. Если через 2 ч уровень сахара крови не приходит к исходным цифрам, это свидетельствует о нарушенной толерантности к глюкозе, т. е. об инсулинрезистентности, что требует соответствующего лечения.
Критериями для постановки диагноза СПКЯ являются:
- своевременный возраст менархе;
- нарушение менструального цикла с периода менархе в подавляющем большинстве случаев по типу олигоменореи;
- гирсутизм и ожирение с периода менархе у более 50% женщин;
- первичное бесплодие;
- хроническая ановуляция;
- увеличение объема яичников за счет стромы по данным трансвагинальной эхографии;
- повышение уровня Т;
- увеличение ЛГ и отношения ЛГ/ФСГ > 2,5.
Лечение СПКЯ
Лечение СПКЯ определяется с учетом выраженности симптомов и желанием женщины забеременеть. Обычно начинают с консервативных методов лечения, при неэффективности показано хирургическое лечение.
Если у женщины имеется ожирение, то лечение следует начать с коррекции массы тела. В противном случае консервативное лечение у таких пациенток не всегда дает желаемый результат.
При наличии ожирения проводятся:
- первый этап лечения — нормализация массы тела. Снижение массы тела на фоне редукционной диеты приводит к нормализации углеводного и жирового обмена. Диета предусматривает снижение общей калорийности пищи до 2000 ккал в день, из них 52% приходится на углеводы, 16% — на белки и 32% — на жиры, причем насыщенные жиры должны составлять не более 1/3 общего количества жира. Важным компонентом диеты является ограничение острой и соленой пищи, жидкости. Очень хороший эффект отмечается при использовании разгрузочных дней, голодание не рекомендуется в связи с расходом белка в процессе глюконеогенеза. Повышение физической активности является важным компонентом не только для нормализации массы тела, но и повышения чувствительности мышечной ткани к инсулину. Самое трудное — убедить пациентку в необходимости нормализации массы тела, как первого этапа в лечении СПКЯ;
- второй этап лечения — медикаментозное лечение гормональных нарушений;
- третий этап лечения — стимуляция овуляции после нормализации массы тела и при СПКЯ при нормальной массе тела. Стимуляция овуляции проводится после исключения трубного и мужского факторов бесплодия.
Консервативное лечение СПКЯ
Цели консервативного лечения СПКЯ — стимулировать процесс овуляции (если женщина заинтересована в беременности), восстановить нормальный менструальный цикл, уменьшить внешние проявления гиперандрогении (повышенную волосатость, прыщи и т.д.), скоррегировать нарушения углеводного и липидного обмена.
При нарушенном углеводном обмене лечение бесплодия начинают с назначения гипогликемических препаратов из группы бигуанидов (Метформин). Препараты корректируют уровень глюкозы в крови, курс лечения составляет 3-6 месяцев, дозы подбирают индивидуально.
Для стимуляции овуляции применяют гормональный препарат-антиэстроген Кломифен-цитрат, который стимулирует выход яйцеклетки из яичника. Препарат применяют на 5-10 день менструального цикла. В среднем, после применения Кломифена овуляция восстанавливается у 60 % пациенток, беременность наступает у 35 %.
При отсутствии эффекта от Кломифена, для стимуляции овуляции применяют гонадотропные гормоны, такие как Пергонал, Хумегон. Стимуляция гормонами должна проводится под строгим контролем гинеколога. Эффективность лечения оценивают при помощи УЗИ и показателей базальной температуры тела. Если женщина не планирует беременность, для лечения СПКЯ назначают комбинированные оральные контрацеативы (КОК) с антиандрогенными свойствами для восстановления менструального цикла.Такими свойствами обладают КОКи Ярина, Диане-35, Жанин, Джес. При недостаточном антиандрогенном эффекте КОКов, возможно совместное применение препаратов с антиандрогенами (Андрокур) с 5 по 15-й день цикла. Лечение проводят с динамическим контролем показателей гормонов в крови. Курс лечения составляет в среднем от 6 месяцев до года.
Высоким антиандрогенным свойством обладает калийсберегающий диуретик Верошпирон, который также используют при поликистозе яичников. Препарат снижает синтез андрогенов и блокирует их действие на организм. Препарат назначают минимум на 6 месяцев.
Стимуляция овуляции при СПКЯ
Кломифен относится к нестероидным синтетическим эстрогенам. Механизм его действия основан на блокаде рецепторов эстрадиола. После отмены кломифена по механизму обратной связи происходит усиление секреции ГнРГ, что нормализует выброс ЛГ и ФСГ и, соответственно, рост и созревание фолликулов в яичнике. Таким образом, кломифен не стимулирует яичники непосредственно, а оказывает воздействие через гипоталамо-гипофизарную систему. Стимуляция овуляции кломифеном начинается с 5-го по 9-й день менструального цикла, по 50 мг в день. При таком режиме повышение уровня гонадртропинов, индуцированное кломифеном, происходит в то время, когда уже завершился выбор доминантного фолликула. Более раннее назначение кломифена может стимулировать развитие множества фолликулов и увеличивает риск многоплодной беременности. При отсутствии овуляции по данным УЗИ и базальной температуры дозу кломифена можно увеличивать в каждом последующем цикле на 50 мг, достигая 200 мг в день. Однако многие клиницисты полагают, что если нет эффекта при назначении 100-150 мг кломифена, то дальнейшее увеличение дозы нецелесообразно. При отсутствии овуляции при максимальной дозе в течение 3 месяцев пациентку можно считать резистентной к кломифену.
Критериями эффективности стимуляции овуляции служат:
- восстановление регулярных менструальных циклов с гипертермической базальной температурой в течение 12-14 дней;
- уровень прогестерона в середине второй фазы цикла 5 нг/мл. и более, преовуляторный пик ЛГ;
- УЗ-признаки овуляции на 13-15-й день цикла;
- наличие доминантного фолликула диаметром не менее 18 мм.;
- толщина эндометрия не менее 8-10 мм.
При наличии этих показателей рекомендуется введение овуляторной дозы 7500-10000 МЕ человеческого хорионического гонадотропина — чХГ (профази, хорагон, прегнил), после чего овуляция отмечается через 36-48 ч. При лечении кломифеном следует учитывать, что он обладает антиэстрогенными свойствами, уменьшает количество цервикальной слизи («сухая шейка»), что препятствует пенетрации сперматозоидов и тормозит пролиферацию эндометрия и приводит к нарушению имплантации в случае оплодотворения яйцеклетки. С целью устранения этих нежелательных эффектов препарата рекомендуется после окончания приема кломифена принимать натуральные эстрогены в дозе 1-2 мг. или их синтетические аналоги (микрофоллин) с 10-го по 14-й день цикла для повышения проницаемости шеечной слизи и пролиферации эндометрия.
При недостаточности лютеиновой фазы рекомендуется назначить гестагены во вторую фазу цикла с 16-го по 25-й день. При этом предпочтительнее препараты прогестерона (дюфастон, утрожестан).
Частота индукции овуляции при лечении кломифеном составляет примерно 60-65%, наступление беременности — в 32-35% случаев, частота многоплодной беременности, в основном двойней, составляет 5-6%, риск внематочной беременности и самопроизвольных выкидышей не выше, чем в популяции. При отсутствии беременности на фоне овуляторных циклов требуется исключение перитонеальных факторов бесплодия при лапароскопии.
При резистентности к кломифену назначают гонадотропные препараты — прямые стимулятороы овуляции. Используется человеческий менопаузальный гонадотропин (чМГ), приготовленный из мочи женщин постменопаузального возраста. Препараты чМГ содержат ЛГ и ФСГ, по 75 МЕ (пергонал, меногон, менопур и др.). При назначении гонадотропинов пациентка должна быть информирована о риске многоплодной беременности, возможном развитии синдрома гиперстимуляции яичников, а также о высокой стоимости лечения. Лечение должно проводится только после исключения патологии матки и труб, а также мужского фактора бесплодия. В процессе лечения обязательным является трансвагинальный УЗ-мониторинг фолликулогенеза и состояния эндометрия. Овуляция инициируется путем однократного введения чХГ в дозе 7500-10000 МЕ, когда имеется хотя бы один фолликул диаметром 17 мм. При выявлении более 2 фолликулов диаметром более 16 мм. или 4 фолликулов диаметром более 14 мм. введение чХГ нежелательно из-за риска наступления многоплодной беременности.
При стимуляции овуляции гонадотропинами частота наступления беременности повышается до 60%, риск многоплодной беременности составляет 10-25%, внематочной — 2,5-6%, самопроизвольные выкидыши в циклах, закончившихся беременностью, достигают 12-30%, синдром гиперстимуляции яичников наблюдается в 5-6% случаев.
Хирургическое лечение СПКЯ
Хирургическое лечение также применяется при СПКЯ, чаще всего, для лечения бесплодия. Операция проводится лапароскопическим доступом, под общим наркозом делают небольшие разрезы. Существует два основных оперативных метода для лечения СПКЯ — клиновидная резекция яичников (удаляют ткани яичников, которые в избытке синтезируют андрогены) и электрокаутеризация яичников (точечное разрушение андрогенпродуцирующей ткани яичника, операция менее травматичная и менее длительная по сравнению с клиновидной резекцией). Преимуществом лапароскопической резекции является возможность ликвидации часто сопутствующего перитонеального фактора бесплодия (спаек, непроходимости маточных труб).
В результате оперативного вмешательства овуляция восстанавливается и в течение 6-12 месяцев женщина может зачать ребенка. В большинстве случаев в послеоперационном периоде через 3-5 дней наблюдается менструальноподобная реакция, а через 2 недели — овуляция, которая тестируется по базальной температуре. Отсутствие овуляции в течение 2-3 циклов требует дополнительного назначения кломифена. Как правило, беременность наступает в течение 6-12 месяцев, в дальнейшем частота наступления беременности уменьшается. Если и после операции долгожданная беременность не наступает в течение года — дальнейшее ожидание не имееет смысла и женщине рекомендуют прибегнуть к ЭКО (экстракорпоральное оплодотворение).
Несмотря на достаточно высокий эффект при стимуляции овуляции и наступлении беременности, большинство врачей отмечают рецидив клинической симптоматики СПКЯ примерно через 5 лет. Поэтому послебеременности и родов необходима профилактика рецидива СПКЯ, что важно, учитывая риск развития гиперпластических процессов эндометрия. С этой целью наиболее целесообразно назначение КОК, предпочтительнее монофазных (марвелон, фемоден, диане, мерсилон и др.). При плохой переносимости КОК, что бывает при избыточной массе тела, можно рекомендовать гестагены во вторую фазу цикла: дюфастон в дозе 20 мг. с 16-го по 25-й день цикла.
Женщинам, не планирующим беременность, после первого этапа стимуляции овуляции кломифеном, направленного на выявление резервных возможностей репродуктивной системы, также рекомендуется назначение КОК или гестагенов для регуляции цикла, уменьшения гирсутизма и профилактики гиперпластических процессов.
Физиотерапия и фитнесс для лечения СПКЯ
Успешность лечения СПКЯ зависит не только от врача и от назначенных лекарств, но и от образа жизни больной. Как уже было сказано, коррекция веса имеет очень важное значение для лечения поликистоза яичников. Для снижения веса рекомендуется ограничить потребление углеводов — сахар, шоколад, картофель, хлеб, макароны, крупы. По возможности, необходимо снизить потребление соли. Помимо диеты, желательно заниматься спортом не менее 2-3 раз в неделю. Согласно проведенным клиническим испытаниям — 2,5 часа физической нагрузки в неделю в сочетании с диетой — у некоторых больных с СПКЯ имеют такой же положительный эффект,что и применение лекарственных препаратов! Это объясняется тем, что жировая ткань также является дополнительным источником андрогенов и, избавившись от лишних килограмов можно не только подправить фигуру, но и существенно уменьшить количество “лишних”андрогенов при поликистозе.
Физиотерапевтические процедуры также показаны при СПКЯ. Применяют гальванофорез лидазы для активации ферментативной системы яичников. Электроды устанавливают в надлобковой области. Курс лечения-15 дней ежедневно.
Лечение поликистоза яичников длительное, требующее тщательного наблюдения у гинеколога-эндокринолога. Всем женщинам с СПКЯ рекомендуется, по возможности, как можно раньше беременеть и рожать, поскольку симптомы заболевания, увы, с возрастом довольно часто прогрессируют.
- бесплодие, не поддающееся лечению;
- сахарный диабет и гипертоническая болезнь, риск развития инфарктов и инсультов при СПКЯ возрастает в несколько раз;
- рак эндометрия может развиться при поликистозе из-за длительного нарушения функции яичников;
- у беременных женщин с СПКЯ чаще, чем у здоровых беременных, происходят выкидыши на ранних сроках, преждевременные роды, диабет беременных и преэклампсии.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
Источник