Анэмбриония или почему не видно эмбриона на УЗИ
Первое изображение ребенка на УЗИ – один из самых радостных моментов женщины, желающей стать матерью. Однако, в некоторых случаях будущая мама, уже уверенная в своей беременности после прохождения теста, на плановом обследовании слышит от врача, что на ультразвуковой визуализации эмбриона не видно. Такая аномалия (анэмбриония) является достаточно распространенной в акушерской практике. В чем ее причины, чем она грозит женщине и можно ли ее избежать? Для ответа на этой вопросы нужно понимать механизм развития беременности на ранних стадиях.
Почему на УЗИ не виден эмбрион?
Рассмотреть даже нормально развивающийся плод сразу после зачатия невозможно – он слишком небольшой, чтобы ультразвуковой сканер смог различить его на фоне окружающих тканей и органов. Поэтому стандартно первое УЗИ для подтверждения беременности делается на 6-7 неделе после зачатия. До этого момента о том, что женщина будет матерью, можно судить только по уровню хорионического гонадропина человека, который начинает выделяться хорионом (плодной оболочкой эмбриона) на 6-7 день после зачатия. В норме при успешном развитии беременности концентрация ХГЧ в организме растет вместе с развитием плода.
Чтобы понять механизм анэмбрионии, необходимо разобраться со строением самого эмбриона и его ранним развитием. Оно происходит в несколько этапов:
- Зигота – по сути, это оплодотворенная яйцеклетка, образующаяся в момент зачатия;
- Морула – следующая стадия, характеризующаяся делением зиготы на несколько однотипных клеток;
- Бластула – зародыш, в котором клетки уже разделены на внутреннюю клеточную массу (эмбриобласт) и наружный слой (трофобласт);
Именно на стадии бластулы образуется будущее тело эмбриона и окружающие его защитные оболочки. Когда зародыш покидает фаллопиеву трубу и опускается в маточную полость, выделяемые наружными клетками ферменты частично растворяют эндометрий, и происходит его имплантация. Далее эмбрион и околоплодные оболочки развиваются параллельно, постепенно образуя сформировавшийся плод и плаценту.
При анэмбрионии этот процесс нарушается – внешняя оболочка (плодное яйцо) продолжает расти, выделяя ХГЧ, в то время как эмбрион либо не формируется вообще, либо его развитие прекращается на ранней стадии. Из-за этого некоторое время анализы дают ложный результат, показывая нормальную беременность. Лишь через некоторое время хорион прекращает выделять ХГЧ, уровень которого постепенно начинает снижаться.
Причины остановки роста эмбриона, приводящие к пустому плодному яйцу, изучены не полностью. Сегодня к ним относят:
- Генетические аномалии. В большинстве случаев к анэмбрионии приводят патологические хромосомные мутации, либо изначально свойственные родителям, либо появляющиеся вследствие неудачной рекомбинации генов в их организме. Также возможны генетические нарушения в самом эмбрионе, возникающие на ранних стадиях его развития.
- Инфекции. Среди них наиболее опасны для эмбриогенеза болезни, входящие в комплекс TORCH – краснуха, герпес, цитомегаловирус, токсоплазмоз, сифилис, гепатиты В и С и т. д. Инфекционные возбудители могут поражать материнский организм, нарушая его репродуктивную функцию (например, вызывая хронический эндометрит), или сам эмбрион, приводя к сбоям в его развитии.
- Внешние факторы. В первую очередь это относится к ионизирующему излучению (радиации) и токсичным химическим веществам (ядам, некоторым лекарствам). Они вызывают функциональные расстройства репродуктивной системы матери или генетические мутации в эмбрионе, останавливая его нормальное развитие.
- Эндокринные нарушения. Расстройства желез внутренней секреции женщины также может привести к анэмбрионии. Особенно вероятно появление плодного яйца без эмбриона при дефиците или нарушении обмена прогестерона – полового гормона, играющего важную роль в децидуализации (морфологическом изменении) эндометрия в точке имплантации зародыша.
- Иммунные нарушения. Довольно часто причиной неправильного развития эмбриона является его повреждение защитной системой материнского организма. Это может происходить опосредованно – например, когда зародыш попадает под «перекрестный огонь» иммунных клеток, атакующих инфекцию. Иногда эмбрион сам расценивается иммунитетом женщины как чужеродный объект, ведь его генетический код наполовину состоят из генома другого человека (отца).
Анэмбриония может вызываться как одним из этих факторов, так и их комплексным воздействием. Предугадать развитие этой патологии невозможно – она наблюдается даже у абсолютно здоровых женщин, уже имевших опыт успешной беременности.
Данную аномалию следует отделять от замершей беременности. При анэмбрионии зародыш не формируется вообще, а во втором случае его развитие прекращается на ранней стадии. При этом по внешним проявлениям и на УЗИ эти патологии могут выглядеть одинаково.
Симптомы анэмбрионии
Сама остановка роста эмбриона не имеет своих специфических признаков. На ранних стадиях такой аномальной беременности состояние женщины соответствует медицинской норме. Более того, растущий уровень ХГЧ в анализах крови показывает, что зачатие прошло успешно и эмбрион нормально развивается. Первым симптомом нарушения является как раз остановка этого роста и снижение концентрации хорионического гонадотропина в организме. На организме самой матери патологический процесс отражается в тот момент, когда начинается разложение эмбриона. Распад его тканей сопровождается характерными признаками септического отравления:
- повышением температуры тела;
- тошнотой и рвотой;
- болью в мышцах и постоянной слабостью;
- болью в нижней части живота;
- маточными кровотечениями или выделениями с примесью крови.
Иногда разложение эмбриона проходит бессимптомно или с признаками легкого недомогания. При этом пустые околоплодные оболочки сами отторгаются от эндометрия и выходят естественным путем. Однако, в большинстве случаев оно остается в материнском организме и вызывает тяжелые последствия, угрожающие здоровью и даже жизни женщины.
Диагностика анэмбрионии

Основным способом выявления этой патологии является ультразвуковое обследование. Именно с его помощью можно установить присутствие зародыша в плодном яйце и его нормальное развитие. При нормальной беременности эмбрион не видно в среднем до 6-7 недели после зачатия, поэтому на этом этапе косвенными признаками патологии могут служить падение уровня ХГЧ в крови или дефицит прогестерона.
Для постановки диагноза анэмбрионии необходимо выполнение следующих условий:
- отсутствие желточного мешка в плодном яйце диаметром 8-25мм;
- отсутствие эмбриона в плодном яйце размером свыше 25 мм.
Также имеются дополнительные признаки анэмбрионии, в частности деформация плодного яйца, аномально низкий прирост его размеров, слабо выраженная децидуализация эндометрия в точке имплантации, нерегистрируемое сердцебиение на 6-7 неделе беременности. В пользу такого диагноза могут свидетельствовать и признаки отторжения плода – изменения тонуса матки, появление участков отслоения хориона с образованием субхориальных гематом.
В зависимости от выявленной при ультразвуковом обследовании клинической картины патологии выделяют 3 ее разновидности:
- Анэмбриония I типа – зародыш не обнаруживается на визуализации, размеры плодного яйца составляют обычно не более 2,5 мм, а матка увеличена лишь до 5-7 недели беременности;
- Анэмбриония II типа – эмбрион отсутствует, но размеры плодного яйца и матки соответствуют сроку гестации.
Отдельно стоит выделить резорбцию зародышей при многоплодной беременности. Чаще всего такое состояние возникает после экстракорпорального оплодотворения, когда для повышения шансов на успешное зачатие пациентке подсаживается сразу несколько эмбрионов. Обычно из них приживается только один, но в редких случаях успешно имплантируется 2 и более зародышей. При этом часть из них замирает в своем развитии, после чего рассасываются или удаляются из организма естественным путем.
На УЗИ плохо видно эмбрион: стоит ли волноваться?
Само по себе отсутствие эмбриона на визуализации УЗИ еще не означает анэмбрионии, даже если исследование было проведено на 6 неделе или позже. Аппаратура может не зафиксировать зародыш по следующим причинам:
- Несовершенство УЗИ. Ультразвуковая диагностика давно и прочно вошла в медицинскую практику, но у этого метода есть свои ограничения. Разрешающая способность некоторых аппаратов (даже современных) слишком низкая, чтобы выявить зародыш, размер которого на ранних стадиях беременности составляет всего несколько миллиметров. Поэтому для уточнения диагноза через 6-8 дней проводится повторное обследование, которое подтвердит или опровергнет первоначальный результат.
- Лишний вес. При УЗИ изображение обследуемых органов формируется с помощью отраженных высокочастотных сигналов, проходящих через ткани. Часть звуковых волн при этом поглощается, что искажает данные. Так как при абдоминальном УЗИ сенсор располагается на поверхности живота пациентки, при наличии у нее толстой звуковой прослойки ослабевший сигнал может просто не зафиксировать эмбрион. Чтобы повысить точность этого метода, применяется трансвагианльное исследование, при котором датчик вводится во влагалище пациентки – это позволяет снизить искажения, вызываемые окружающими эмбрион тканями.
- Слишком ранние сроки. Часто при естественном зачатии женщина не может точно установить, когда оно произошло. В таких случаях плановое УЗИ может проводиться раньше того срока, когда эмбрион достигнет размеров, достаточных для его визуализации. Чтобы точно установить наличие или отсутствие зародыша в плодном яйце, нужно пройти обследование повторно на более чувствительной аппаратуре.
Если при диагностировании беременности УЗИ «не видит» эмбрион, врачи комбинируют его с другими методами обследований – в частности:
- С допплерографией – это разновидность ультразвукового исследования, фиксирующая динамические процессы в организме матери и плода (например, кровоток, сердцебиение зародыша);
- С кардиотокографией – суть этого метода заключается в регистрации электрических импульсов, сопровождающих сердечные сокращения эмбриона.
Помимо этих способов также применяются гинекологический осмотр, анализы крови на прогестерон или ХГЧ. В целом, на 6-8 неделе беременности врачи уже с уверенностью могут констатировать нормальное или аномальное развитие эмбриона.
В яйце не видно эмбриона: что делать?
Точно диагностированная анэмбриония является показанием к искусственному прерыванию беременности. Иногда плодное яйцо может выйти из организма женщины самостоятельно, однако такое происходит не всегда. Разлагаясь, оно может нанести серьезный ущерб организму пациентки. Поэтому медики рекомендуют не дожидаться, когда проблема разрешится сама.
В настоящее время используется три способа искусственного прерывания беременности при анэмбрионии:
- Медикаментозный аборт. Этот способ применяется не позже 6-8 недели беременности. Он заключается в приеме пациенткой мифепристона и мизопростола – препаратов, блокирующих прогестероновые рецепторы эндометрия и вызывающих сокращения матки для изгнания плодного яйца. Медикаментозный аборт считается наиболее эффективным и безопасным методом прерывания беременности, который не повреждает слизистую матки и в целом проходит без серьезных последствий для женского организма. Однако он применим только на ранних сроках, когда эмбрион еще недостаточно надежно закреплен в слизистой матки. Позже 8 недели этот способ может привести к неполному изгнанию плодного яйца и вызвать осложнения.
- Вакуумная аспирация. Данный метод используется на сроках до 12 недель (по рекомендации ВОЗ) или до 5 недель (в России) беременности. Он основан на высасывании плодного яйца с помощью вакуумного насоса, катетер которого вводится в маточную полость и создает в ней отрицательное давление. Преимуществом этого метода считается его безопасность и минимальные повреждения, наносимые слизистой матки. Однако, при его использовании сохраняется риск неполного аборта, поэтому требуется проведение дополнительного УЗИ после процедуры.
- Выскабливание (абразия). Это традиционный и наиболее травматичный способ искусственного прерывания беременности. Он заключается в механическом выскабливании плодного яйца и части слизистой оболочки матки с помощью специального гинекологического инструмента (кюретки). Абразия проводится на 6-12 неделе беременности, при этом женщине требуется больше времени на восстановление эндометрия. В связи с характером этой процедуры после нее могут возникнуть такие осложнения, как неполный аборт, перфорация матки, разрыв маточной шейки, кровотечения, инфицирование и т. д.
Если на 6 неделе беременности не виден эмбрион, это не означает приговор женщине как матери. По статистике, каждое 8 зачатие заканчивается анэмбрионией, поэтому данная патология является распространенной в гораздо большей степени, чем бесплодие. При правильно и своевременно проведенной диагностике и искусственному прерыванию аномальной беременности репродуктивная функция восстанавливается уже к следующему менструальному циклу, хотя врачи рекомендуют все же сделать перерыв между попытками. Повторно данная аномалия встречается редко, и женщина имеет все шансы стать счастливой матерью в будущем.
Источник
Эмбрион деформирован что это значит
а) Дифференциальная диагностика:
1. Распространенные диагнозы:
• Неразвивающаяся беременность в I триместре
• Внутриматочная структура, напоминающая плодное яйцо, связанная с ВМБ (имитирует МБ)
• Остатки ткани плаценты и/или плода в матке после родов, прерывания беременности или выкидыша
• Аномалии расположения плодного яйца
2. Менее распространенные диагнозы:
• Аномалии желточного мешка
• Хориальное выпячивание
• Трофобластическая болезнь:
о ППЗ
о Частичный пузырный занос (триплоидия)
о Инвазивный пузырный занос
о Хориокарцинома
3. Редкие, но важные диагнозы:
• Аномалии эмбриона или плода
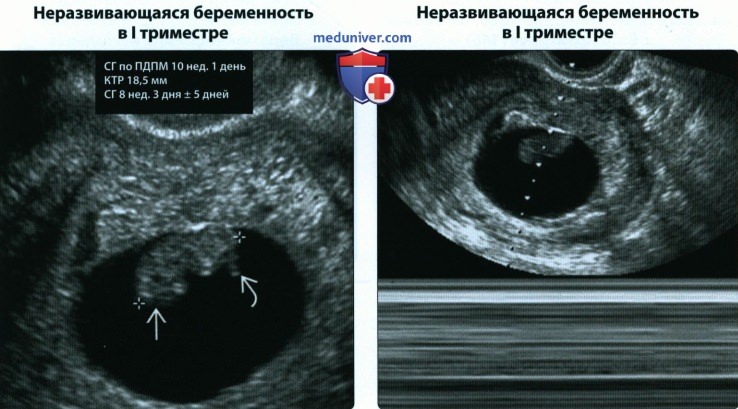
(Справа) При УЗИ в М-режиме у этой же пациентки констатировано отсутствие у эмбриона сердечной деятельности. У эмбриона такого размера (>7 мм) отсутствие сердцебиения является критерием гибели, дополнительного наблюдения не требуется. СГ — срок гестации.
б) Необходима яинформация:
1. Ключевые критерии для дифференциальной диагностики:
• Необходимо хорошо знать признаки ранних сроков беременности:
о Внутриматочная структура, напоминающая плодное яйцо:
— Классические признаки: признак плодного яйца в децидуальной оболочке и признак двойного децидуального кольца:
Признак плодного яйца в децидуальной оболочке: кистозная структура в эндометрии, расположенная эксцентрически по отношению к полости матки
Признак двойного децидуального кольца: скопление жидкости округлой формы, окруженное двумя гиперэхогенными кольцами
— Выявление округлого скопления жидкости в полости матки с большой статистической вероятностью свидетельствует о МБ
— При наличии у скопления жидкости заостренных краев вероятность жизнеспособной МБ меньше
о Признак двойного пузыря:
— Желточный мешок и амнион с обеих сторон эмбрионального диска
— Виден в течение короткого периода времени при беременности ранних сроков
• Экстраэмбриональный целом (полость хориона): пространство между амнионом и хорионом:
о В норме выглядит гиперэхогенным по сравнению с анэхо-генной жидкостью внутри амниона о Пространство облитерируется по мере расширения амниона и заполнения полости хориона о Не путайте с РХГ:
— РХГ расположена снаружи хориона
— Имеет форму полумесяца
— Компоненты крови дают сигнал различной эхогенности — от гиперэхогенного до гипоэхогенного — в зависимости от давности гематомы
• Основные этапы нормально развивающейся МБ:
о Эмбрион должен быть виден при ТВУЗИ при СДПЯ >25 мм
о У эмбриона длиной >7 мм должно определяться сердцебиение
2. Основные критерии для распространенных диагнозов:
• Неразвивающаяся беременность в I триместре:
о Плодное яйцо с СДПЯ >25 мм без эмбриона
о Эмбрион >7 мм длиной без сердечной деятельности
о Исчезновение ранее зарегистрированной сердечной деятельности у эмбриона любого размера
о Отсутствие живого эмбриона через 14 дней после обнаружения в матке плодного яйца без желточного мешка
о Отсутствие живого эмбриона через 11 дней после обнаружения в матке плодного яйца с желточным мешком
о Признаки, подозрительные (но не диагностические) в отношении неразвивающейся беременности:
— КТР 7 мм
— Малый размер плодного яйца по отношению к эмбриону: Разница между СДПЯ и КТР 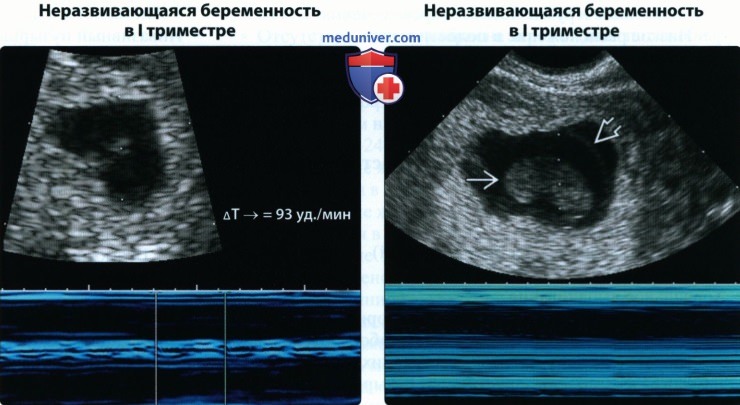
(Справа) При ТВУЗИ у этой же пациентки через 7 нед. 4 дня от ПДПМ отмечается прекращение сердечной деятельности эмбриона, визуализируются излишне прозрачный аморфный эмбрион и расширенный амнион. Это картина гибели эмбриона. 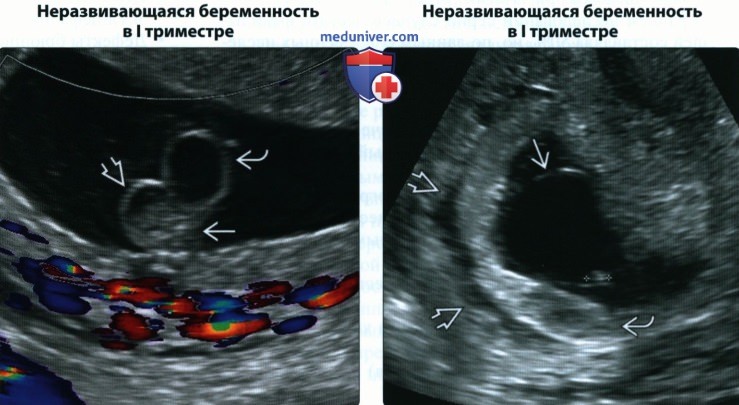
(Справа) При ТВУЗИ виден эмбрион (курсоры) внутри расширенного амниона. Часто при неразвивающейся беременности имеется много патологических знаков; в этом случае обратите внимание на гидропически измененные ворсины хориона и РХГ. 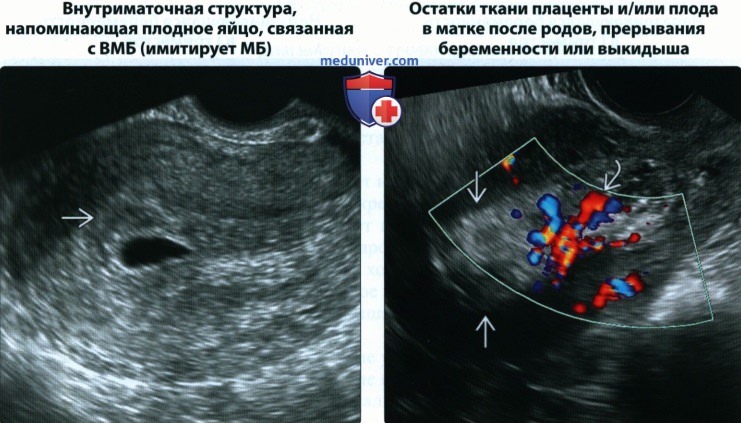
(Справа) При ТВУЗИ у пациентки с кровотечением из половых путей после экстренного кесарева сечения в полости матки видна гиперэхогенная ткань с несколькими большими сосудами. Предварительный диагноз в данном случае — трофобластическая болезнь, однако патологоанатомическое исследование выявило только остатки ткани плаценты. 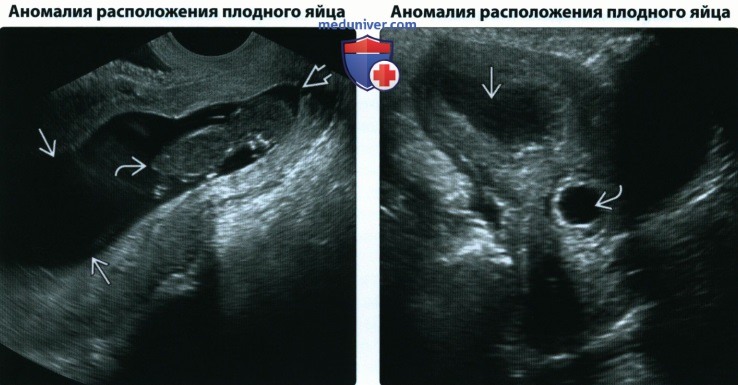
(Справа) При ТАУЗИ в сагиттальной плоскости видно плодное яйцо, имплантировавшееся низко и центрально в миометрии в месте предшествующей гистеротомии. Это имплантация в области рубца после кесарева сечения. Обратите внимание на внутриматочную структуру, напоминающую плодное яйцо, в полости эндометрия. Она представляет собой лишь кровь, а не плодное яйцо при МБ. 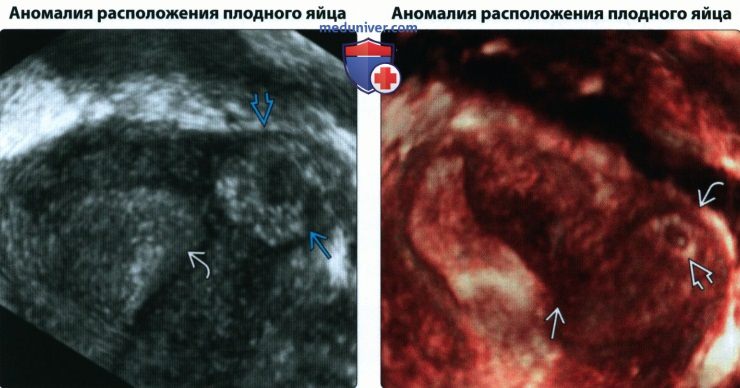
(Справа) При 3D УЗИ матки с перегородкой показано плодное яйцо, имплантировавшееся в левом роге, которое может имитировать интерстициальную трубную беременность. Подобная картина может быть обусловлена аномалией мюллерова протока. Обратите внимание на нормальный окружающий миометрий. 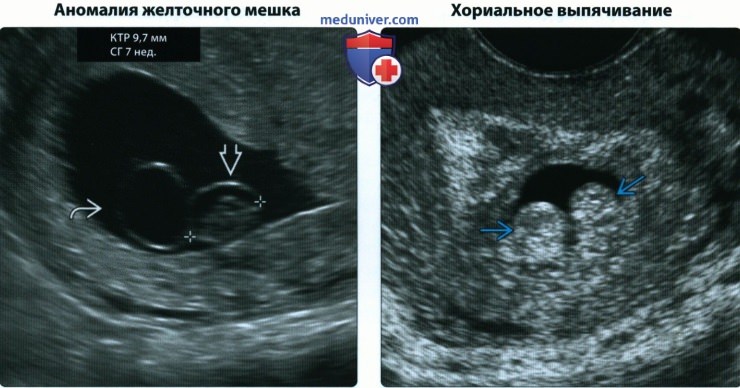
3. Основные критерии для менее распространенных диагнозов:
• Аномалии желточного мешка:
о Сдавленный
о Обызвествленный (кальцинированный)
о Большой (>6 мм в диаметре)
• Хориальное выпячивание:
о Очаговое выпячивание поверхности хориона:
— Полагают, что оно представляет собой артериальное кровотечение, произошедшее на ранних сроках гестации
о Строгая взаимосвязь с частичным пузырным заносом
о Впервые описано в популяции пациенток с ЭКО, но также обнаруживается при зачатии естественным путем
о В раннем исследовании серии случаев частота выкидышей составляла 50%, но, по данным современных исследований, прогноз более оптимистичный, особенно при наличии живого эмбриона
• ППЗ:
о Симптомы: рвота, гипертензия, фактический размер эмбриона превышает размер, рассчитанный по ПДПМ, кровотечение из половых путей:
— Классическая картина «гроздей винограда» или «снежной бури» более типична для II триместра
— Полость матки расширена объемным образованием с множественными кистами
о В I триместре можно увидеть только неспецифически измененную ткань трофобласта
о Может сочетаться с текалютеиновыми кистами в яичниках
• Частичный пузырный занос (триплоидия):
о I триместр: необычно выглядящее плодное яйцо/хориальное выпячивание
о Во II триместре клиническая картина зависит от происхождения 3-го набора хромосом:
— При отцовском происхождении — большая кистозная плацента
— При материнском происхождении — маленькая плацента
о Аномалии плода
• Инвазивный пузырный занос:
о Сложное сосудистое объемное образование без видимого эмбриона
о Исчезновение границы между эндометрием и миометрием из-за инвазии в миометрий
• Хориокарцинома:
о Проявления при лучевой диагностике очень разнообразны:
— Инфильтрирующее гетерогенное объемное образование
— Небольшое или даже неопределяемое объемное образование с отдаленными метастазами
— Возможно сочетание с текалютеиновыми кистами яичников
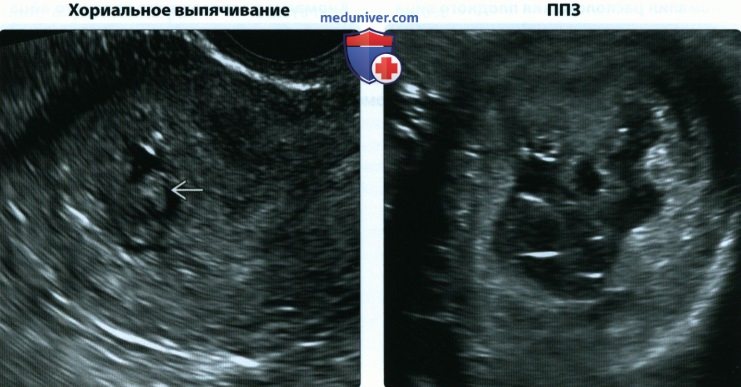
(Справа) При повторном УЗИ через 11 дней выявляется очень неравномерная, утолщенная ткань трофобласта в отсутствие нормальных структур плодного яйца. Было выполнено расширение шейки матки и выскабливание, окончательный диагноз — ППЗ. Классическая картина «гроздей винограда» в I триместре может не определяться. Хориальное выпячивание чаще сочетается с частичным пузырным заносом, чем с ППЗ, имевшим место у данной пациентки. 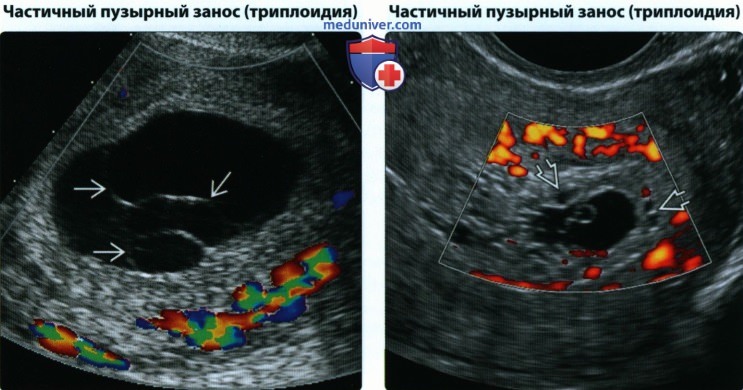
(Справа) При ТВУЗИ видно плодное яйцо с желточным мешком и прилежащим к нему маленьким эмбрионом. Обратите внимание на кистозные изменения в трофобласте. Произошла гибель эмбриона. После расширения шейки матки и выскабливания был диагностирован частичный пузырный занос. 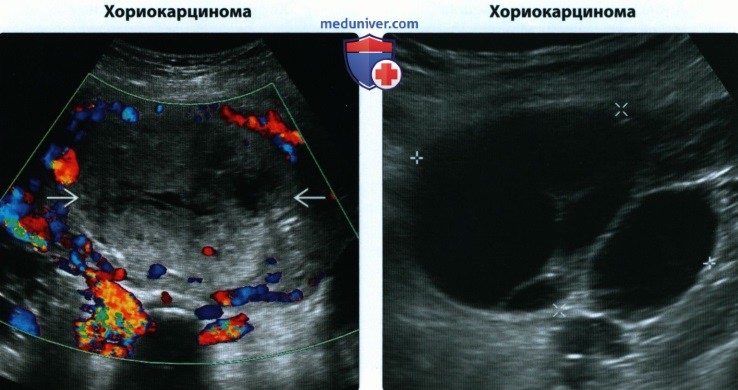
(Справа) При ТАУЗИ у той же пациентки в увеличенном яичнике визуализируются текалютеиновые кисты размером б,7×4,9 см. Текалютеиновые кисты связаны с трофобластической болезнью. 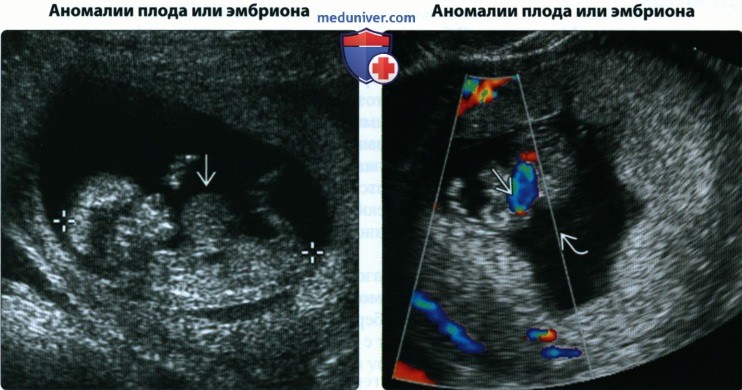
(Справа) При УЗИ в аксиальной плоскости, проходящей через брюшную полость 13-недельного плода, у него выявляются выступающие петли кишечника, прилежащие к месту выхода пуповины. Это типичная картина гастрошизиса. В норме в месте прикрепления пуповины происходит выпячивание кишечника, однако на данном сроке гестации кишечник уже должен был вернуться обратно в брюшную полость. 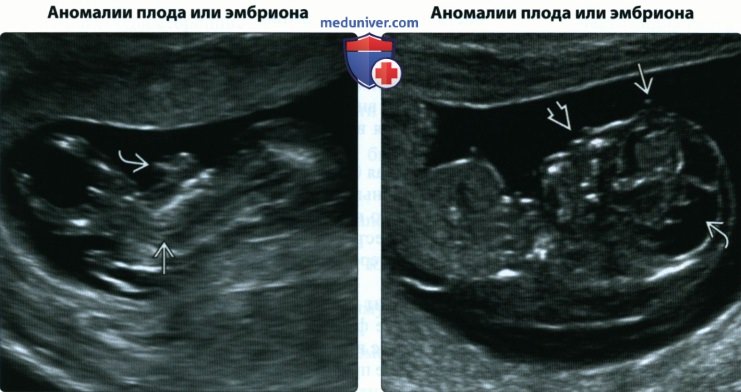
(Справа) При УЗИ в сагиттальной плоскости у этой же пациентки визуализируется патологически плоский профиль плода, патологическая жидкость в развивающемся мозге и возможный пробосцис. Другие выявленные пороки развития включали расщелину лица и единственную глазницу. Беременность была прервана; хромосомный набор оказался нормальным. При тщательном исследовании многие пороки развития могут быть диагностированы в I триместре. 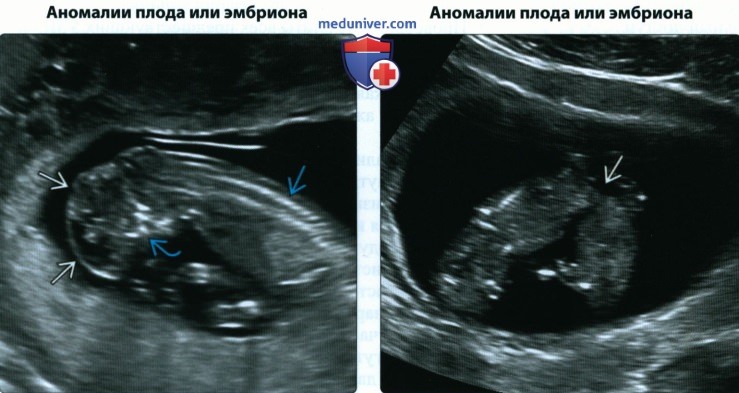
(Справа) При ТАУЗИ, выполненном в 11 нед. гестации для наблюдения за установленной монохориальной двойней с подозрением на моноамниотичность, визуализируется двойня, сросшаяся непрерывным тканевым мостиком на уровне малого таза. Эта беременность завершилась внутриутробной гибелью плодов на ранних сроках II триместра.
4. Основные критерии для редких диагнозов:
• Аномалии эмбриона/плода:
о Определение аномалий плода в I триместре возможно:
— Увеличена толщина воротникового пространства
— Кистозная гигрома
— ЦНС: голопрозэнцефалия, гидроанэнцефалия, акрания/ экзэнцефалия
— Дефекты брюшной стенки: гастрошизис, омфалоцеле
— Отклонение оси сердца
— Дефекты развития конечностей
— Мегацистис
5. Другая необходимая информация:
• Важно отличать аномалии плодного яйца от патологического образования, прилежащего к нормальному плодному яйцу:
о РХГ:
— Форма полумесяца
— Имеет среднюю эхогенность при сравнении с хорионом и миометрием
— Может проявляться кровотечением из половых путей
о Ранняя гибель одного эмбриона из двойни:
— СДПЯ меньше, чем у нормального плодного яйца
— Плодное яйцо может быть неправильной формы
о Миома матки:
— Гиперэхогенное округлое объемное образование различных размеров, прилежащее к плодному яйцу
— Миома с дегенерацией может выглядеть как аномалия плодного яйца, однако она локализуется в миометрии
о Локальный гипертонус миометрия:
— Изменит форму или исчезнет в течение исследования
о Киста при аденомиозе:
— Диффузный аденомиоз может реагировать на гормоны беременности
— Выступающий кистозно-измененный участок локализуется в миометрии, а не в трофобласте
Видео УЗИ скрининг плода в 12 недель (первом триместре)
Редактор: Искандер Милевски. Дата обновления публикации: 15.9.2021
Источник



