- Синдром лестничной мышцы
- Типы синдрома лестничной мышцы.
- Причины заболевания
- Причины
- Cимптомы
- Симптомы компрессии нерва
- Артериальные Компрессионные Симптомы
- Венозные Компрессионные Симптомы
- Осложнения
- Диагноcтика
- Инструментальные методы исследования
- Лечение
- Медикаментозное лечение
- Физиотерапия
- Мануальная терапия
- Блокады
- Иглоукалывание (иглорефлексотерапия)
- Напряжение мышц (мышечный дефанс)
- Шея и воротниковая зона
- Грудной и поясничный отдел
- Миофасциальный синдром — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы миофасциального синдрома
- Патогенез миофасциального синдрома
- Классификация и стадии развития миофасциального синдрома
- Осложнения миофасциального синдрома
- Диагностика миофасциального синдрома
- Физикальное обследование
- Лабораторные исследования
- Дополнительные методы исследования
- Дифференциальная диагностика
- Лечение миофасциального синдрома
- Прогноз. Профилактика
Синдром лестничной мышцы
Синдром лестничной мышцы
 Типы синдрома лестничной мышцы.
Типы синдрома лестничной мышцы.
- Нейрогенный — при котором происходит компрессия плечевого сплетения. Это наиболее распространенный тип СЛМ
- Венозный — при этом типе происходит сдавление подключичной вены. Встречается в 4% случаев.
- Артериальный тип — наиболее редкий, при котором происходит компрессия подключичной артерии.
Синдром лестничной мышцы может быть причиной выраженного болевого синдрома и нередко диагноcтика вызывает затруднения. СЛМ может повлиять на многие аспекты жизни ( работоспособность, отдых ,физическую активность). При отсутствии адекватного лечения этот синдром может привести к повреждению нервов сосудов и даже иногда к атрофии конечности. Но в настоящее время, лечение этого синдрома достаточно успешно.
Причины заболевания
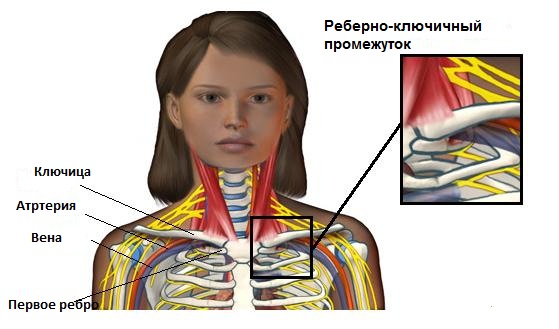
Для полноценной работы сосудам и нервам необходимо определенное пространство. Компрессия сосудов в реберно-ключичном промежутке может привести к повреждению или, в редких случаях, к потери конечности. Для того чтобы нормально функционировать нервам и кровеносным сосудам необходимо соответствующее пространство. При компрессии, соответственно, нарушается их функция. Сжатие кровеносных сосудов на выходе из грудной клетки может ухудшить кровоток к и от руки. Это также может способствовать формированию кровяного сгустка (тромба), который может далее замедлить или полностью заблокировать кровоток через поврежденный сосуд. Если происходит разрыв сгустка, он может спуститься в руку, блокируя мелкие кровеносные сосуды в руке. Иногда, тромб мигрирует в легкие – опасное для жизни состояние, называемое легочной эмболией. Нервы также нуждаются в пространстве, чтобы иметь возможность растяжения, когда рука движется. Если нерв на выходе из грудной клетки сжат или не может двигаться свободно, то пациент не сможет двигать рукой как обычно. Боль и нарушения чувствительности в руке нередко сопровождают это состояние.
Факторы риска синдрома лестничной мышцы (СЛМ):
- Пол – У женщин чаще бывает СЛМ — синдром, чем у мужчин.
- Возраст – Синдром чаще развивается в возрасте от 20- 50.
- Заболевания – СЛМ — синдром часто связан с другим заболеванием, такими как повреждение ротаторной манжетки плеча, остеохондроз шейного отдела позвоночника, травма плечевого сплетения, сахарный диабет, гипотиреоз.
Причины
СЛМ происходит в результате сжатия нервов или сосудов на выходе из грудной клетки. Основные причины:
- Травма – Травматический эпизод может быть причиной повреждения костной ткани или мягких тканей на выходе из грудной клетки. У большинства людей с СЛМ в анамнезе был тот или иной эпизод ДТП, травма на производстве или в быту.
- Врожденные аномалии – такие, как дополнительное ребро или плотная связка, соединяющая позвоночный столб с ребром, может уменьшить реберно-ключичный промежуток.
- Нарушение осанки – провисание плеч или избыточный наклон головы вперед могут оказывать компрессию на участок выхода нервов и сосудов из грудной клетке.
- Частые повторяющиеся движения могут привести к износу тканей и привести к СЛМ. Примером могут быть движения связанные с подъемом руки (опускается ключица и реберно-ключичный промежуток уменьшается) например плавание, бейсбол, теннис, тяжелая атлетика.
- Другие причины – Увеличение веса (при беременности или ожирении), чрезмерно развитые мышцы шеи (от занятий тяжелой атлетикой или единоборствами), или длительная фиксация рук в одном положении (работа на компьютере) может оказывать дополнительное давление на нервы и кровеносные сосуды. Болезни, при которых нарушается функция нервов, такие как гипотиреоз и диабет, могут быть предрасполагающими факторами неврогенного СЛМ.
Cимптомы
Симптомы СЛМ различаются, в зависимости от того сжаты кровеносные сосуды или нервы.
Симптомы компрессии нерва
- Боль или болезненность в шее, плече, руке
- Онемение или покалывание в шее, плече, руке
- Слабость мышцы или участки провала мышц в руке
- Трудности при выполнение задач мелкой моторики; быстрая утомляемость
Артериальные Компрессионные Симптомы
- Отечность руки
- Боль или глубокая болезненность в шее, плече или руке
- Онемение, покалывание или тяжесть в руке
- Изменения цвета кожи – рука или пальцы бледнеют
- Изменения температуры кожи – рука или пальцы кисти более холодные, чем остальная часть кожи
- Маленькие черные пятна на пальцах
- Слабый или отсутствующий пульс в руке
- Пульсирующая опухоль в районе ключицы
Венозные Компрессионные Симптомы
- Набухание руки
- Боль или глубокая болезненность в шее, плече или руке
- Онемение, покалывание или тяжесть в руке
- Изменения цвета кожи – рука или пальцы становятся синюшными
- Уплотнение в области подключичной вены
- Визуально заметная венозная сеть на грудной клетке.
Осложнения
В течение длительного времени некоторые пациенты рефлекторно проявляют реакцию на боль мышечной фиксацией. Им приходится удерживать жесткую определенную позу для того, чтобы уменьшить боль. Но, к сожалению, это рефлекторная мышечная защита усугубляет течение заболевание и, в итоге, приводит к увеличению болей. Мышечный дефанс потом, в свою очередь, требует отдельного лечения. Важно начинать лечение при СЛМ на его ранних стадиях. При отсутствии лечения СЛМ может привести к значительному повреждению нервов или сосудов, вплоть до потери конечности.
Диагноcтика
Диагностика СЛМ может быть трудной задачей. Симптомы варьируют и по характеру и по выраженности, в зависимости от конкретного человека. Кроме того, симптомы аналогичны тем, что бывают при других заболеваниях (например — повреждение ротаторной манжеты, заболевания шейного отдела позвоночника, приводящие к компрессии корешков и т.д.). История болезни и физикальный осмотр помогает выяснить начало заболевания, характер симптомов, их зависимость от положения тела. Кроме того, существуют и внешние признаки этого заболевания (отечность руки, изменение цвета, нарушение чувствительности, ограничение объема движений в плече). Во время физикального обследования врач может проводить процедуры ( манипуляции ) для выявления симптоматики ( пульсовое давление на руках в различных позициях руки как больной, так и здоровой ) .
Инструментальные методы исследования
- Электромиография (ЭМГ) – ЭМГ помогают проверить, как функционируют нервы и мышцы. Маленькие игольчатые электроды вводятся в мышцу, где есть проблемы. Электроды измеряют электрическую активность мышцы, иннервируемую тем или иным нервом. Патологическая реакция мышцы предоставляет информацию о состоянии нерва, идущего в эту мышцу. Кроме того, ЭМГ позволяет определить скорость проведения импульса по нервному волокну. Выполняется это с помощью электродов, помещенных на кожу. Скорость проведения импульса по каждому нервному волокну имеет определенное среднее значение, и отклонение свидетельствует о повреждении нервного волокна.
- Рентгенография позволяет диагностировать костные изменения в грудной клетке и ребрах (наличие дополнительного цервикального ребра).
- Лабораторные обследования — общие анализы крови, кровь на гормоны, кровь на сахар помогают при диагностике СЛМ.
- Магнитно-резонансная томография (МРТ) – позволяет визуализировать мягкие ткани тела МРТ выяснить причину компрессии нерва или сосуда.
- Компьютерная томография (КТ) — позволяет более четко визуализировать изменения в костных тканях.
- Ультразвуковое исследование – С помощью ультразвуковой волны удается визуализировать мягкие ткани сосуды наличие тромбов стенозов.
- Ангиография – Рентгенологическое исследование с использованием контраста применяется для диагностики поражений сосудов. Ангиография артерий и вен используется для диагностики блоков и других проблем кровеносных сосудов.
Лечение
Медикаментозное лечение
- НПВП — нестероидные противовоспалительные препараты. Эти лекарства помогают уменьшить боль и воспаление (отечность покраснение). Например: аспирин, ибупрофен (Advil), напроксен (Aleve) и целекоксиб (Целебрекс) мовалис
- Миорелаксанты — часто используется для лечения мышечных спазмов, эти препараты могут облегчить боль, релаксируя мышцы. Циклобензаприн (Flexeril), каризопродол (Soma), диазепам (валиум), метокарбамол (Robaxin) и тизанидина (Zanaflex).
- Нейропатические препараты — Принцип их действия основан на изменениях в нейротрансмиттерной передачи болевых импульсов в спинной и головной мозг. Лекарства, которые могут помочь уменьшить боль , влияя на нейротрансмиттеры включают флуоксетин (прозак), сертралин (Золофт), пароксетин (паксил), циталопрам (Celexa), венлафаксин (Effexor), амитриптилин (Elavil), имипрамин (Tofranil), дезипрамин (Norpramine) , доксепин (Sinequan) и amoxapine (Ascendin).
- Опиоиды — Наркотические аналгетики применяют только при очень сильных болях после того, как исчерпаны возможности применения обычных анальгетиков. Возможна комбинация опиатов с НПВС (для усиления анальгезирующего действия).
Лечебная физкультура является одной из важнейшей составляющей лечения СЛМ. Подбор определенных упражнений помогает улучшить осанку, правильное распределение мышечных нагрузок. Упражнения помогают увеличить объем движений в конечности. Растяжка и укрепление мышц плеча и грудных мышц может помочь в увеличение и ослабить давление на нервы и кровеносные сосуды в реберно-ключичном промежутке.
• Существует широкий диапазон движений как пассивных, так и активных.
Физиотерапия
Различные физиотерапевтические методики позволяет снять отек, воспаление, восстановить кровообращение и уменьшить компрессию нервов.
Мануальная терапия
Использование определенных техники мануальной терапии позволяет провести мобилизацию позвоночника и ребер увеличить объем движений в плечевом суставе.
Блокады
Иногда применяются для диф.диагностики и лечения. Но, учитывая анатомические особенности этой зоны, инъекции должны проводиться врачом с опытом проведения таких манипуляций.
Иглоукалывание (иглорефлексотерапия)
Иглотерапевты считают, что здоровое тело содержит каналы, через которые проходят потоки энергии. Когда эти каналы закрываются, энергия блокируется что и приводит к различным заболеваниям. Иглы вводятся в определенные точки ( биологически активные ). В определенных случаях иглотерапия позволяет уменьшить боль и восстановить проводимость по нервным волокнам.
Массаж может помочь снять стресс и расслабить напряженные мышцы. Массаж помогает увеличить кровоток в тканях организма, и помогают мышцам избавиться от продуктов метаболизма.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Источник
Напряжение мышц (мышечный дефанс)
Выявление напряжения мышц спины (мышечного дефанса) является важной диагностической задачей. Этот признак может указывать на множество различных патологических состояний. При неврологическом осмотре пациента важно указать локализацию дефанса, его выраженность. Нередко важным является наличие одностороннего процесса. В целом же данный симптом развивается рефлекторно в ответ на имеющийся воспалительный процесс, болевой синдром вертеброгенной или дискогенной природы и представляет собой патологическую защитную реакцию организма.
Шея и воротниковая зона
Очень часто в неврологической практике встречается напряжение мышц шеи и воротниковой зоны. Болезненный мышечный спазм этих областей может говорить о наличии у пациента шейного остеохондроза, грыж межпозвонковых дисков, головной боли, напряжении. Иногда, в контексте других проявлений, данный симптом может говорить в пользу дегенеративных заболеваний нервной системы, в частности рассеянном склерозе, болезни Штрюмпеля.
Грудной и поясничный отдел
Напряжение мышц грудного и поясничного отдела позвоночника говорит, прежде всего, о вертеброгенной патологии. При одностороннем расположении, а также минимальной визуальной оценки положения оси позвоночника можно предположить наличие у пациента сколиотической деформации. Иногда мышечный дефанс достигает такой степени, что становится выраженным ограничение движений в позвоночнике, что также необходимо отмечать во время написания осмотра.
Именно дефанс мышц шеи и спины является одним из важнейших критериев оценки эффективности и адекватности лечения. Как правило, назначения миорелаксантов (баклосан, мидокалм, сирдалуд и другие), процедур массажа (при отсутствии противопоказаний) и физиотерапии бывает достаточным для решения этой проблемы.

При наличии болезненного мышечного спазма важно помнить о том, что это лишь одно из проявлений заболевания. И меры терапии, соответственно, должны быть направлены на лечение патологии в целом. Тогда как сами пациенты нередко пытаются своими силами справиться с данным симптомом, что в итоге приводит к ухудшению общего состояния.
Источник
Миофасциальный синдром — симптомы и лечение
Что такое миофасциальный синдром? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коршуновой Юлии Витальевны, невролога со стажем в 31 год.
Определение болезни. Причины заболевания
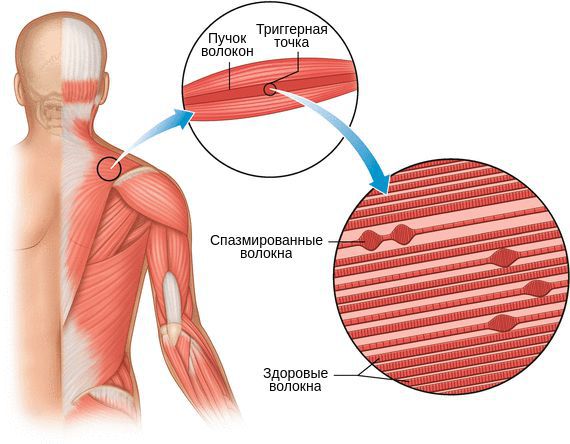
Миофасциальный синдром — это болезненное состояние, для которого характерна боль в любой части тела и болезненные мышечные напряжения с локальными уплотнениями — триггерными точками. Источником такой боли становятся мышцы и фасции — соединительная ткань, покрывающая мышцы.
Миофасциальный синдром — распространённая патология. Она встречается у 3-13 % населения США, т. е. у 21-93 % американцев с хронической скелетно-мышечной болью [27] .
Миофасциальная боль — одно из проявлений миофасциального синдрома. Она развивается при хронической скелетно-мышечной боли и может возникать в любых скелетных мышцах.
Такая боль является причиной частых обращений к ревматологам, неврологам, ортопедам, гнатологам и другим врачам, специализирующихся на лечении боли. Однако диагноз часто пропускают, так как миофасциальная боль — малоизученный феномен [1] .
Триггерные точки, как и миофасциальная боль, могут располагаться в любой мышце. Их появление не зависит от расы и пола, однако с возрастом риск образования увеличивается.
Вероятность возникновения триггерных точек также зависит от уровня физической активности. Люди, которые ведут малоподвижный образ жизни, более склонны к появлению триггерных точек чем те, кто ежедневно энергично тренируются . Это связано с состоянием мышечной ткани: у активных людей мышцы лучше кровоснабжаются, в них быстрее протекают все биохимические реакции.
Развитию миофасциальной боли способствуют многие факторы:
- перегрузка нетренированных мышц — часто такое происходит во время работы на даче;
- резкие движения;
- чрезмерные физические нагрузки;
- болезни внутренних органов, например гепатит и пиелонефрит ;
- эмоциональный стресс.
Боль в поражённых внутренних органах и суставах приводит к защитному напряжению мышц. Это позволяет разгрузить сустав и создать мышечный корсет вокруг внутреннего органа. Например, при некоторых болезнях желудка тонус сгибателей шеи снижается, а тонус разгибателей повышается. Это приводит к боли в области затылка.
Эмоциональный стресс также сопровождается мышечным напряжением, чем может активировать триггерные точки. При этом мышцы могут оставаться в спазмированном состоянии даже после прекращения стресса.
Другими причинами миофасциального синдрома могут стать длительное статическое напряжение мышц и стереотипные движения, особенно в условиях низкой температуры. К таким факторам относят частые повороты и наклоны туловища, однообразный тяжёлый физический труд, длительную сидячую работу в офисе или долгие поездки за рулём.
Спровоцировать появление триггерных точек может сдавление мышц ремнями, лямками рюкзака, узкими бретельками, тугими джинсами или тяжёлой шубой.
Ещё одна причина — длительная неподвижность мышцы, например сон в одной и той же позе или ношение гипса после перелома.
Свой вклад в формирование миофасциального синдрома также вносят:
- разная длина ног;
- асимметрия скелета;
- нарушения осанки;
- плоскостопие;
- аномалия строения грудной клетки и таза;
- анемия;
- низкий уровень кальция, калия, железа и витаминов С, В1, В6 и В12;
- дефицит витамина D;
- хронические инфекции, например цистит;
- недосыпание;
- радикулопатия;
- депрессия;
- гипотиреоз;
- гипогликемия;
- гиперурикемия — повышенный уровень мочевой кислоты в крови [1][4] .
Симптомы миофасциального синдрома
Классическими признаками миофасциальной боли являются:
- появление триггерных точек, которые вызывают отражённую (иррадиирующую) боль в конкретных зонах, характерных для каждой мышцы;
- скованность и ограниченность движений в той части тела, где возникла миофасциальная боль;
- видимые на глаз или ощутимые при пальпации ответные подёргивания мышц.
Пациенты с миофасциальной болью обычно жалуются на местные ноющие и плохо локализуемые боли в мышцах и суставах, которые часто не дают им уснуть. Боль может быть очень сильной и отдавать в конечность. Такое состояние пациенты часто трактуют, как ущемление нерва.
Миофасциальная боль может вызывать напряжение, мышечную слабость, треск и щелчки в суставах, а также вегетативные явления, например потливость, ощущение «ползания мурашек» и изменения температуры кожи.
Спазмированная мышца, сдавившая проходящий рядом кровеносный/лимфатический сосуд или нерв, может вызвать дополнительные симптомы, такие как онемение и отёк части тела. При спазмировании мышц шеи может возникнуть головокружение, заложенность и шум в ухе.
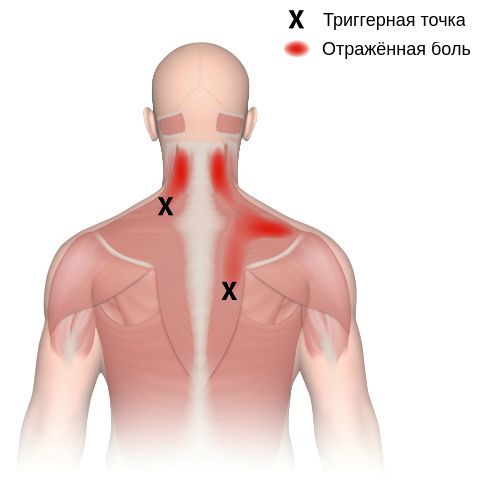
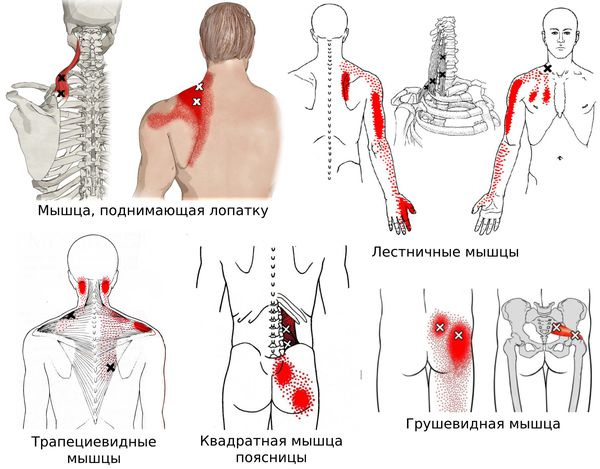
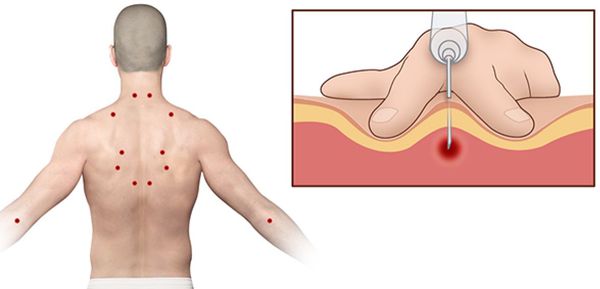
Согласно наблюдениям, чаще спазм возникает в мышце, поднимающей лопатку, грушевидной, трапециевидной, лестничной мышцах и квадратной мышце поясницы.
Свыше 70 % триггерных точек соответствуют акупунктурным точкам, которые используются для лечения боли [2] . При этом в каждой мышце может быть минимум одна триггерная точка.
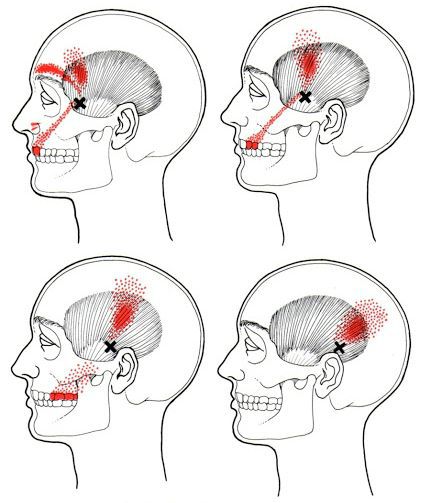
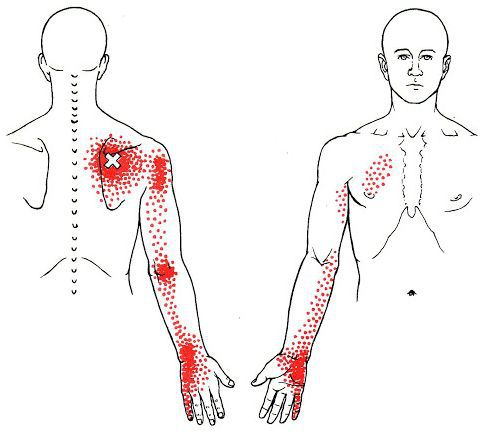
Каждой точке характерны свои зоны иррадиации. Например:
- при появлении триггерной точки в височной мышце боль распространяется в различные части головы и даже зубы;
- при триггерной точке в верхней части спины — в область шеи, виска, нижнюю челюсть и руку;
- при точке в нижней части спины — в поясницу, ягодицы, бёдра и копчик;
- при точке в области шеи — в лопатку, затылок, лоб, темя и уши;
- при точке в области живота — в бок, поясницу и бёдра [10] .
Активные триггерные точки являются непосредственным источником боли. После их стимуляции боль распространяется в отдалённые, но строго определённые зоны, как на картинках выше.
Латентные триггерные точки вызывают скованность и ограничение движений в мышце, но не являются источником боли [3] . Они болят только при пальпации. Их активация чаще происходит из-за стресса, постоянного мышечного напряжения и нарушения осанки. Появляются такие точки в ответ на первично-активные триггерные точки и обычно исчезают после того, как активная точка была инактивирована.
Уплотнение участка мышцы может предшествовать формированию триггерной точки, поэтому его появление не всегда сопровождается болью.
Патогенез миофасциального синдрома
Патофизиология миофасциальной боли не совсем понятна. Считается, что в основе этой патологии лежит нарушение сократимости мышц и уменьшение их способности к расслаблению.
Согласно теории ишемического спазма мышцы, развитие миофасциального синдрома начинается с острой или хронической перегрузки мышцы [38] . Эта перегрузка запускает каскад патологических изменений:
- нарушается кровоток;
- повреждаются ткани;
- накапливаются воспалительные вещества;
- раздражаются болевые рецепторы;
- возникает боль;
- усиливается спазм мышцы.
Длительный спазм приводит к рубцеванию мышцы и формированию триггерных точек. Мышца становиться менее растяжимой, что ведёт к ограничению движений.
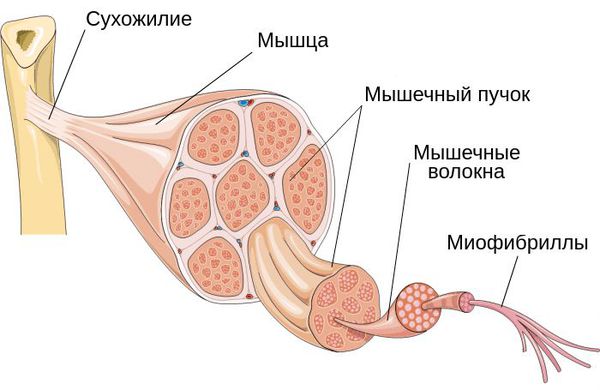
Поражение может локализоваться как в пределах нескольких миофибрилл — микроструктурной части мышцы, так и в мышечных группах.
Один из показателей изменения тонуса мышц — наличие локальных уплотнений. Они могут образоваться в вялой (гипотоничной) мышце в виде малоактивных образований или как триггерный феномен в виде уплотнённого участка мышцы с выраженной местной и отражённой болью и локальным судорожным ответом.
Как показало исследование 2008 года, в мышечной ткани вокруг активных триггерных точек повышена концентрации веществ, связанных с болью: медиаторов воспаления, нейропептидов, цитокинов и катехоламинов. Вокруг неактивных триггерных точек концентрация этих соединений была меньше по сравнению с активной точкой, но больше, чем у обследуемых без миофасциального синдрома [6] .
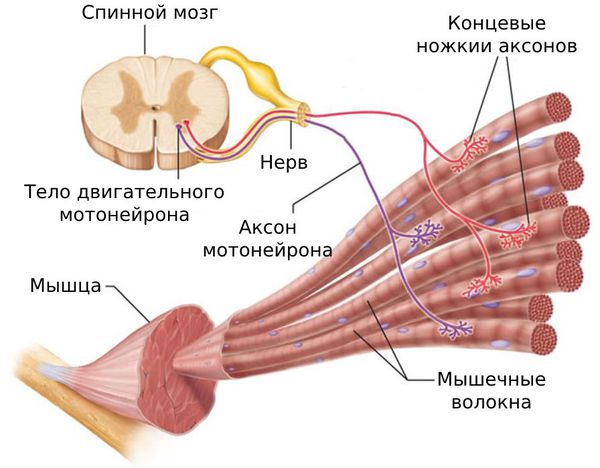
Согласно другому исследованию, несколько лоскутов в области триггерных точек тесно связаны с нервными волокнами и моторными концевыми пластинами позвонков. Вероятно, напряжение мышц при миофасциальном синдроме может быть связано с дисфункцией этих моторных концевых пластин и повышенной чувствительностью восходящих нервных волокон и нейронов задних рогов спинного мозга [7] .
Благодаря ещё одному исследованию, проведённому в Испании в 2011 году, у женщин была обнаружена связь между количеством активных триггерных точек и интенсивностью спонтанной боли [8] . Взаимосвязь была прямо пропорциональной: чем больше было точек, тем сильнее выражалась боль.
Классификация и стадии развития миофасциального синдрома
В Международной классификации болезней (МКБ-10) нет отдельного кода для миофасциального синдрома. Он относится сразу к нескольким рубрикам:
- М79.9 — «Другие болезни мягких тканей, не классифицированные в других рубриках»;
- М79.1 — «Миалгия», т. е. боль в мышцах;
- М72.5 — «Фасциит, не классифицированный в других рубриках», т. е. воспаление ткани, покрывающей мышцы;
- М62.9 — «Неуточнённые нарушения мышц» [39] .
Сам синдром подразделяют на первичный и вторичный [9] .
Первичный синдром связан с первоначальной дисфункцией мышцы, например перерастяжением, повторной микротравмой, переохлаждением мышцы и работой за компьютером в неправильной позе.
Вторичный синдром развивается на фоне патологий позвоночника и других соматических заболеваний. К таким причинам относят остеоартроз , сколиоз , разную длину ног, ревматоидный артрит , гипотиреоз, хронические инфекции, например кандидоз, и др. [3] .
Течение миофасциальной боли разделяют на три фазы:
- I фаза — острая боль: постоянные мучительные боли, есть активные триггерные точки;
- II фаза — подострая боль: болезненные ощущения возникают только при движении;
- III фаза — хроническая боль: чувство дискомфорта и умеренные мышечные нарушения, есть латентные триггерные точки, которые активируются под воздействием негативных факторов [5] .
Острая миофасциальная боль развивается в ответ на определённое событие или травму, например после быстрого неловкого движения. Хроническая боль может возникать в результате плохой осанки или чрезмерной мышечной нагрузки [4] .
Осложнения миофасциального синдрома
Триггерные точки могут возникать в результате соматических заболеваний [3] . Боль в поражённом органе приводит к защитному напряжению рядом расположенных мышц:
- при язве желудка или заболевании почек триггерные точки формируются в мышцах позвоночного столба;
- гинекологическая патология может привести к появлению триггерных точек в мышцах тазового дна и хронических болей внизу живота и спины;
- при ишемической болезни сердца триггерные точки обычно формируются слева в лестничных, большой грудной, подключичной и трапециевидной мышцах.
Появление таких триггерных точек затрудняет диагностику изначальной патологии, так как они изменяют «классическую» клиническую картину болезни. Миофасциальная боль может замаскировать течение таких серьёзных состояний, как аппендицит или инфаркт миокарда .
Лечение триггерных точек временно облегчает боль, иррадиирующую из внутренних органов. Б ез лечения миофасциальный синдром может усугубить симптомы остеохондроза, сколиоза или другого основного заболевания, тем самым формируя порочный круг.
В качестве осложнений также можно отметить сдавление сосудов и нервов спазмированной мышцей. Это состояние приводит к радикулиту и вазомоторным нарушениям: приливам, повышенной потливости и побледнению кожи.
Диагностика миофасциального синдрома
Диагностировать миофасциальный синдром сложно из-за малоизученности патогенеза, обилия симптомов и возможного сочетания с другими болезнями. У этой патологии нет стандартизированных методов диагностики [9] . Поэтому поставить точный диагноз может только опыт ный специалист.
Эталонным источником по диагностике и лечению миофасциального синдрома считается книга Дж. Г. Тревелла и Д. Г. Симонса «Руководство по триггерным точкам» [10] . Авторы выделили две группы диагностических критериев миофасциального синдрома .
- жалобы на локальную или отражённую боль;
- уплотнение в мышце , обнаруженное при пальпации;
- повышенная чувствительность в пределах уплотнения;
- характерные зоны отражённой боли или нарушения чувствительности;
- скованность и ограниченность движений в области мышцы с триггерными точками.
- возобновление боли или нарушений чувствительности при стимуляции триггерных точек;
- локальные судорожные подёргивания в ответ на пальпацию или пункцию (прокол) триггерных точек;
- уменьшение боли после растяжения мышцы, поверхностного охлаждения или введения анестетика в триггерные точки [10][11] .
Чтобы поставить диагноз «миофасциальный синдром», необходимо выявить у пациента пять больших критериев и один из трёх малых.
Физикальное обследование
Поиск триггерных точек — наиболее важная часть осмотра при подозрении на миофасциальный синдром. Как правило, они находятся в определённых участках мышц. При давлении на такие точки пациент подпрыгивает или вздрагивает от боли и дискомфорта. Причём боль возникает в характерной для каждой мышцы области.
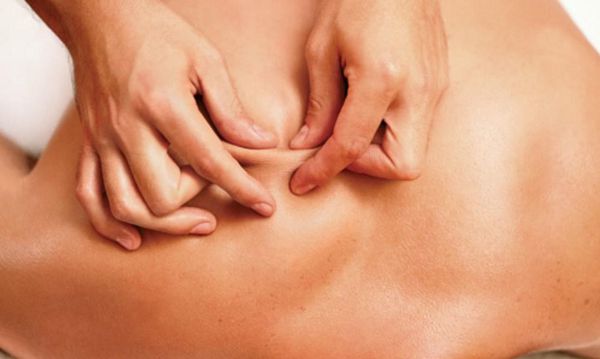
Пальпируя мышцу перпендикулярно мышечным волокнам, можно обнаружить узел или тугой тяж — веревкообразное утолщение. Это и есть триггерная точка. Пальпация данной зоны очень болезненна.
В области активных и латентных триггерных точек пальпируемой мышцы могут отмечаться подёргивания, местные вегетативные реакции и сенсорные нарушения, такие как парестезии и дизестезии.
Парестезии — это ощущения, которые возникают без каких-либо раздражителей, например ползание мурашек.
Дизестезии — это ощущения, которые не соответствуют силе раздражителя. В таких случаях лёгкое прикосновение к коже может вызывать неприятные ощущения или даже сильную боль.
Часто сенсорные нарушения соответствуют зоне распространения боли.
Лабораторные исследования
Лабораторных тестов, выявляющих миофасциальный синдром, не существует. Однако они полезны в поиске предрасполагающих факторов, таких как гипотиреоз, гипогликемия и дефицит витаминов.
Перечень анализов включает общий анализ крови, скорость оседания эритроцитов (СОЭ), биохимический профиль и определение уровня витаминов C, B1, B6, B12 и фолиевой кислоты. На причину миофасциальной боли могут указать любые отклонения в результатах данных тестов.
Анализ на тиреотропин, или тиреотропный гормон (ТТГ), может быть полезным при наличии клинических признаков заболевания щитовидной железы. Допустимые значения тиреотропина для взрослых составляют 0,3-4,2 мкме/мл.
Дополнительные методы исследования
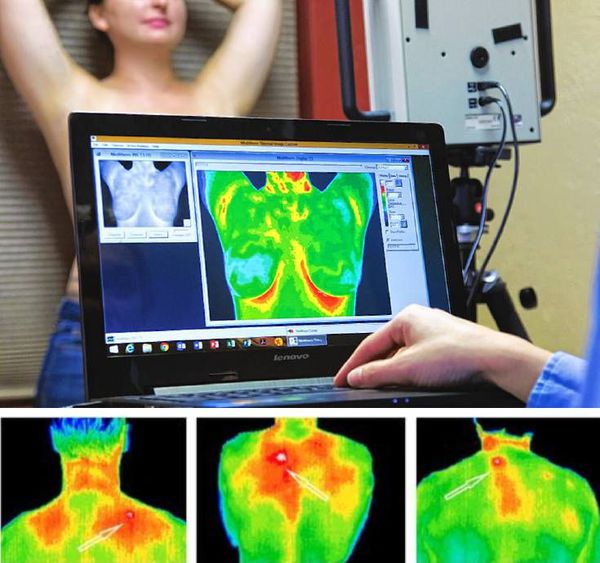
Инфракрасная или жидкокристаллическая термография позволяют визуализировать усиление кровотока, которое иногда отмечается в триггерных точках. Но данные методики применяются редко, так как они не являются стандартизированными.
МРТ, КТ и УЗИ назначают для исключения органической патологии, которая может быть источником боли. Однако исследование, проведённое канадскими учёными, показало, что ультразвуковой анализ текстуры мышц можно использовать при диагностике миофасциальной боли. Этот метод позволяет отличить здоровые ткани трапециевидных мышц от поражённых [12] .
Дифференциальная диагностика
В ходе обследования важно исключить другие причины боли: фибромиалгию, радикулопатию, дискогенную боль, спондилогенную боль, заболевания суставов (артрозы, артриты ) и болезни внутренних органов.
Лечение миофасциального синдрома
В лечении миофасциальной боли применяют комплексный подход. Он предполагает устранение патологического мышечного напряжения и триггерных точек.
При первичном синдроме проводится местное воздействие на поражённые структуры:
- покой и влажное горячее обёртывание поражённой мышцы;
- аппликация противовоспалительных гелей и мазей на область триггерных точек;
- ишемическая компрессия (сдавливание) триггерных точек;
- постизометрическая релаксация — расслабление мышц после их волевого напряжения;
- растяжение мышц при помощи упражнений, мягких миорелаксических техник и расслабляющего массажа;
- использование пластырей с лидокаином (местной анестезией);
- инъекции в триггерные точки.
При вторичном синдроме на первый план выходит лечение основного заболевания.
К медикаментозным методам лечения миофасциальной боли относят:
- НПВП — нестероидные противовоспалительные препараты;
- мышечные релаксанты ;
- трициклические антидепрессанты.
НПВП снимают боль, воспаление и понижают температуру тела. Механизм их действия основан на подавлении активности веществ, которые участвуют в каскаде воспалительных реакций.
При выраженном болевом синдроме назначают низкие дозы трициклических антидепрессантов. Они уменьшают мышечную боль и обладают седативным эффектом.
Ишемическая компрессия триггерных точек направлена на прекращение или значительное снижение мышечного напряжения и уменьшение боли. Триггерная точка сдавливается кончиками пальцев и удерживается 60-90 секунд с постепенным увеличением силы давления.
Одновременно со сдавливанием триггерной точки производится растяжение поражённой мышцы. Это позволяет сократить время процедуры: чем больше мышца растягивается, тем сильнее она расслабляется, снимается гипертонус, быстрее происходит обезболивание.
Инъекции в триггерные точки иногда выполняются с бупивакаином , этидокаином, лидокаином, физиологическим раствором или водой для инъекций в сочетании с пассивным растяжением мышцы и/или распылением хладагента над триггерной точкой и зоной отражённой боли [13] [14] [15] [16] [17] . Всё это делается для местного обезболивания. В некоторых случаях проводится «сухая» пункция — укол в триггерною точку без введения какого-либо вещества [16] [17] .
Ботулотоксин типа А , вводимый в триггерные точки, уменьшает мышечный спазм на 3-6 месяцев [18] [19] [20] [21] [22] [23] . Он подавляет высвобождение нейромедиатора ацетилхолина, который осуществляет нервно-мышечную передачу.
Эффективность инъекционной терапии ботулотоксином типа A в сочетании с физиотерапией была подтверждена ретроспективным исследованием испанских учёных. В ходе эксперимента были изучены медицинские карты 301 пациента с синдромом постоянной миофасциальной боли. Учёные установили, что через 6 месяцев в результате такого комбинированного лечения болевой синдром снизился у 58,1 % пациентов, в том числе у 82,9 % пациентов с синдромом первичной миофасциальной боли и у 54,9 % пациентов с вторичным синдром [23] .
Осложнения , связанные с инъекциями в триггерные точки, встречаются редко и зависят от области инъекции. Они включают боль в месте инъекции, кровотечение, кровоподтёки, образование внутримышечной гематомы, присоединение инфекции, повреждение нервных или сосудистых стволов.
Местная терапия в виде пластыря с анестетиком облегчает миофасциальную боль и не вызывает дискомфорт, в отличие от инъекционных методик. Такой вывод сделали учёные из Италии в ходе рандомизированного контролируемого исследования [24] .
Пациенты, принимавшие участие в эксперименте, были разделены на три группы по 20 человек: первую группу лечили в течение 4-х дней с помощью лидокаинового пластыря, приклеенного на триггерную точку; второй группе назначался пластырь с плацебо; а третья группа получала инъекции 0,5 % гидрохлорида бупивакаина.
Исследователи обнаружили, что в первой и третьей группах значительно уменьшились субъективные симптомы и увеличился порог болевой чувствительности. Причём эффективность терапии оказалась выше у пациентов третьей группы, которая получала инъекции анестетика, но они испытывали больший дискомфорт от проводимого лечения, чем пациенты из первой группы.
Пластырь используют только один раз в сутки. Его приклеивают на сухую неповреждённую кожу в области боли не больше чем на полдня, после чего делают перерыв не менее 12 часов. Перед приклеиванием пластыря волосы на коже нужно состричь ножницами, не сбривать.
Одновременно можно использовать не больше трёх пластырей. Если потребуется, пластырь можно разрезать на части, но только перед удалением защитной плёнки. Повторно использовать снятый пластырь не следует.
Важно регулярно оценивать эффективность такой местной терапии. Это позволит определить оптимальное количество пластырей, которые можно использовать одновременно, чтобы покрыть область боли или увеличить время между аппликациями.
Через 2-4 недели от начала лечения эффективность аппликаций нужно оценить повторно. Если за это время ответ на терапию был недостаточным или терапевтический эффект определяется только защитными свойствами пластыря, лечение следует прекратить.
Другими эффективными процедурами, уменьшающими боль , согласно исследованиям, можно считать фонофорез [25] [26] , массаж и физические упражнения [34] , растяжки (работа с инструктором), ультразвук [30] , электроакупунктуру, электрическую стимуляцию нерва [28] [29] , сочетание вышеперечисленных методик [25] и ЭМГ-БОС — биологическую обратную связь по электромиограмме [32] .
В систематическом обзоре канадских учёных высказано предположение, что электроакупунктура более эффективна, чем чрескожная электрическая стимуляция нервов [33] . При электроакупунктуре в триггерную точку вводится игла, на которую подаётся электрический ток. При чрескожной электростимуляции электроды, через которые подаётся ток, накладываются на кожу, не повреждая её.
Иглоукалывание и мануальная терапия также могут быть эффективны [31] [35] [36] . Но, как и любой другой немедикаментозный метод лечения, они воздействуют на каждого пациента с разной эффективностью.
Исследование, проведённое учёными из Тайвани, показало, что программа самомассажа и регулярное выполнение лечебной физкультуры в домашних условиях улучшает результаты лечения миофасциальной боли и значительно повышает порог болевой чувствительности при давлении на триггерные точки [34] .
В лечебный комплекс должны быть включены упражнения по перестройке неоптимального двигательного стереотипа. Они корректируют позы и движения, выполняемые в быту и во время работы.
В университете штата Мичиган проводилось изучение различных методик массажа и мануальной терапии, в результате которого был разработан специальный метод воздействия на миофасциальные структуры — » миофасциальный релиз «. Данная техника предполагает самостоятельное выполнение упражнений, без помощи врача или массажиста, что даёт возможность регулировать степень нажатия на мышцы и их растяжение, руководствуясь своими ощущениями.
Миофасциальный релиз можно выполнять с помощью различных инструментов: пенопластовых и ручных роликов, латексных шариков или других вспомогательных устройств. Они позволяют снять излишнее напряжение в триггерных точках, расслабить мышцы и связочный аппарат путём воздействия на фасцию. В результате наступает полное расслабление одной или группы мышц.
Механизмы, лежащие в основе миофасциального релиза, изучены недостаточно. Исследования, пытающиеся проиллюстрировать эффективность данной техники, часто плохо спланированы и не дают ответа на вопросы о том, как долго должна проводиться эта процедура, какой должна быть сила давления на поражённую мышцу и какое приспособление лучше подходит для упражнений.
Программа реабилитации предполагает использование ортезов: корсетов, бандажей, специальной обуви, стелек и пр. Ортопедические стельки, специальная ортопедическая обувь и подпяточники, к примеру, могут быть полезны для коррекции длины ног.
Прогноз. Профилактика
Миофасциальный синдром — не опасное для жизни состояние, но оно может значительно снизить качество жизни и стать основной при чиной временной нетрудоспособности.
Вероятность развития синдрома увеличивается с возрастом и зависит от уровня физической активности [9] . Поэтому основной профилактикой является регулярная, умеренная физическая нагрузка. Она позволяет избежать развития миофасциального синдрома, остеохондроза, сколиоза и других заболеваний.
Всем людям, старше 18 лет, Всемирная организация здравоохранения рекомендует:
- 2,5-5 часов в неделю заниматься умеренной аэробной активностью — скандинавской ходьбой, пешими прогулками, утренней зарядкой;
- 1,5-2,5 часа в неделю заниматься интенсивной аэробной активностью — бегать, заниматься спортом;
- не меньше двух раз в неделю делать упражнения на развитие мышечной силы;
- как можно меньше времени проводить сидя или лёжа [37] .
Если мышцы будут крепкими, упругими, эластичными, с хорошим кровоснабжением, то в условиях перегрузок они либо не пострадают, либо пострадают минимально и быстро восстановятся.
Помимо ведения активного образа жизни важно избегать провоцирующих факторов и не заниматься самолечением при появлении боли, независимо от её локализации.
Источник
 Типы синдрома лестничной мышцы.
Типы синдрома лестничной мышцы.