- Плоскоклеточный рак шейки матки
- Причины плоскоклеточного рака шейки матки
- Виды плоскоклеточного рака шейки матки
- Симптомы и диагностика плоскоклеточного рака шейки матки
- Диагностика плоскоклеточного рака шейки матки
- Лечение плоскоклеточного рака шейки матки
- Плоскоклеточный рак кожи
- Общие сведения
- Причины и классификация плоскоклеточного рака кожи
- Патоморфология плоскоклеточного рака кожи
- Симптомы и диагностика плоскоклеточного рака кожи
- Лечение и прогноз при плоскоклеточном раке кожи
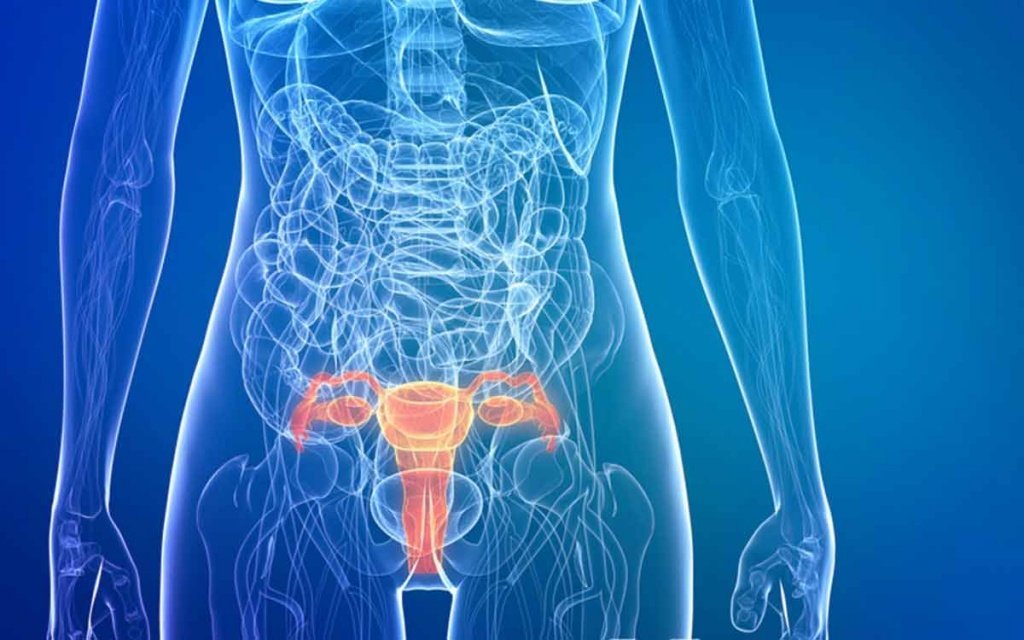
Плоскоклеточный рак шейки матки
На долю рака шейки матки приходится 12% злокачественных новообразований женских половых органов. Плоскоклеточный рак определяется у 85-90% больных, в 10-20% встречается аденокарцинома шейки матки, в 10% – низкодифференцированный плоскоклеточный рак шейки матки. Гинекологи Юсуповской больницы применяют современные методы диагностики заболевания, способствующие раннему выявлению патологии. Комплексное лечение, индивидуальный подход к выбору метода терапии каждой пациентки позволяют улучшить прогноз пятилетней выживаемости. Медицинский персонал клиники онкологии внимательно относится к пожеланиям пациентов и их родственников.
Источником злокачественной опухоли служат клетки, которые покрывают шейку матки. Существует несколько видов заболевания, однако в 90% случаев диагностируется карцинома. Реже врачи выявляют аденокарциному плоского эпителия и стандартную аденокарциному. Тяжёлые случаи заболевания рассматриваются на заседании Экспертного Совета, в работе которого принимают участие профессора и врачи высшей категории. В Юсуповской больнице план лечения всегда составляют каждой пациентке индивидуально, в зависимости от множества факторов.
Причины плоскоклеточного рака шейки матки
Учёные не вывили однозначных причин возникновения плоскоклеточного рака шейки. На современном этапе достаточно хорошо изучены факторы, которые запускают процесс малигнизации (озлокачествления) многослойного плоского эпителия:
- Вирус папилломы человека (HPV), главным образом 16 и 18 типов, реже — 31 и 33 типов. В большинстве случаев при плоскоклеточном раке шейки матки определяется HPV-16;
- Вирус простого герпеса II типа;
- Цитомегаловирус.
Плоскоклеточный рак шейки матки может развиваться на фоне эрозии, эктропиона, полипа цервикального канала, лейкоплакии, цервицита. Клеточному перерождению способствуют следующие факторы:
- Гормональные расстройства;
- Курение;
- Иммунодефицитное состояние;
- Приём иммуносупрессоров (цитостатиков, глюкокортикостероидов).
Определенную негативную роль играет травматизация шейки матки при многократных родах, установке внутриматочной спирали, проведении оперативных вмешательств (диагностических выскабливаний, абортов, диатермокоагуляции и диатермоконизации). В группу риска по возникновению плоскоклеточного рака шейки матки входят женщины, которые рано начали сексуальную жизнь, часто меняют половых партнёров, пренебрегают методами барьерной контрацепции, перенесли заболевания, передающиеся половым путём.
Виды плоскоклеточного рака шейки матки
Внутри рассматриваемого гистологического типа выделяют плоскоклеточный рак шейки матки ороговевающий и без ороговения. Микроскопически плоскоклеточный ороговевающий рак шейки матки отличается наличием признаков кератинизации клеток кератогиалиновых гранул и «раковых жемчужин». Эпителиальные клетки аномально крупные, плеоморфные, имеют неровные контуры. Митотические фигуры представлены скудно. В препаратах плоскоклеточного неороговевающего рака шейки матки отсутствуют кератиновые «перлы». Раковые клетки преимущественно крупные, овальной или полигональной формы, обладают высокой митотической активностью. В зависимости от степени дифференцировки различают следующие виды плоскоклеточного рака шейки матки:
- Высокодифференцированный;
- Умереннодифференцированный;
- Низкодифференцированный.
С учётом направления опухолевого роста различают экзофитную, эндофитную и смешанную формы плоскоклеточного рака шейки матки. Язвенно-инфильтративная форма характерна для запущенных стадий рака шейки матки. Она формируется при распаде и некрозе злокачественной опухоли, которая растёт эндофитно.
В своём развитии рак шейки матки проходит четыре клинических стадии. Также выделяют нулевую, или начальную стадию (внутриэпителиальный рак). При этой стадии патологического процесса поражаются только клетки покровного эпителия без инвазии в базальную пластинку.
Первая стадия подразделяется на два периода: стадия 1А (микроинвазивный рак с глубиной проникновения в строму до 3 мм) и стадия 1В (инвазивный рак с инвазией более 3 мм). При второй стадии опухолевый процесс распространяется на тело матки. Для третей стадии характерно прорастание злокачественной опухоли в малый таз. При сдавлении или перекрытии просвета мочеточника развивается гидронефроз. Четвёртая стадия характеризуется инвазией в прямую кишку и крестец, распадом опухоли, появлением отдалённых метастазов.
Симптомы и диагностика плоскоклеточного рака шейки матки
У большинства пациенток в нулевой и 1А стадии плоскоклеточный рак шейки матки протекает без клинических проявлений. В этот период диагноз устанавливают во время планового обследования у гинеколога. В дальнейшем, по мере углубления инвазии и экспансивного роста опухоли появляется характерная триада симптомов:
Выделения из половых путей могут иметь различный характер. Они бывают серозными прозрачными или с примесью крови, напоминающие «мясные помои». Когда присоединяется инфекция или распад опухолевого узла, бели приобретают зловонный запах и гноевидный мутный характер.
Кровотечение из половых путей бывает различной интенсивности – от мажущих выделений до менопаузальных или ациклических кровотечений. Чаще кровотечения возникают во время контакта и провоцируются половым актом, спринцеванием, гинекологическим осмотром, натуживанием при дефекации.
Болевой синдром при плоскоклеточном раке шейки матки также может носить различную выраженность. Боль локализуется в области поясницы, крестца или промежности. Болевой синдром является свидетельством запущенности онкологического процесса. Он свидетельствует о прорастании клетчатки, окружающей матку, и поражении крестцовых, поясничных или копчиковых нервных сплетений. При прорастании рака в соседние органы возникают дизурические расстройства, запоры, образуются мочеполовые свищи. В терминальной стадии плоскоклеточного рака шейки матки развивается раковая интоксикация и кахексия.
Диагностика плоскоклеточного рака шейки матки
Клинически «немые» формы плоскоклеточного рака шейки матки врачи Юсуповской больницы обнаруживают при проведении кольпоскопии или по результатам цитологического ПАП-мазка. Важную роль в диагностике играют следующие данные: тщательно собранный гинекологический анамнез (количество беременностей, родов и абортов, сексуальных партнёров, перенесённые заболевания, передающиеся половым путём), обнаружение в исследуемом соскобе методом ПЦР (полимеразной цепной реакции), высокоонкогенных штаммов вируса папилломы человека.
При осмотре в зеркалах плоскоклеточный рак шейки матки имеет вид полипозного или папилломатозного разрастания либо язвенного дефекта. Эндофитные опухоли деформируют шейку матки. Они придают ей бочкообразную форму. При контакте злокачественное образование кровоточит. Для определения стадии онкологического заболевания и исключения метастазов в органы малого таза гинекологи проводят двуручное влагалищное и влагалищно-прямокишечное исследование. Во всех случаях обнаружения патологически изменённой шейки матки в обязательном порядке онкологи Юсуповской больницы проявляют онкологическую настороженность и проводят следующие исследования:
- Расширенную кольпоскопию;
- Забор мазка на онкологическую цитологию;
- Прицельную биопсию;
- Выскабливание цервикального канала.
Для морфологического подтверждения диагноза биоптат и соскоб направляют на гистологическое исследование. Препараты смотрят под микроскопом морфологи, имеющие большой опыт диагностической работы.
При подозрении на плоскоклеточный рак шейки матки определяют уровень маркера плоскоклеточного рака SCC в сыворотке крови. Методами уточняющей диагностики плоскоклеточного рака шейки матки, которые призваны оценить степень распространённости неопластического процесса и помочь в выборе оптимального метода лечения пациентки, служат трансвагинальное ультразвуковое исследование, компьютерная или магнитно-резонансная томография, экскреторная урография, цистоскопия, ректороманоскопия, рентгенография лёгких.
Лечение плоскоклеточного рака шейки матки
Онкологи Юсуповской больницы применяют следующие инновационные методы лечения рака шейки матки:
- Лазерная хирургия – уничтожение патологического образования с помощью лазерного луча высокой мощности, который направлен непосредственно в поражённую область;
- Криохирургия – разрушение атипичных клеток посредством переохлаждения и заморозки;
- Цервикальная конизация – удаление поражённого раковым процессом участка шейки с применением скальпеля;
- Лимфаденэктомия – изъятие повреждённых метастазами лимфатических узлов;
- Гистерэктомия – удаление во время операции всей матки вместе с шейкой и окружающими тканями.
При крайней стадии злокачественного процесса, который распространился на другие органы, выполняют операцию экзентерацию малого таза. В процессе оперативного вмешательства хирурги удаляют матку, шейку матки, лимфатические узлы и близлежащие органы, которые подверглись воздействию злокачественной опухоли. Для восстановления ранее удалённых органов при раке шейки матки крайней степени тяжести выполняют реконструктивные операции. С помощью метода реконструктивной хирургии восстанавливают следующие органы:
- Влагалище;
- Мочевой пузырь;
- Дно малого таза;
- Остальные части таза.
Эффективным методом лечения плоскоклеточного рака шейки матки является радиотерапия. С помощью его на злокачественную опухоль воздействуют лучами высокой мощности. Применяют 2 вида радиоактивного воздействия: брахитерапия и интенсивно-модулируемая лучевая терапия (IMRT). В процессе брахитерапии в поражённый участок шейки матки внедряют радиоактивный источник излучения. Он разрушает злокачественное новообразование. В процессе IMRT на опухоль воздействуют посредством внешнего источника излучения. Его настраивают под определённый угол с высокой точностью, не попадая на здоровые участки тканей.
Для химиотерапии врачи Юсуповской больницы применяют противоопухолевые препараты, зарегистрированные в России. Они оказывают эффективное действие и обладают минимальными побочными эффектами. Клиника онкологии – один из немногих частных российских медицинских центров, которые аккредитованы для клинических исследований. Благодаря этому пациенты в ряде случаев имеют возможность получать уникальные цитостатические препараты, которые отсутствуют в других лечебных учреждениях РФ.
Онкологи индивидуально подходят к выбору метода хирургического лечения рака шейки матки. В определении оперативной тактики большое значение имеет стадия заболевания. При I-IIВ1 стадиях рака шейки матки методом выбора является часто расширенная экстирпация матки с придатками (или без придатков), которая известна как операция Вертгейма, с последующим химиолучевым лечением. При IIВ2-III стадиях ракового процесса практически единственно возможным и стандартным методом лечения считается химиолучевая терапия.
Несмотря на применение различных методов лечения у больных запущенным раком шейки матки, отдалённые результаты остаются неудовлетворительными. Рецидивы опухоли после специального лечения возникают в 32-78,3% случаев через 12-20 месяцев после лечения. Выживаемость больных определяется не только стадией заболевания и выбранным методом лечения. На прогноз течения рака шейки матки влияет много факторов, в том числе и гистологическая структура опухоли. Пятилетняя выживаемость больных плоскоклеточной аденокарциномой шейки матки ниже, чем пациенток с ороговевающим и неороговевающим плоскоклеточным раком.
Поскольку прогноз зависит от скорости и распространённости процесса метастазирования, имеют значение различия этого процесса при разных гистологических вариантах опухоли. Для железистого рака характерно ранее, до 12 месяцев, метастазирование и возникновение рецидивов. Прогрессирование плоскоклеточного неороговевающего рака шейки матки происходит на протяжении 36 месяцев. При этом аденокарцинома шейки матки характеризуется повышенным риском метастатического поражения яичников в сравнении с плоскоклеточным раком.
Прогноз выздоровления при плоскоклеточном раке шейки матки улучшается в случае раннего выявления патологии. По этой причине при появлении первых признаков заболевания репродуктивной системы звоните в Юсуповскую больницу. Регулярные профилактические осмотры позволяют своевременно заподозрить онкологическую патологию и провести эффективную терапию.
Источник
Плоскоклеточный рак кожи
Плоскоклеточный рак кожи – злокачественная неоплазия, происходящая из шиповатого слоя эпидермиса. Образуется на неизмененной коже или возникает на фоне предраковых заболеваний. Имеет высокий, средний или низкий уровень дифференцировки клеток, может быть экзофитным либо эндофитным, ороговевающим либо неороговевающим. Представляет собой узел или язву с приподнятыми краями. Решающее значение для диагностики плоскоклеточного рака кожи имеют данные гистологического либо цитологического исследования. Лечение – операция, лучевая терапия, криодеструкция, лазерная вапоризация.
Общие сведения
Плоскоклеточный рак кожи – второе по распространенности онкологическое заболевание кожных покровов после базалиомы. Составляет около 20% от общего количества злокачественных неоплазий кожи. Отличается от базалиомы более высокой склонностью к образованию вторичных очагов. Возникает в шиповатом слое эпидермиса, быстро проникает в подлежащие ткани. Плоскоклеточный рак кожи обычно обнаруживается у пожилых больных, иногда выявляется у пациентов молодого и среднего возраста. Может локализоваться в любой анатомической зоне, чаще поражает открытые участки тела, органы промежности и перианальную зону. Достаточно часто рецидивирует. Лечение проводят специалисты в сфере онкологии и дерматологии.
Причины и классификация плоскоклеточного рака кожи
Причины данной патологии достоверно не выяснены. Установлено, что неоплазия может образовываться на неизмененных кожных покровах либо трансформироваться в раковую опухоль из предраковых болезней кожи, в том числе – пигментной ксеродермы и болезни Боуэна. Иногда плоскоклеточный рак кожи формируется на фоне кератоза, кератоакантомы, очага дерматита, хронических воспалительных процессов и язв различного генеза (посттравматических, лучевых, обусловленных нарушениями местного кровоснабжения и пр.), химических и солнечных ожогов.
Одним из ведущих факторов, способствующих развитию плоскоклеточного рака кожи, считают чрезмерную инсоляцию (особенно – у светлокожих блондинов). В число предрасполагающих факторов также входят радиоактивное излучение, продолжительный профессиональный контакт с канцерогенными веществами и генетическая предрасположенность (наличие неоплазий у близких родственников). Существуют исследования, указывающие на связь между плоскоклеточным раком кожи и некоторыми вирусами папилломы.
Обычно новообразование возникает в результате суммирующего действия нескольких перечисленных факторов. Риск развития плоскоклеточного рака кожи увеличивается при нарушениях иммунитета, однако специалисты утверждают, что эндогенные факторы играют незначительную роль по сравнению с экзогенными. С учетом особенностей роста выделяют экзофитную (опухолевый тип), эндофитную (язвенный тип) и смешанные формы плоскоклеточного рака кожи. Опухоли могут быть ороговевающими либо неороговевающими, состоять из одного очага или большого количества локусов. Существует три степени дифференцировки неоплазий: высокая, средняя и низкая.
Патоморфология плоскоклеточного рака кожи
На макроскопическом уровне экзофитный рак кожи представляет собой плотный узел, эндофитный – язву. На поверхности новообразований видны очаги некроза и изъязвления. Для эндофитных опухолей характерно более раннее метастазирование в лимфоузлы. Ороговевающий плоскоклеточный рак кожи обычно имеет более высокий уровень дифференцировки, неороговевающий преимущественно представлен низкодифференцированными формами, склонными к агрессивному течению. Выраженность процессов ороговения не всегда соответствует уровню дифференцировки клеток. Высокодифференцированный плоскоклеточный рак кожи диагностируется чаще низкодифференцированного.
При гистологическом исследовании выявляются тяжи клеток шиповатого слоя эпидермиса, проникающие в глубокие слои кожи и подлежащие ткани. При изучении плоскоклеточного рака кожи определяются нормальные и атипичные клетки. Атипия характеризуется изменением формы, увеличением или уменьшением размера клеток, множественными патологическими митозами, гиперхроматозом и гиперплазией ядер. Высокодифференцированный ороговевающий плоскоклеточный рак кожи частично сохраняет обычную стратификацию, в его ткани видны «роговые жемчужины». Клетки низкодифференцированных неоплазий резко полиморфны, признаки слоев кожи полностью утрачены.
Симптомы и диагностика плоскоклеточного рака кожи
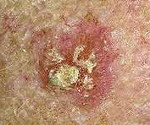
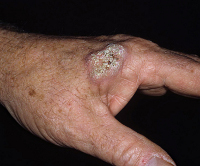
При экзофитном росте неоплазии на коже появляется плотная папула с ободком гиперемии. Плоскоклеточный рак кожи быстро растет, в зоне поражения образуется плотный малоподвижный красный либо розовый узел, покрытый ороговевшими частицами кожи либо бородавчатыми разрастаниями. Опухоль легко кровоточит, на ее поверхности возникают участки некроза и изъязвлений. Диаметр новообразования достигает 2 и более сантиметров. Изъязвление возникает через 3-4 месяца после появления папулы.
Эндофитный плоскоклеточный рак кожи представляет собой язву неправильной формы, четко отграниченную валикообразными краями от окружающих тканей. Поверхностные эндофитные опухоли покрыты коричневой коркой. Для глубоких неоплазий характерны желто-красная окраска и более выраженные крутые края. Дно новообразований бугристое, покрыто беловато-желтым налетом. Плоскоклеточный рак кожи достаточно быстро прорастает подлежащие ткани и метастазирует в лимфоузлы. Скорость роста, склонность к инвазии и время появления метастазов зависят от уровня дифференцировки неоплазии.
Диагноз выставляют дерматоонкологом с учетом анамнеза, данных осмотра, результатов гистологического и цитологического исследования. При подозрении на метастазирование назначают УЗИ регионарных лимфоузлов и другие диагностические процедуры. Дифференциальную диагностику осуществляют с базалиомой и гиперпластическими предраковыми заболеваниями: кератоакантомой, болезнью Боуэна, сенильным дискератозом, эритроплазией Кейра, аденокарциномой потовых желез, кожным рогом и некоторыми другими заболеваниями.
Лечение и прогноз при плоскоклеточном раке кожи
Тактику лечения плоскоклеточного рака кожи онкологи и дерматоонкологи выбирают в зависимости от локализации новообразования, распространенности онкологического процесса, наличия или отсутствия вторичных очагов, возраста и состояния организма больного. При небольших новообразованиях применяют лучевую терапию. Пожилым пациентам рентгенотерапию на начальном этапе обычно осуществляют при плоскоклеточном раке кожи любого размера (включая крупные опухоли). Целью лучевого лечения является полное исчезновение неоплазии или ее уменьшение до размеров, позволяющих провести радикальное хирургическое вмешательство.
Небольшие опухоли без глубокого распространения в подлежащие ткани удаляют, используя криотерапию или лазерную вапоризацию. Методики дают возможность обойтись без последующих масштабных пластических операций, поэтому особенно широко применяются при плоскоклеточном раке кожи лица. При крупных, глубоко проникающих новообразованиях выполняют традиционные операции. Плоскоклеточный рак кожи иссекают вместе с 1-2 см окружающих здоровых тканей. Проводят срочное гистологическое исследование образца, при наличии злокачественных клеток в зоне разреза объем вмешательства увеличивают. При необходимости осуществляют кожную пластику свободным кожным лоскутом, лоскутом, перемещенным с соседних участков либо лоскутом на питающей ножке с других участков тела. При больших неоперабельных неоплазиях назначают системную полихимиотерапию.
После завершения терапии пациент, страдающий плоскоклеточным раком кожи, находится на диспансерном наблюдении. Первый осмотр проводят через 1-1,5 месяца, последующие – через 3 месяца, 6 месяцев и 1 год. В дальнейшем больного осматривают ежегодно. Прогноз при плоскоклеточном раке кожи относительно благоприятный. Метастазы выявляются реже, чем при опухолях других локализаций. Чаще метастизируют крупные, рецидивирующие и глубоко проникающие неоплазии. Вероятность рецидивирования плоскоклеточного рака кожи на протяжении первого года после завершения лечения составляет 10%. На втором году рецидивирует 17% опухолей, на третьем – 21%, на пятом – 27%.
Источник