- Аквагенная крапивница ( Водная крапивница )
- МКБ-10
- Общие сведения
- Причины
- Патогенез
- Симптомы аквагенной крапивницы
- Аквагенный зуд
- Осложнения
- Диагностика
- Дифференциальная диагностика
- Лечение аквагенной крапианицы
- Прогноз и профилактика
- острая и рецидивирующая крапивница
- Механизм развития заболевания
- Причины развития и формы крапивницы
- Симптомы крапивницы
- Диагностика крапивницы
- Наши врачи
- Лечение заболевания
- Медикаментозная терапия
Аквагенная крапивница ( Водная крапивница )
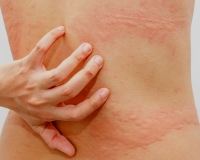
Аквагенная крапивница – иммунопатологическая реакция кожи, индуцированная контактом с водой любой температуры. Сопровождается появлением волдырей, окруженных эритематозным венчиком, кожного зуда, иногда – бронхоспазма или одышки. Диагноз подтверждается положительным тестом при проведении пробы с водой, результатами лабораторных исследований (определение уровня гистамина, сывороточного иммуноглобулина Е, ингибитора С1), биопсии кожи. Лечение включает нанесение на кожу барьерных средств перед взаимодействием с водой, прием антигистаминных препаратов, СИОЗС, анаболических стероидов, фототерапию.
МКБ-10
Общие сведения
Аквагенная (водная) крапивница является редкой формой уртикарного дерматоза, вызванного физическими факторами. Данный тип уртикарии был впервые описан американскими дерматологами У. Шелли и Х. Ронсли в 1964 г. На сегодняшний день известно менее 100 случаев аквагенной крапивницы (АК). По данным литературы, более высокая распространенность отмечается среди женщин. Чаще дерматоз манифестирует в пубертатном или постпубертатном периоде, однако имеются отдельные сообщения о развитии «аллергии на воду» в детском возрасте.
Причины
Клинические проявления аквагенной крапивницы развиваются после соприкосновения кожи с водой (пресной, морской, дождевой, водопроводной, дистиллированной), потом, слюной или слезами. Кожная сыпь возникает после мытья рук, умывания, приема душа или ванны, плавания в бассейне или открытом водоеме, ношения мокрой одежды, потоотделения. Появление симптомов может иметь зависимость от солености и количества воды, длительности ее контакта с кожей.
Большинство случаев водной крапивницы носят спорадический характер. Имеется несколько сообщений о семейных формах патологии, в частности, в сочетании с геморрагической тромбоцитарной дистрофией Бернара-Сулье, что позволяет думать о наличии некого генетического локуса, ассоциированного с аквагенной крапивницей. Однако до настоящего момента никакого определенного гена или локуса не выявлено. Отдельные случаи уртикарии в описанных наблюдениях были коморбидны с ВИЧ-инфекцией, папиллярным раком щитовидной железы.
Патогенез
Патофизиология аквагенной крапивницы изучена слабо. За весь период изучения заболевания выдвинуто несколько гипотез, но ни одна из них до сих пор не является доказанной и общепризнанной. Так, дерматологи Шелли и Ронсли изначально предположили, что при взаимодействии воды с кожным салом образуются вещества, которые у предрасположенных людей стимулируют дегрануляцию тучных клеток с высвобождением гистамина. Другие ученые ключевым механизмом считают наличие в эпидермисе некого водорастворимого антигена, который в водной среде диффундирует в дерму, вызывая гистаминовую реакцию.
Однако позднее было доказано, что не у всех пациентов с аквагенной крапивницей отмечается повышение уровня гистамина в период приступа. Это определило поиск гистаминнезависимых механизмов уртикарии. Одна из таких гипотез предполагает, что появление сыпи провоцируется изменением осмотического давления вокруг волосяных фолликулов при контакте с водой. Косвенным подтверждением этой теории являются случаи развития локальной аквагенной крапивницы вскоре после эпиляции.
Другая гипотеза связывает появление волдырей с прочими медиаторами: ацетилхолином, серотонином, брадикинином. При этом отмечено, что в некоторых случаях тяжесть дерматоза коррелирует с концентрацией соли в растворе, что позволяет говорить о солезависимой аквагенной крапивнице.
Симптомы аквагенной крапивницы
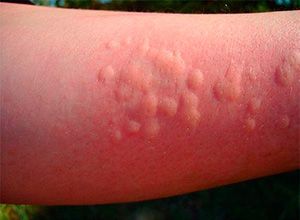
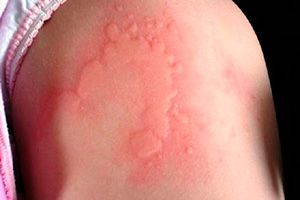
Клиническая симптоматика разворачивается через 20-30 минут после попадания на кожу воды любой температуры. В местах контакта появляются мелкие волдыри диаметром 1-3 мм в окружении венчика гиперемии до 3-х см. Может присутствовать жжение, зуд, покалывание кожи. В некоторых случаях наблюдается кожный дермографизм. Уртикарные высыпания при аквагенной крапивнице чаще захватывают шею, верхнюю половину туловища, предплечья, другие части тела. Свободными от зудящей сыпи обычно остаются подошвы и ладони.
Кожные явления стихают в течение 30-60 минут после прекращения контакта с водой. Как правило, в течение последующих нескольких часов пораженные участки остаются невосприимчивы к повторному воздействию воды. Внекожная симптоматика аквагенной крапивницы включает головные боли, головокружение, бронхоспазм, одышку, тахикардию, тошноту.
Аквагенный зуд
Аквагенный (аквагенический) зуд достаточно широко распространен в популяции – о его наличии сообщают 45% населения. Так же, как и крапивница, провоцируется попаданием воды на кожу, однако в отличие от АК, не сопровождается видимыми изменениями кожного покрова. Характеризуется ощущением пощипывания, покалывания, жжения. Обычно сначала в патологический процесс вовлекаются нижние конечности, затем другие части тела. Зудящие ощущения могут сохраняться до 2-х часов.
Аквагенный зуд может быть ассоциирован с пожилым возрастом, истинной полицитемией, гиперэозинофильным синдромом, ювенильной ксантогранулемой, миелодиспластическим синдромом, метастатическим РШМ.
Осложнения
При развитии системных реакций аквагенная крапивница может быть потенциально смертельной. Наиболее опасным осложнением является ангионевротический отек гортани, приводящий к асфиксии и смерти. Хроническое течение заболевания, проблемы с ежедневными гигиеническими процедурами, постоянные ограничения во взаимодействии с водой способствуют возникновению бессонницы и невротических расстройств.
Диагностика
Постановка диагноза аквагенной крапивницы главным образом основывается на анамнезе (рецидивирующие высыпания после контакта с водой) и провокационных пробах. Пациенты должны получить консультацию врача-дерматолога, аллерголога-иммунолога.
- Провокационные пробы. Аквагенный тест заключается в нанесении на кожу компресса, смоченного водой при температуре тела (37˚С), на 20 мин. Тест является положительным при появлении зудящих волдырей. Другие диагностические пробы (тест на дермографизм, тест с кубиком льда, тест с горячей водой) дают отрицательный результат.
- Лабораторные исследования. Уровень гистамина в крови может быть повышен или соответствовать норме. Иногда для дифференциальной диагностики требуется лабораторная оценка сывороточного IgЕ, эозинофильного катионного белка, активности ингибитора С1-эстеразы.
- Биопсия кожи. Гистопатологическое исследование кожного биоптата выявляет выраженный интерстициальный отек, периваскулярную и интерстициальную воспалительную инфильтрацию (лимфоциты, тучные клетки, нейтрофилы), отек эндотелия.
Дифференциальная диагностика
Для постановки правильного диагноза важно исключить другие формы крапивницы, индуцированной физическими факторами:
- дермографическую – вызывается механическим раздражением кожи;
- холинергическую – развивается в ответ на действие повышенной температуры;
- холодовую – обусловлена воздействием холода;
- солнечную – характеризуется появлением сыпи после пребывания на солнце;
- вибрационную – элементы уртикарной сыпи появляются в местах вибрационного воздействия.
- аквагенный зуд – отличается отсутствием видимых кожных изменений.
Также необходимо отдифференцировать другие кожные заболевания, проявляющиеся уртикарными высыпаниями: аллергический дерматит, герпетиформный дерматит, уртикарный васкулит, многоформную эритему и др.
Лечение аквагенной крапианицы
Из-за редкой встречаемости заболевания существует мало данных об эффективности тех или иных методов лечения. В отличие от других видов физической крапивницы, когда можно избежать контакта с этиологическим агентом, исключить контакт с водой практически невозможно. В практической дерматологии для лечения аквагенной крапивницы используются следующие методы и их комбинации:
- Антигистаминные ЛС. Являются препаратами первой линии при всех формах крапивницы. Предпочтение отдается блокаторам гистаминовых H1-рецепторов. К назначению H2-гистаминоблокаторов обычно прибегают при неэффективности препаратов первой группы.
- Другие ЛС. Моноклональное антитело Омализумаб снижает уровень свободного IgE, медиаторов воспаления и аллергии. Этот препарат был успешно опробован на нескольких пациентах с аквагенной крапивницей. В отдельных случаях эффект отмечался от приема СИОЗС, анаболических стероидов, м-холинолитиков.
- Местные средства. В качестве барьерных средств перед контактом с водой и купанием рекомендуется использовать кремы на основе вазелина, косметические масла. Этот вариант терапии подходит в первую очередь педиатрическим пациентам.
- ПУВА-терапия. В некоторых сообщениях указывалось, что удалось добиться устранения симптомов после сеансов системной ПУВА-терапии и ПУВА-ванн. Ультрафиолетовое облучение кожи проводится после приема псоралена. Эффективность фототерапии связана как со снижением реакции тучных клеток, так и реактивным утолщением эпидермиса, которое препятствует проникновению воды.
Прогноз и профилактика
При проведении индивидуально подобранного лечения во многих случаях отмечается клиническое улучшение. Случаи спонтанной регрессии заболевания неизвестны. Многие пациенты, страдающие от аквагенной крапивницы, оказываются невосприимчивыми ни к какому лечению. Единственным выходом для них остается пожизненное ограничение взаимодействия с водой, минимизация времени купания, избегание определенных видов деятельности. Ввиду того, что патогенетические механизмы остаются невыясненными, говорить о мерах профилактики не представляется возможным.
Источник
острая и рецидивирующая крапивница
Крапивница — это кожное заболевание, связанное с появлением аллергической сыпи. По форме и размеру она напоминает волдыри, которые появляются после ударов крапивой, отсюда и название. В острой форме высыпания появляются буквально в первые минуты после взаимодействия с провоцирующим фактором, они проходят быстро — в течение нескольких часов. Если действие аллергена не устранено, возникает рецидивирующая форма заболевания. Единичный эпизод не требует лечения, а вот хроническая крапивница не пройдет без терапии. При появлении симптомов крапивницы следует непременно обратиться к врачу.
- Первичная консультация — 3 500
- Повторная консультация — 2 300
Записаться на прием
Механизм развития заболевания
Крапивница отличается от других дерматологических и аллергических заболеваний наличием четкой и понятной взаимосвязи между воздействием аллергена и появлением высыпаний. Чаще всего пациенты самостоятельно могут назвать провоцирующий агент — симптомы появляются через несколько минут после контакта с провоцирующим фактором. Если причины крапивницы неизвестны, то в первую очередь рекомендуется обратить внимание на контакт с животными и питание.
Аллергическая реакция немедленного типа развивается следующим образом: аллерген попадает в организм, к нему сразу же направляются тучные клетки — они вызывают высвобождение иммуноглобулина Е. Когда тучная клетка находится в условиях повышенного содержания иммуноглобулина, она продуцирует гистамины — вещества, которые повышают проницаемость сосудов и вызывают отек. Это защитный механизм, который позволяет организму заблокировать часть аллергена, а часть — вывести как можно быстрее.
Провоцирующим фактором может быть не вещество, а физическое воздействие — тепло или холод, стресс. Также аллергия может быть вызвана наличием очага инфекции в организме человека.
В клинической диагностике острая и хроническая форма крапивницы отличаются по длительности — если эпизоды крапивницы присутствуют на протяжении 6 недель и перемежаются периодами ремиссии, то тогда ставят диагноз хронической крапивницы.
Причины развития и формы крапивницы
Главная причина крапивницы — контакт с аллергеном. Факторов, которые могут провоцировать патологический отклик иммунной системы (это и есть аллергия), множество. Чаще всего крапивницу вызывает контакт с такими группами веществ как:
- Медикаменты, особенно антибиотики и гормональные препараты.
- Пыль.
- Шерсть или перья животных.
- Пыльца растений, тополиный пух.
- Вещества, которые попадают под кожу при укусах насекомых.
- Соединения, которые выделяют паразиты — чаще всего аллергию вызывают лямблии.
- Некоторые вещества, содержащиеся в пищевых продуктах.
Для развития острой крапивницы достаточного кратковременного контакта с аллергеном. Хроническая форма отличается частыми рецидивами и ее связывают с длительным соседством с вызывающим патологическую реакцию веществом. Поэтому при первых проявлениях аллергии имеет смысл провести специальные пробы, выяснить, что именно вызвало сыпь, и исключить любой контакт с этим веществом.
При хронической форме сыпь и воспаление менее выражены. После обострения симптомы на некоторое время пропадают. Рецидивирующая крапивница может быть связана с наличием очага инфекции в организме и требует консультации специалиста.
Симптомы крапивницы
Болезнь отличается специфическими проявлениями, поэтому проблем с постановкой диагноза обычно не возникает.
Специфические симптомы аллергической крапивницы:
- Высыпания на коже, напоминающие волдыри от контакта с крапивой.
- Волдыри при надавливании белые, теряют цвет.
- Зуд, который приводит к расчесам.
- Кожа в месте поражения отечная, покрасневшая.
- Сыпь может появиться на любом участке тела при острой форме, иногда крапивница поражает даже слизистые.
- При хронической патологии сыпь чаще появляется на сгибах рук и ног.
При непосредственном контакте с аллергеном высыпания появляются быстро, в течение нескольких минут, и бесследно проходят максимум за 2 дня. Сыпь спадает в течение 3-6 часов.
В случае развития осложнений кожные симптомы могут сопровождаться отеком гортани, повышением температуры, слабостью, головной болью, тошнотой, нарушением дыхания.
Диагностика крапивницы
Диагностика начинается с осмотра врачом-специалистом и чаще всего заканчивается на этапе сбора анамнеза. Типичная крапивница ассоциирована с присутствием конкретного аллергена. У большинства пациентов еще в детстве были отмечены атопические реакции. Визуальная оценка кожи помогает поставить окончательный диагноз — крапивницу легко отличить от других болезней кожи.
Если есть симптомы, но пациент затрудняется назвать причину развития патологической реакции, проводят ряд специфических тестов. Из лабораторных анализов назначают определение общего и специфического иммуноглобулина Е, а также общий анализ крови. Специальные провокационные пробы позволяют выявить достаточно конкретный провокатор аллергии. Если причина не установлена, дальнейшая диагностика заключается в анализах на паразитарные инвазии.
Наши врачи
Лечение заболевания
Если аллерген известен, то основная рекомендация заключается в исключении по возможности контакта с провоцирующим крапивницу веществом. Именно поэтому важна точная диагностика — необходимо понимать, какая группа химических соединений может привести к развитию крапивницы. Часто бывает, что одно и то же вещество содержится в различных пищевых продуктах или в разных фармацевтических препаратах. А аллергия на домашних животных может касаться только одной породы или же распространяться практически на всех питомцев, от котов до хомяков.
Терапия нужна в том случае, если болезнь перешла в рецидивирующую форму — такое случается, если прекратить контакт с провокатором невозможно. В ситуации, когда результаты анализов показывают наличие инфекционного очага, требуется определить инфекционное заболевание. Вполне вероятно, что после излечения пройдет и крапивница.
Если у пациента диагностирована аллергия на пыль, пищу или растения, то требуется изменение образа жизни: частая влажная уборка, соблюдение правильной диеты и отказ от прогулок в период цветения растений. Сопутствующее лечение призвано смягчить симптомы при их повторном появлении.
Медикаментозная терапия
Лечение заключается в приеме антигистаминных препаратов. Благодаря развитию медицины появились лекарства последнего поколения, которые не вызывают сонливости и не влияют на выполнение сложной работы, на концентрацию внимания и на способность управлять механизмами и транспортными средствами. Несмотря на то, что самостоятельный выбор пациентов часто останавливается на супрастине, существуют более современные средства, которые поможет подобрать лечащий врач.
Лечение не ограничивается приемом антигистаминных. При длительном течении они могут оказаться неэффективны. В таком случае назначают препараты из группы кортикостероидов. Это более серьезные лекарства и их можно принимать только по назначению и под контролем специалиста.
Кроме основного лечения, может потребоваться прием других групп препаратов:
- Седативных — в случае, если крапивница ассоциирована со стрессом.
- Энтеросорбентов — если аллергия спровоцирована недавним приемом пищи.
- Местные средства (мази, гели, лосьоны), которые помогают бороться с зудом.
- Существуют лекарства, которые позволяют предотвратить тяжелые последствия при развитии ангионевротического отека.
Применение местных средств позволяет снять неприятные симптомы. Как правило, назначают негормональные препараты, которые обладают успокаивающим и ранозаживляющим действием, снимают отек. Лекарства врач подбирает индивидуально, в зависимости от течения болезни и особенностей развития аллергии у конкретного пациента.
Физиотерапевтические методы включают в себя:
- Лечебные водные процедуры — при дерматологических проблемах применяют только после назначения лечащего врача.
- Санаторно-курортный отдых. Особенно эффективен, так как позволяет не только нормализовать эмоциональное состояния, но и предполагает отсутствие контакта с аллергеном.
- Лечебную физкультуру.
При хронической форме важно проводить комплексное лечение, и начинаться оно должно с выявления аллергена и постановки четкого диагноза. Современная медицина позволяет подобрать эффективные средства, которые позволяют избавиться от крапивницы вне зависимости от того, чем она вызвана.
Источник