- Что значит диспластические изменения
- Согласно нашим наблюдениям, наиболее важным признаком прогрессирования диспластического невуса является:
- Иссечение диспластического невуса
- Пациентам с диспластическими невусами необходимо:
- Диспластические невусы
- Диспластический невус — что это такое?
- Как отличить обычную родинку от диспластического невуса?
- Как отличить диспластический невус от меланомы?
- Насколько опасны диспластические невусы?
- Диспластический невусный синдром
- Что делать, если на коже есть диспластические невусы?
- Коротко о главном:
- Что значит диспластические изменения
- Значение ВПЧ в развитии диспластических процессов шейки матки
- Значение вируса папилломы человека в развитии
- диспластических процессов шейки матки
Что значит диспластические изменения
Диспластический невус – это одна из разновидностей плоских пигментных образований кожи, которые чаще называют родинками.
Пациенты, да и многие врачи, ошибочно считают, что все плоские пигментные образования являются доброкачественными и не обращают на них внимания. Однако известно, что диспластические невусы способны трансформироваться в меланому. Процесс трансформации происходит постепенно, по мере развития лентигинозной меланоцитарной дисплазии (ЛМД) от 1-ой до 3-ей степени.
Этот тип образований заслуживает самого пристального внимания среди всех видов, так как очень высокий риск их малигнизации с переходом в самую злокачественную опухоль — меланому. Сам термин диспластический означает, что это такой невус, который не похож по внешним и внутренним признакам на типичные родинки. Диспластический невус, который встречается у 5%-9% белого населения, в последнее время привлекает внимание исследователей, так как может являться предшественником поверхностно-распространяющейся меланомы: его обнаруживают практически у всех больных с наследственной меланомой и у 30 – 50% больных со спорадической меланомой. Диспластический невус может возникнуть на неизмененной коже или быть компонентом сложного невоклеточного невуса.
Клинически диспластический невус имеет сходство с пограничным невусом, но имеются и отличия. Так диспластический невус представляет собой пятно неправильной формы, в то время как пограничный имеет правильную форму – круглую или овальную. Окраска диспластического невуса чаще бывает неоднородная, с участками темного пигмента, в то время как для пограничного невуса характерна однородная окраска, цвет обоих невусов варьируется от светло-коричневого до темно-коричневого. Нередко в центре диспластического невуса отмечается точечное образование, напоминающее мишень. При сочетании диспластического и смешанного невуса имеется картина «яичницы-глазуньи» с приподнятым желтком в центре.
В наших наблюдениях диспластические невусы обнаруживались у 5% – 10% пациентов, которые обращались к хирургу или онкологу по поводу различных заболеваний. У одних невусы были единичными – от 3х до 10 образований, у других – множественными – от 50 до 100 и более. Наблюдая больных с множественными диспластическими невусами, мы выделили 2 типа этих образований.
При первом типе – этих пациентов было меньше – диспластические невусы появлялись в детском и подростковом возрасте, часто были наследственными, но о меланоме у родственников эти пациенты не сообщали. Носители невусов были, как правило, белокожие, плохо загорающие лица, со светлыми или рыжими волосами и светлыми глазами. Диспластические невусы этого типа были крупные – 0,5 – 1,0 см в диаметре, располагались на открытых и закрытых участках тела (ягодицы, низ живота), часто сочетались с папилломатозными невусами. Цвет невусов у одного и того же пациента мог варьироваться от розового до темно-коричневого, иногда наблюдалась пестрая окраска: темные участки на розовом или светло-коричневом фоне. Подобная картина невусов была описана, как «диспластический невусный синдром». После периода полового созревания новые невусы в этой группе пациентов не появлялись. Этот факт можно связать с тем, что белокожие люди ограничивали свое пребывание на солнце, так как быстро обгорали, а также были информированы о возможном появлении новых «родинок» в результате воздействия ультрафиолетового излучения.
При втором типе диспластические невусы в подростковом возрасте были редкими, большинство невусов появились во взрослой жизни и были связаны с частым и длительным пребыванием на солнце во время отдыха в южных широтах. Диспластические невусы этого типа были мелкие – от 0,1 до 0,4 см в диаметре, правильной округлой формы, однородной окраски, сочетались с множественными веснушками у молодых пациентов и пигментными пятнами типа «меланоза Дюбрея» у пожилых. У белокожих пациентов с фототипом кожи 1 – 2 невусы были светло-коричневого цвета, у других — коричневого или темно-коричневого цвета. Плотность невусов была выше на открытых солнцу участках тела: лицо, предплечья, наружная поверхность плеч, верхняя половина спины и грудной стенки (по типу «широкого декольте»). Все это указывает на некоторое сходство диспластических невусов второго типа с меланозом Дюбрея, который представляет собой пролиферацию меланоцитов базального слоя эпидермиса у лиц с фототипом кожи 1 – 2 под влиянием многократных солнечных ожогов.
Согласно нашим наблюдениям, наиболее важным признаком прогрессирования диспластического невуса является:
- Возникновение пигментного образования на неизмененной коже и дальнейший его рост на протяжении нескольких месяцев или лет у лиц старше 18 лет, т.е. во взрослой жизни.
- Изменения в последние 3-5 лет длительно существующего невуса могут свидетельствовать о прогрессировании диспластического невуса, который сочетается с пограничным или смешанным невусом.
- Важным признаком прогрессирующего диспластического невуса является очень темная окраска (почти черная), или неравномерное окрашивание образования с участками темно-коричневого или черного цвета.
- Неправильная форма невуса может быть мало заметна при небольших размерах прогрессирующего диспластического невуса, в то же время она может наблюдаться и в длительно существующем невоклеточном невусе — пограничном или смешанном.
Иссечение диспластического невуса
Иссечение невуса (эксцизионную биопсию) следует производить под местной анестезией, отступя от видимых границ 0,4 – 1,0 см, с подкожной клетчаткой. Гистологическое исследование удаленного невуса должен проводить патоморфолог, имеющий опыт исследования меланоцитарных образований. Прогрессирующие диспластические невусы требуют иссечения в целях профилактики, а также ранней диагностики меланомы кожи. При выявлении меланомы вопрос о необходимости повторной операции – иссечение послеоперационного рубца – решается в зависимости от толщины опухоли, определяемой при гистологическом исследовании. По данным зарубежных авторов, а также по рекомендациям ВОЗ, адекватное отступление от границ образования при меланоме in-situ является 0,2 – 0,5 см, при инвазивной меланоме толщиной менее 1,5 мм – 1,0 см.
При удалениях, проведенных в отделении хирургии с июня 2009 по апрель 2014 г., из всех удаленных пигментных образований клинический диагноз «диспластический невус» был подтвержден морфологически в 76% случаях, т.е. в этих образованиях при гистологическом исследовании найдены структуры лентигинозной меланоцитарной дисплазии (ЛМД). В 2,4% случаев выявлена меланома, развившаяся на фоне ЛМД, в остальных случаях подтверждены другие типы невусов (внутридермальный, смешанный невус, невус сальных желез). В наших клинических случаях повторная операция пациентам с выявленной меланомой не потребовалась.
Зарубежные авторы рекомендуют удалять диспластические невусы 0,6 см и более, по данным наших исследований – удалению подлежат также невусы меньших размеров – 0,4 – 0,5 см в диаметре. В нашей практике меланома в одном случае имела размеры 0,5 х 0,4 см, в другом – 0,5 см.
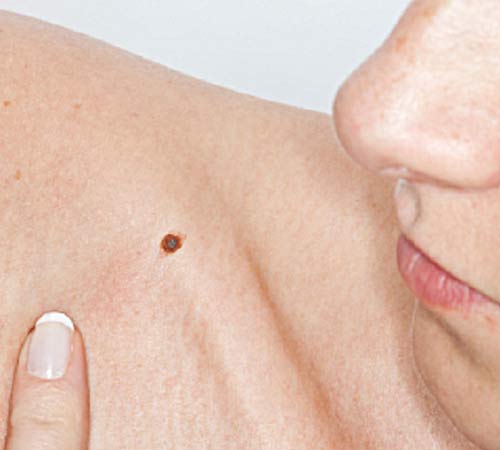
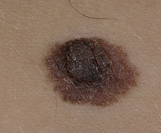
На фото 1 и 2 представлены диспластические невусы с признаками прогрессирования.
На фото 1 представлен невус ягодичной области размером 0,5 х 0,4 см у пациентки 29 лет с фототипом кожи 1. Невус, со слов пациентки, появился 7 месяцев назад в виде точечного образования, которое постепенно увеличивалось (признак прогрессирования). Никаких других пигментных невусов или веснушек на теле не обнаружено. Гистологическое исследование — лентигинозный пигментный невус с тяжелой (3-ей степени) меланоцитарной лентигинозной дисплазией.
На фото 2 представлен невус грудной стенки у пациентки 27 лет, размером 0,3 см в диаметре, круглой формы, который потемнел после пребывания на юге (признак прогрессирования). Гистологическое исследование – смешанный диспластический пигментный невус с тяжелой (3-ей степени) меланоцитарной лентигинозной дисплазией.
При отказе пациента от операции или при отсутствии явных признаков прогрессирования диспластического невуса следует проводить повторный осмотр невуса у врача через 6 месяцев. При наличии изменений невуса за истекший срок – рекомендуется операция, при отсутствии – дальнейшее наблюдение через 6 месяцев.
Пациентам с диспластическими невусами необходимо:
- избегать длительного пребывания под прямыми солнечными лучами,
- защищать кожу одеждой,
- применять солнцезащитные кремы.
Материал подготовлен на основе статьи: «Тактика ведения пациента с диспластическим невусом» – О.А.Романова, Н.Г.Артемьева, Э.А.Ягубова, И.М.Рудакова, В.Н.Марычева, А.А.Вещевайлов.
Клиническая дерматология и венерология №2, 2015г.
Источник
Диспластические невусы
Уже неоднократно я писал о том, что неравномерная окраска и неровный край родинки могут быть признаками меланомы, но, очень часто, ими не являются. Такие невусы принято называть диспластическими. В интернете существует мнение, что такие родинки нужно обязательно удалять иначе они превратятся в меланому. Прочитайте эту статью до конца и Вы узнаете насколько опасны диспластические (или атипичные) невусы и что с ними на самом деле нужно делать.
Диспластический невус — что это такое?
Как и большинство родинок у человека диспластический (атипичный) невус — это пигментный невус, состоящий из невусных клеток. Эти клетки очень похожи на меланоциты. Они так же выделяют коричневый пгимент «меланин», однако отличаются по ряду признаков, которые не имеют для нас принципиального значения.
Важно отметить, что диспластический невус — это гистологический диагноз. Это означает, что далеко не все родинки, внешне похожие на диспластические, действительно окажутся таковыми после удаления и исследования.
Как отличить обычную родинку от диспластического невуса?
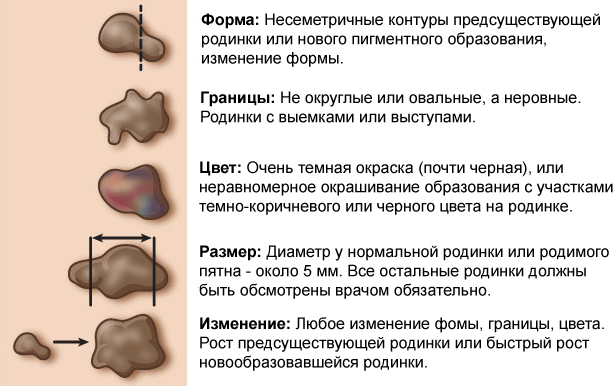
| Округлая, симметричная форма | Неровный край и/или асимметричная форма |
| Полностью плоская или полностью приподнятая над кожей форма | Одна часть может быть приподнята, другая — плоская (яичница-глазунья) |
| Однородный цвет или оттенки коричневого | Чёрный, красный, коричневый одновременно |
| Размер менее 6 мм | Размер более 6 мм |
| Локализация на любой части тела | Редко бывают расположены на лице |
Как отличить диспластический невус от меланомы?
Теоретически подготовленный читатель прочитав таблицу воскликнет: «Вы сейчас перечислили почти все симптомы меланомы. Как же их различить. » К сожалению, человек без опыта диагностики онкологических заболеваний кожи, как правило, не может это сделать.
Если у Вы нашли у себя на коже родинки, с признаками диспластических невусов — нужно показаться онкологу. Этот врач осмотрит их, а также расскажет Вам о признаках превращения невусов в меланому и о принципах наблюдения за такими образованиями.
Насколько опасны диспластические невусы?
Согласно данным исследований (Tsao H. et al, 2003) риск развития меланомы из обычного невуса (или родинки) составляет 1 : 200 000 или 0,000005%. Для диспластического невуса эти же цифры выше, однако, на мой взгляд, всё равно, не значительные — 1 : 10 000 или 0,0001%.
Диспластический невусный синдром
К сожалению, существует синдром, который в отечественной литературе часто называют невусным диспластическим синдромом (в зарубежной — FAMMM).
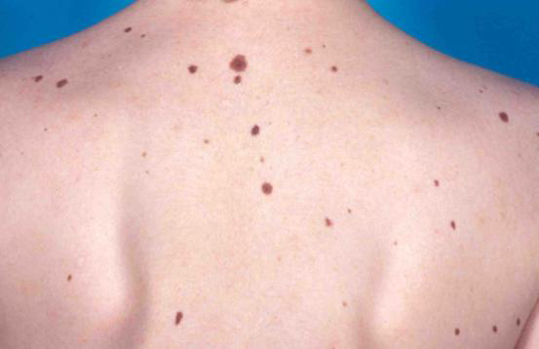
У этого заболевания есть 2 критерия диагностики
- количество диспластических невусов на коже более 50
- меланома у родственников
Это заболевание может быть ассоциировано с мутацией в гене CDKN2A, которая также повышает риск развития рака поджелудочной железы
При этом синдроме риск развития меланомы по данным разных авторов варьирует от 56 до 100%. Заболевание требует регулярного (1 раз в несколько месяцев) наблюдения у онколога.
Что делать, если на коже есть диспластические невусы?
В интернете есть точка зрения «все диспластические невусы нужно удалять». Считаю эту точку зрения некорректной по следующим причинам:
- Очень небольшой процент невусов, которые при осмотре выглядят как атипичные оказываются таковыми при гистологическом исследовании.
- Ещё меньшая часть (0, 0001%) действительно диспластических невусов имеют шанс стать меланомой
- Меланома кожи может развиться не из невуса, а на фоне не изменённой кожи.
В связи с этим, людям, у которых есть диспластические невусы я обычно рекомендую следующее:
- Регулярный самоосмотр 1 раз в месяц с измерением линейкой имеющихся атипичных невусов. Оптимально — с фотофиксацией результата
- Осмотр онколога 1 раз в 6 или 12 месяцев. Частота зависит от количества невусов.
- Удалять имеет смысл элементы, которые трудно доступны для самоосмотра, а также те, что изменились за короткое время
- Защищать кожу от солнца
Коротко о главном:
У диспластического невуса шанс превратиться в меланому действительно выше, чем у обычного. Однако обе эти цифры, на мой взгляд, из области статистических погрешностей. Обычно, при диспластических невусах я рекомендую регулярный самоосмотр, осмотр онколога и удаление невусов, труднодоступных для наблюдения.
Другие статьи:
Полезная статья? Сделайте репост в Вашей социальной сети!
Источник
Что значит диспластические изменения
- О нас
- О компании
- Администрация
- Наши представительства
- Воронеж
- пр-т Московский, 11
- пр-т Революции, 1/1
- ул. Кольцовская, 68
- ул. Комиссаржевской, 5
- пр-т Ленинский, 72
- пр-т Ленинский, 104/1
- ул. Лизюкова, 59
- ул. Минская, 43
- ул. Писателя Маршака, 4
- ул. Ростовская, 58/20
- ул. Острогожская, 168/5
- Владимир
- ул. Мира, 9
- ул Диктора Левитана, 3
- ул. Добросельская, 124
- ул. Горького д.117
- Белгород
- ул. Преображенская, 89
- ул. Садовая, 92
- Бобров
- ул. К-Маркса, 39
- ул Парижской Коммуны, 64
- Борисоглебск
- ул. Свободы,184
- ул. Первомайская 88А
- Бутурлиновка
- ул. Блинова, 52
- Грязи
- ООО «ДентаВита»
- Губкин
- ул. Космонавтов, 10
- ул. Дзержинского, 17
- Данков
- ул. Строителей, 1
- Ефремов
- ул. Мира, 2а
- Железногорск
- ул. Ленина, 28/2
- ул. Энтузиастов, 1
- Жердевка
- ул. Первомайская, 148
- Иваново
- ул. Б. Хмельницкого, 40
- Каменск-Шахтинский
- ул. Степинь, 2 А
- Ковров
- пр-кт Ленина, д. 33
- Курск
- ул. Ленина, 84
- ул. Димитрова, 71
- пр-т Дружбы, 13
- ул. Кулакова, 7
- ул. Ленина, 90/2
- пр-т Победы, 26
- Курчатов
- ул. Энергетиков, 13а
- Лебедянь
- ул. Лермонтова, 2а
- Ливны
- ул. Дзержинского, 100
- ул. М. Горького, 44
- Липецк
- ул. Вавилова, 12
- ул. Ленина, 35
- пр-т Победы, 106 А
- Лиски
- ул. Коммунистическая, 15/1
- Льгов
- ул. Красноармейская д.20
- Новомосковск
- ул. Шахтеров, 26
- Орёл
- наб. Дубровинского, 96
- ул. Комсомольская, 126
- Бульвар Победы, 3
- пгт Подгоренский
- ул. Вокзальная, 49
- Россошь
- пр-т Труда, 1Г
- Ростов-на-Дону
- пер. Днепровский, 122/1
- ул. Мечникова, 144
- ул. Миронова, 8
- ул. 2-я Краснодарская, 147/3
- Рыльск
- ул. Розы Люксембург, 76
- Старый Оскол
- б-р Дружбы, 4
- Суджа
- ул. Карла Маркса, 1
- Таловая
- ул Советская, 169
- Таганрог
- ул. Греческая, 106
- Щигры
- ул.Красная, д. 52
- Шахты
- улица Шевченко 153 ж
- Воронеж
- Лаборатория
- Фотогалерея
- Сертификаты качества
- Лицензии
- ООО Медицинский центр «НМТ»
- ООО МК «Медлайн»
- ООО Компания «НМТ»
- ООО ЛДЦ «Эскулап»
- ООО «Стиль Медика»
- ООО Хирургический центр «НМТ»
- ООО ЛДЦ «НМТ»
- ООО «ЭкспрессАнализ»
- ООО «АПЕКСМЕД»
- ООО «Центр Здоровья»
- ООО «Медлайн»
- ООО ПКФ «Аверс»
- Специалисты
- Вакансии
- COVID-19
- ПЦР-тест COVID-19
- Сдать в Воронеже
- Сдать ПЦР-тест в клинике
- Сдать ПЦР-тест на дому
- ОНЛАЙН-заявка
- Правила самозабора биоматериала
- Сдать во Владимире
- Сдать в Курске
- Сдать в Воронеже
- Антитела Covid-19
- ПЦР-тест COVID-19
- Пациентам
- Анализы на дому
- Список исследований
- Врачебный прием
- Акушер-гинеколог
- Аллерголог
- Гастроэнтеролог (диетолог)
- Гинеколог
- Гинеколог-маммолог
- Гинеколог-репродуктолог
- Гинеколог-эндокринолог
- Дерматовенеролог
- Детский гинеколог
- Иммунолог
- Кардиолог
- Косметолог
- Массаж
- Невролог
- Оториноларинголог (ЛОР)
- Офтальмолог
- Терапевт
- Педиатрия
- Психотерапия
- Ревматолог
- УЗИ-специалисты
- Уролог
- Эндокринолог
- Эффективное лечение боли
- Физиотерапия
- Центр правильного веса
- Проктолог
- Новости
- Статьи
- Дисконтная программа
- FAQ
- Уголок потребителя
- Обязательное уведомление
- Закон о защите прав
- Политика обработки ПДн
- Договор
- Налоговый вычет за лечение
- Полис ОМС
- Федеральная ПГГ
- Акции
- Контакты
- АДРЕСА представительств
- Врачам
- Статьи
- Новости медицины
Получить результаты
Компания «Новые Медицинские Технологии»
Значение ВПЧ в развитии диспластических процессов шейки матки
Значение вируса папилломы человека в развитии
диспластических процессов шейки матки
В.Н.Прилепская, Н.И.Кондриков, Т.Н.Бебнева
Научный центр акушерства, гинекологии и перинатологии РАМН (дир. — акад. РАМН, проф. В.И.Кулаков), Москва
Диагностика предраковых состояний шейки матки (ШМ) имеет важное значение для предотвращения злокачественных новообразований. Известно, что в качестве предраковых состояний ШМ рассматривают диспластические изменения многослойного плоского эпителия (МПЭ), лейкоплакию с атипией клеточных элементов. Предраковые процессы ШМ могут возникать как на неизмененной ШМ, так и на фоне ее патологических процессов. Предраковые изменения имеют прямое отношение к возникновению опухолей, хотя последние развиваются в них не всегда.
Предрак — это очаговые одиночные или множественные пролифераты эпителия с явлениями анаплазии клеток, не выходящие за пределы базальной мембраны. Предраковые процессы не имеют четкой клинической симптоматики и, как правило, маскируются фоновыми заболеваниями. Несмотря на многочисленные исследования, направленные на изучение цитологических и гистологических особенностей диспластических изменений, некоторые клинико-морфологические аспекты предраковых состояний ШМ и в настоящее время остаются спорными.
Дисплазия является самой частой формой морфологического предрака ШМ. Средний возраст больных дисплазией составляет 34,7 — 34,5 года. Частота перехода дисплазии в преинвазивные карциномы колеблется от 40 до 64%. У 15% больных на фоне дисплазии происходит развитие микрокарциномы.
«Дисплазия», как известно, — морфологический термин, под которым подразумевают изменения эпителия ШМ и влагалища различного генеза. Этот термин внесен в Международную цитологическую классификацию, в Международную гистологическую классификацию опухолей женских половых органов.
Дисплазия характеризуется интенсивной пролиферацией клеток с появлением в них атипии, особенно ядер, без вовлечения в процесс поверхностного эпителия. В зависимости от интенсивности пролиферации клеток и выраженной клеточной и структурной атипии в эпителиальном пласте, а именно в нижней трети или в более поверхностных отделах, различают легкую, умеренную и тяжелую дисплазии. Следует отметить, что четкие морфологические критерии, позволяющие предположить исход дисплазии эпителия ШМ, отсутствуют. Несмотря на то, что при тяжелой дисплазии по сравнению с таковой легкой и средней степени тяжести отмечается более неблагоприятный исход в отношении возможности развития преинвазивной карциномы и ранних форм рака, последние у отдельных больных могут развиваться при легкой и средней степени тяжести дисплазии.
В основе развития дисплазии лежит процесс гиперплазии базальных клеток МПЭ с последующим нарушением их созревания и атипией. Это также относится и к метаплазированному эпителию, в том числе возникшему в эндоцервикальных железах.
При легкой дисплазии наблюдаются гиперплазия базального и парабазального слоев, клеточный и ядерный полиморфизм, повышение митотической активности. Такие изменения касаются глубоких слоев МПЭ, при этом клетки промежуточного и поверхностного слоев остаются неизмененными.
Средняя степень дисплазии характеризуется поражением 1/2-1/3 толщи МПЭ. При этом пораженная часть эпителия представлена клетками вытянутыми, овальными, тесно прилегающими друг к другу. Видны митозы, в том числе и патологические. При цитологическом исследовании в мазках обнаруживаются клетки типа базальных, парабазальных и промежуточных. Характерен незначительный ядерно-цитоплазматический сдвиг: ядра крупные, грубая структура хроматина. В ядрах определяются небольшие ядрышки. Наряду с измененными клетками в мазках встречаются неизмененные, т.е. характерные для поверхностных и промежуточных слоев.
При выраженной дисплазии эпителия ШМ гиперплазированные клетки базального и парабазального слоев занимают почти всю толщу МПЭ. Ядра крупные, овальные или вытянутые, гиперхромные: имеются митозы. Отмечается выраженный полиморфизм ядра. Имеется выраженный ядерно-цитоплазматический сдвиг, двуядерные клетки, иногда в мазках можно увидеть гигантские клетки с крупным ядром. Форма некоторых клеток неправильная. Вместе с тем при исследовании мазков не создается впечатления о резкой атипии и полиморфизме клеток. Отмечается однотипность изменений ядра и цитоплазмы во многих клетках. Клетки сохраняют четкие границы, и их можно дифференцировать на принадлежность к тому или иному слою МПЭ. Если диагностика дисплазии в общем не представляет трудностей, то дифференциальная диагностика тяжелых форм дисплазии от рака in situ нередко трудна.
Термин «цервикальная дисплазия» был предложен Г.Папаниколау (1949). Учитывая, что клиническое течение не может быть предсказано на основании морфологической картины поражения, J.Reagar и соавт. (1953) предложили различать доброкачественные изменения различной степени выраженности (дисплазия) и преинвазивную карциному как предшествующую инвазивному раку. Однако четкие критерии между диспластическим эпителием и преинвазивной карциномой отсутствуют даже в терминологии Международного комитета по гистологической терминологии (1962). Кроме того, как известно, диспластические изменения эпителия ШМ и преинвазивная карцинома рассматриваются как единое поражение, различной степени выраженности нарушения дифференцировки эпителия.
Следует отметить, что с целью единого понимания предраковых процессов ШМ цитологами и клиницистами Национального института по изучению рака (США) была разработана цитологическая классификация диагностики различных поражений ШМ. Согласно этой классификации изменения в ШМ, связанные с дисплазией и преинвазивной карциномой, предлагается обозначать термином «плоскоклеточные интраэпителиальные поражения» (SIL) легкой и тяжелой степени тяжести, притом легкая SIL (L-SIL) соответствует легкой дисплазии, тяжелая SIL (H-SIL) включает в себя умеренную и тяжелую дисплазии, а также преинвазивную карциному. Основанием для выделения плоскоклеточных интраэпителиальных поражений легкой и высокой степени послужили клинико-морфологические и вирусологические результаты изучения патологии ШМ. Учитывая современные аспекты канцерогенеза, нельзя исключить, что данная цитологическая классификация соответствует пониманию особенностей биологии раковых поражений ШМ.
Вместе с тем и сегодня все еще остается наиболее распространенной классификация цитологического исследования шеечных мазков по Папаниколау (PAP — smear test), которая включает 5 классов:
- 1-й класс — атипические клетки отсутствуют, нормальная цитологическая картина.
- 2-й класс — изменение клеточных элементов обусловлено воспалительным процессом во влагалище и (или) ШМ.
- 3-й класс — имеются единичные клетки с изменениями соотношения ядра и цитоплазмы, диагноз недостаточно ясен, требуется повторение цитологического исследования или необходимо гистологическое исследование биоптированной ткани для изучения состояния ШМ.
- 4-й класс — обнаруживаются отдельные клетки с признаками злокачественности, а именно с увеличенными ядрами и базофильной цитоплазмой, неравномерным распределением хроматина.
- 5-й класс — в мазке имеются многочисленные атипические клетки.
Этиология дисплазий. Согласно эпидемиологическим исследованиям, развитию дисплазии и преинвазивной карциномы способствуют: большое число половых партнеров, раннее начало половой жизни, курение, большое число родов, низкий социально-экономический статус и использование оральных контрацептивов.
Риск развития CIN выше при начале половой жизни вскоре после менархе. Видимо, эпителий ШМ у молодых девушек более восприимчив к трансформирующему действию агентов, передаваемых половым путем. Однако в основном частота развития CIN не столько связана с возрастом первого полового акта, сколько с числом половых партнеров. Имеет значение и образ жизни половых партнеров.
В качестве этиологического фактора рассматривались многие возбудители заболеваний, передаваемых половым путем. Несмотря на то, что вирус простого герпеса (ВПГ) тип 2 является довольно распространенным инфекционным агентом, а также имеются отдельные указания на присутствие его в клетках пораженных тканей при CIN и раке ШМ, значение ВПГ в развитии диспластических изменений и процессе канцерогенеза остается неясным.
Не было обнаружено этиологической связи CIN и рака ШМ с другими заболеваниями, передаваемыми половым путем, включая гонорею, цитомегаловирус.
Многочисленные эпидемиологические и молекулярно-биологические данные свидетельствуют о важном значении вируса папилломы человека (ВПЧ) в возникновении CIN и рака ШМ.
В конце 80-х годов возникли сомнения в отношении значения ВПЧ в генезе CIN, причиной которых явились нередко ложноположительные результаты ВПЧ-тестирования. Однако последующие исследования подтвердили, что у женщин с CIN уровень ДНК ВПЧ с применением полимеразной цепной реакции (ПЦР) во много раз превосходит таковой в популяции. В популяции здоровых женщин только 10% имели положительный тест на ДНК ВПЧ, у женщин с тяжелой дисплазией — 85-95%. Установлено, что наличие онкогенных типов ВПЧ оказалось прогностическим фактором развития CIN высокой степени. ВПЧ, обнаруженный у здоровых женщин, как правило, относится к неонкогенным типам. Генитальная ВПЧ-инфекция — это наиболее часто встречающееся заболевание, передаваемое половым путем. Частота выявления ВПЧ снижается параллельно возрасту женщин. Это объясняется более редкой сменой половых партнеров, а также развитием иммунитета к определенным типам ВПЧ и в основном транзиторным течением заболевания. Максимальная частота ВПЧ-инфекции приходится на возрастную группу 15-25-летних сексуально активных женщин. В этом же возрасте наиболее часто встречается кондиломатозная атипия эпителия ШМ — наиболее ранние цитологические изменения, связываемые с ВПЧ-инфекцией. Папилломавирусная инфекция (ПВИ) имеет отличные от многих других инфекций особенности, поскольку ВПЧ относится к опухолеродным вирусам, которые способны вызывать как доброкачественные, так и злокачественные опухоли. Поэтому биологические знания этой группы вирусов как социально значимых агентов, причастных к заболеваниям с летальным исходом, особенно важны при наблюдении лиц молодого возраста.
Папилломавирусы — мелкие, лишенные оболочки, ДНК-содержащие вирусы. Папилломавирусы тканеспецифичны и видоспецифичны, они поражают поверхностный слой кожи и слизистых.
В настоящее время благодаря молекулярно-биологическим методам идентифицировано около 100 серотипов ВПЧ, из них 30 идентифицированы при поражениях половых органов и области заднего прохода. Установлено, что риск злокачественного перерождения тканей связан с несколькими типами ВПЧ. Они обозначаются как вирусы высокого онкогенного риска. Это ВПЧ типов 16, 18, 31, 33, 35, 45. К вирусам низкого онкогенного риска относят типы 6, 11, 42, 43.
Пути передачи. Вероятность заражения ВПЧ при половом контакте составляет 60-66%. Средний период времени между заражением и развитием кондилом занимает 3 мес, однако этот период может растягиваться на многие годы. Это делает невозможным определение точного времени заражения. Не исключается генитально-оральный способ передачи ВПЧ, так как некоторые типы (6, 11 и 16) обнаруживаются в ротовой слизи, однако окончательно этот способ передачи не доказан. Существует вероятность бытовой передачи инфекции через перчатки и медицинские инструменты (обнаружение на этих предметах вирусной ДНК), однако она также не доказана. Неизвестно, передается ли ВПЧ вертикально и во время родов. Имеются указания на обнаружение ВПЧ у детей и девственниц. Существуют исследования, доказывающие передачу при родах ВПЧ 6, 11, ассоциированного с папилломатозом гортани. ДНК ВПЧ обнаруживается у 33% новорожденных в аспирате из носоглотки, а также в амниотической жидкости у ВПЧ-позитивных женщин (А).
Заражение. Зона трансформации (ЗТ) на ШМ представляет собой область соприкосновения МПЭ, покрывающего эндоцервикс, и высокого цилиндрического эпителия (ЦЭ), выстилающего эндоцервикс. Это область развития предраковых состояний, поскольку она является мишенью для воздействия ВПЧ. На основании гистотопографической оценки ШМ установлено, что кондиломы в большинстве наблюдений (94%) располагаются в ЗТ или дистальнее нее. Обнаружено достаточно частое (68% всех наблюдений) сочетание кондилом с дисплазией различной степени тяжести. Отмечена также постепенная трансформация кондиломатозных изменений эпителия в диспластические, лишь в 40% наблюдений данные процессы имели топографическое разграничение участками метаплазированного эпителия.
Что касается продукции вирусных частиц по отношению к клеткам различных слоев МПЭ, то в ряде работ показано, что регуляция репликации ВПЧ зависит от степени дифференцировки клеток МПЭ. В результате внедрения вирусов происходит пролиферация клеток, обусловленная экспрессией различных генов ВПЧ, но без продукции вирусных частиц, поскольку пролифирирующие клетки не способны поддерживать полный жизненный цикл вирусов. Полная репликация ВПЧ происходит только в высокоспецифических клетках МПЭ. Вирус проникает в базальные клетки эпителия через микротравмы, образующиеся при половых контактах. ДНК вируса проникает в клетку после сбрасывания белковой оболочки и поступает в клеточное ядро. Находясь в базальном слое в небольшом количестве копий, ДНК вируса не обнаруживается кольпоскопически, цитологически, гистологически (латентный период). При дальнейшей экспрессии вируса развивается субклиническая, а затем клиническая стадия заболевания. Субклиническая стадия характеризуется цитологическими и гистологическими признаками, однако она не видна при расширенной кольпоскопии. Клиническая стадия определяется наличием симптомов и возможностью диагностировать заболевание без дополнительных методов исследований.
Характерный цитопатический эффект ВПЧ — койлоцитоз — возникает в поверхностных слоях эпителия, при этом ядро принимает неправильную форму и становится гиперхромным из-за скопления в нем вирионов, в цитоплазме появляются вакуоли. Койлоциты характерны для поражений с низким онкогенным риском. Вместе с тем почти 50% CIN 1 вызваны высокоонкогенными типами. Другими словами, патогмоничными для ВПЧ являются койлоциты с признаками ядерной атипии (увеличение ядра, неправильность контуров, двуядерность, гиперхромазия) и наличием перинуклеарного светлого ободка — гало.
Повреждения ШМ, вызванные ВПЧ, могут быть легкой и тяжелой степени. Легкая степень включает в себя CIN 1 и плоскую кондилому или койлоцитоатипию, а тяжелая степень — CIN 2 и 3. При умеренной и тяжелой дисплазии атипия клеток выявляется на большей части эпителиального пласта. Малоизмененный эпителий при тяжелой дисплазии сохраняется лишь в самом поверхностном слое. В результате этой особенности цитологический метод диагностики дисплазии недостаточно информативен. При дисплазии различной степени тяжести в мазках определяются клетки с дискариозом. Различают легкий дискариоз (площадь ядра занимает 1/3 площади цитоплазмы), умеренный (площадь ядра — 1/2), тяжелый (ядро занимает 2/3 площади цитоплазмы). Дисплазия встречается либо непосредственно с плоской кондиломой (ПК), либо дисплазия и ПК располагаются раздельно. При локализации дисплазии в области ПК — койлоцитоатипия (морфологический признак ПК) сохраняется и в участках кондиломы. При умеренной и тяжелой дисплазии койлоциты многочисленные, при тяжелой — единичные. Сочетание ПК и дисплазии отличается преобладанием процессов пролиферации. Четкое представление о морфологических признаках ПК и дисплазии необходимо для правильной интерпретации заключения цитолога. При диагностировании ПК необходимы повторная биопсия и выскабливание ЦК для исключения дисплазии и преинвазивного рака у молодых женщин.
При гистологическом исследовании ПК характеризуется следующими признаками: койлоцитоатипией, кератинизацией клеток, наличием дву- и многоядерных клеток. Другие признаки, а именно кератинизация поверхностного слоя, вакуоли в ядре или цитоплазме в парабазальных клетках, нередко имеют иной патогенез.
Молекулярные механизмы, приводящие к дисплазии ШМ. H. zur Hausen и соавт. показали, что в зараженных клетках вирусный геном может существовать в 2 формах: эписомальной, вне хромосом, и интегрированной в клеточной геном. Для доброкачественных поражений характерна эписомальная форма, для карцином — интеграция в геном раковой клетки.
Молекулярные механизмы, ведущие к усиленной транскрипции ДНК ВПЧ, и, как следствие, к дисплазии ШМ, изучены с использованием культуры клеток, зараженных ВПЧ. Установлено существование определенных генов в геноме ВПЧ, которые вызывают пролиферацию клеток в культуре ткани и их озлокачествление. Эти 2 гена названы генами E6 и E7. Вместе с тем наличие генов Е6 и Е7 определяется в геноме всех типов ВПЧ, в том числе типов 6 и 11, связанных с развитием остроконечных кондилом. Вызвать злокачественную трансформацию клетки способны лишь гены Е6 Е7 ВПЧ типов 16 и 18.
Патогенез ВПЧ-ассоциированных повреждений связывают с встраиванием вирусной ДНК в геном клетки в виде эписомы. Следовательно, эписомальная фаза является необходимой первой фазой всех типов ВПЧ, так как она нужна для репликации вируса и сборки вириона. Эта фаза гистологически характеризуется как CIN 1. Любой тип вируса, поражающий эпителий ШМ, может быть обнаружен в CIN 1, и все они вызывают однотипные гистологические и цитологические изменения. До тех пор, пока не обнаружены фигуры атипичных митозов, указывающие на анеуплоидность (диагностический признак злокачественности), невозможно различить повреждения, вызванные низкоонкогенными типами ВПЧ, от тех, которые вызваны высокоонкогенными типами. Появление анеуплоидности, клеточной атипии, митотической активности соответствует стадиям CIN 2 CIN 3.
Возраст женщин с CIN тяжелой степени на 5-10 лет старше, чем с CIN легкой степени, что предполагает скорее постепенную прогрессию в CIN тяжелой степени. Имеются исследования, свидетельствующие, что CIN 2 может развиться без предшествующих стадий легкой степени дисплазии. Мнение о том, прогрессирует ли вообще CIN 1, является ли самостоятельной стадией или регрессирующей, противоречивы. Развитие CIN дистально по отношению к стыку МПЭ и ЦЭ в отличие от дисплазии высокой степени, развивающейся непосредственно в ЗТ, свидетельствует в пользу теории о самостоятельном развитии из разных клеточных клонов дисплазии легкой и тяжелой степеней. Поэтому более старший возраст женщин с CIN 2 и 3, чем женщин с CIN 1, может свидетельствовать как о прогрессировании более тяжелой степени из легкой, так и о большом времени, необходимом для развития тяжелых повреждений de novo. Но независимо от того, вероятно, именно тип ВПЧ, поражающий ШМ, определяет риск развития у женщин цервикальной неоплазии той или иной степени.
Диагностика ближайшего будущего будет заключаться в определении некоторых биохимических маркеров прогрессии или регрессии неопластических процессов. В частности, HLA-DR, антиген 2-го класса основного комплекса гистосовместимости, определяется у 50% женщин при дисплазии высокой степени и чрезвычайно редко при CIN 1. Его повышение сочетается с накоплением Т-лимфоцитов в субэпителиальной строме. Эти находки могут свидетельствовать о возможном регрессе патологических изменений, хотя проблема требует дальнейшего изучения.
Даже при регрессе CIN латентная ВПЧ-инфекция может присутствовать в аногенитальном эпителии. У некоторых женщин фазы активации и персистенции вируса постоянно чередуются. Отмечено, что высокоонкогенные типы ВПЧ чаще встречаются у женщин как с атипическими PAP-мазками, так и с отсутствием цитологических изменений, в то время как наличие ВПЧ 6, 11 почти всегда сопровождается цитологическими проявлениями. Способность к персистенции значительно выражена у высокоонкогенных типов ВПЧ. Женщины с персистирующей латентной ВПЧ-инфекцией — наиболее значимая группа риска по развитию CIN.
При наличии остаточных явлений субклинической инфекции пациент может передавать ВПЧ своим партнерам. Если же произошла полная ремиссия ВПЧ, т.е. прекратилась репликация ВПЧ и его накопление в поверхностных слоях эпителия и вирус переместился в базальный слой, распространение ВПЧ прекращается. Может ли вирус окончательно покинуть организм хозяина, остается неясным.
Таким образом, диагностика, направленная на прогнозирование риска прогрессирования патологии ШМ, должна основываться на цитологическом и гистологическом методах, подкрепленных данными ПЦР и некоторыми биохимическими маркерами. Однако даже использование комплекса высокоинформативных методов исследования не всегда позволяет оценить степень этого риска. Прогресс в изучении проблемы ПВИ, предрака и рака ШМ, наблюдаемый в последние годы, позволяет надеяться на внедрение в клиническую практику новых подходов к ведению этого сложного контингента больных.
Источник