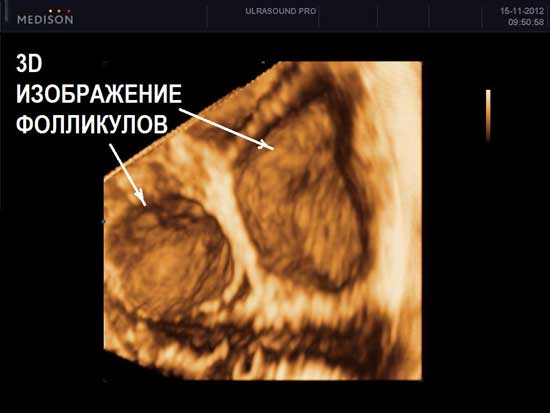
- УЗИ яичников
- УЗИ яичников норма
- Подготовка к УЗИ яичников
- Что нужно знать пациенту об узи?
- УЗ-исследование яичников
- Нормальными считаются следующие показатели УЗ-диагностики
- Способы исследования
- Подготовительные мероприятия
- Этапы исследования
- Что врач видит во время исследования?
- Кистозные образования
- Аномальные кистозные образования
- Стоимость процедуры
- Что такое правый яичник не визуализируется что это значит
УЗИ яичников
Яичники – парный орган репродуктивной женской системы. Располагаются яичники в малом тазу. Структурный аппарат яичникасостоит из фолликулов и стромы яичника. В норме яичники не имеют оболочки, и созревшийфолликулбез затруднения способен лопнуть во время овуляции и выпустить яйцеклетку. Выход яйцеклетки из фолликула и называется овуляция. Происходит овуляция под воздействием высоких уровней (пиков) лютеинизирующего гормона, вырабатываемого в головном мозге. Этот гормон способем вовремы выброситься в кровоток только при нормальной работе самих яичников, посылающих гормональные сигналы в головной мозг. Строма яичников – это соединительная ткань, содержащая кровеносные сосуды, по которым происходит доставка всех необходимых веществ к фолликулам яичников для их полноценной работы.
УЗИ яичников позволяет безопастно и достоверно изучить яичники, в первую очередь, их структуру. УЗИ яичников можно проводить через живот абдоминальным датчиком и с помощью трансвагинального УЗИ. Трансвагинальное УЗИ – наиболее достоверный и точный метод УЗИ яичников.
УЗИ яичников норма
Нормальные размеры яичников при УЗИ яичников составляют до 12 мл 3 для каждого яичника. При нормальном УЗИ яичников в них можно насчитать до 12 фолликулов в каждом. Обнаружение при УЗИ яичников числа фолликулов менбше 5 в двух яичниках вместе – неблагоприятный признак, свидетельствующий чаще всего о преждевременном истощении яичников. При УЗИ яичников норма строма яинников содержит умеренное количество кровеносных сосудов, средней эхогенности, сравнимой по оттенку цвета с маткой. Повышение эхогенности стромы яичников, увеличение размеров, наличие в них множественных сосудов при УЗИ яичников может свидетельствовать о патологии (поликистоз яичников, воспаление яичников). При УЗИ яичников в норме яичники располагаются с двух сторон от матки, у правого и левого ребра матки. Яичники могут прилежать к матке или находится на небольшом расстоянии от матки – это норма УЗИ яичников. В подавляющем большинстве случаев, при УЗИ яичников, особенно трансвагинальном УЗИ, трудностей в обнаружении яичников нет.
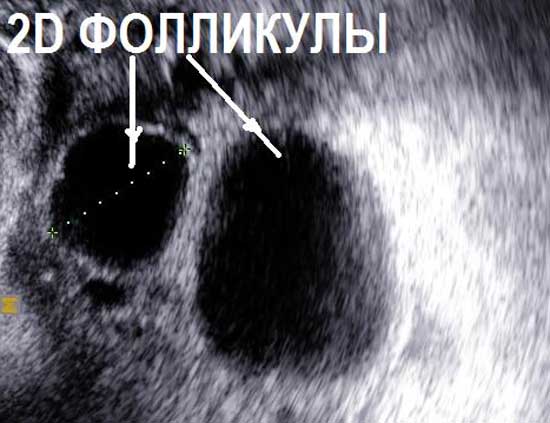
На УЗИ не виден яичник в случае его удаления при операциях, врожденном отсутсвии одного или двух яичников, резком уменьшении яичника вследствие преждевременного истощения или нормального климактерического периода, особенно при выраженном вздутии петель кишечника, резком изменении места расположения яичников в сзязи с выраженной спаечной болезнью органов малого таза. Если на УЗИ не виден яичник, и нет причин полагать, что он отсутствует, проводится УЗИ яичников после подготовки. Подготовка состоит в очищении кишечника с снятии вздутия (фортранс, очистительная клизма, эспумизан перед УЗИ яичников). Нормальные фолликулы в яичнике, которые доступны визуализации при проведении УЗИ яичников имеют размеры от 1 мм до 30 мм. Размеры фолликула более 30 мм при УЗИ яичников свидетельствуют об образовании фолликулярной (функциональной) кисты яичника. Обнаружение кисты яичника при УЗИ не составляет трудностей. Киста яичника на УЗИ выглядит как шар разной степени окрашивания и структуры.
По характеру структуры и оттенка цвета киста яичника при УЗИ может быть:
- Фолликулярная киста яичника (функциональная киста яичника).
- Киста желтого тела яичника.
- Эндометриоидная киста яичника
- Тератодермоидная киста яичника (тератома яичника, дермоидная киста яичника).
- Цистаденома и т.д.
Проведение УЗИ яичников однократно не дает всех ответов на вопросы о функционировании яичников. В течении одного менструального цикла структура и внешний вид яичников при УЗИ меняется. Сразу после менструации при УЗИ яичников в норме видны фолликулы, размерами до 8 мм. Через 9-16 дней от первого дня менструации при УЗИ яичников наблюдается один крупный фолликул. Если его размер 10-17,9 мм – такой фолликул называется доминантным. В норме таких фолликулов при проведении УЗИ яичников может быть несколько или один. В предовуляторный период (день менструального цикла 11-18) обнаруживается при УЗИ яичников фолликул, размерами 18-30 мм. Такой фолликул называется преовулятрным. При нормальной гормональной регуляции в течении нескольких часов или суток происходит овуляция. Чаще всего, такой преовуляторный фолликул, обнаруживаемый при УЗИ яичников, один.
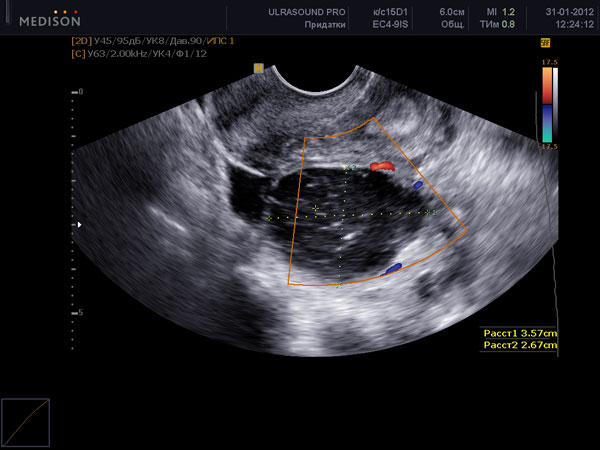
После овуляции при УЗИ яичников на месте овулировавшего фолликула можно увидетьжелтое тело. Суть его раборы – обеспечение прогестероном вторую фазу цикла. Прогестерон необходим для развития беременности на ранних сроках, пока нет полноценного формирования плаценты. Если не наступает беременность, желтое тело вырабатывает прогестерон для нормальной трансформации эндометрия и подготовки его к отторжению во время предстоящей менструации. При проведении Узи яичников после овуляции (с 12 до 28 дня цикла) можно оценить структуру желтого тела. При проведении анализа кровотока в желтом теле при УЗИ яичников с применением допплера, можно достоверно предполагать нормальность его функционирования. При неадекватной работе желтого тела при УЗИ яичников наблюдается отсутсвие выраженного низкорезистентного кровотока, желтое тело может быть кистозное, увядает раньше срока ( приблизительно на 22 день цикла). Это называется недостаточностью желтого тела. У женщин с недостаточностью желтого тела может наблюдаться короткие менструальные циклы (менее 26 дней), бесплодие, кровотечения во время менструации (в связи с гиперплазией эндометрия), мажущие выделения перед менструацией. При Узи яичников после овуляции приблизительно на 18 и на 23 дни цикла можно в динамике оценить, нормально ли работает желтое тело. Для точного анализа дополнительно исследуется прогестерон в крови.
Естественно, УЗИ яичников не проводится изолированно. Вместе с УЗИ яичников проводится УЗИ матки,более информативно УЗИ вагинальным датчиком. Такое УЗИ называетс трансвагинальное УЗИ.
Подготовка к УЗИ яичников
Специальной подготовки к УЗИ яичников не требуется, за исключением случаев, описанных выше, когда на УЗИ не видно яичников.
Источник
Что нужно знать пациенту об узи?
УЗ-исследование яичников
Процедура назначается врачом-гинекологом для определения наличия или отсутствия патологий развития этого парного органа. Полученное изображение позволяет определить расположение яичников, их размеры и форму, способность женщины к зачатию.
Диагностика полученных результатов основывается на их соответствии показателям нормы. Подготовка к процедуре несложная и зависит от варианта исследования.
Нормальными считаются следующие показатели УЗ-диагностики
У женщин 16-40 лет размеры обоих яичников не должны отличаться (длина 30-41 мм, толщина – 14-22 мм, ширина – 20-31 мм). Объем каждого из них в норме – 12 куб. мл. Внешняя поверхность яичника бугристая и состоит из множества фолликулов. По степени эхогенности строма напоминает матку. Общее число фолликулов должно быть не менее 12, если их менее 5, то речь идет об аномальной работе фолликулярного аппарата.
В середине менструального периода должен появиться один доминантный фолликул более крупных размеров. В дальнейшем из него выходит яйцеклетка, и через 2 недели на этом участке формируется желтое тело.
Способы исследования
В диагностической практике распространены несколько типов УЗИ:
• С проникновением датчика во влагалище (трансвагинально).
• С проникновением в прямую кишку (трансректально). Назначается девственницам для более точной оценки состояния яичников и выявления в них воспалительных процессов и патологий.
• Без проникновения во влагалище, через стенки живота. Для этого метода используется более широкий по размеру датчик, который водится по животу женщины. Таким способом можно увидеть только самые грубые аномалии развития.
Для исследования проходимости маточных труб яичники и матка наполняются специальной жидкостью, и специалист по монитору наблюдает ее движение в органах.
Подготовительные мероприятия
Все зависит от типа УЗИ:
• В течение 1-2 дней перед трансвагинальным исследованием женщине необходимо принять сорбирующие препараты и «Эспумизан». Перед УЗИ мочевой пузырь нужно обязательно опорожнить.
• Подготовка к трансректальному исследованию, помимо вышеперечисленных действий, требует еще очищения кишечника за 12 часов до назначенной процедуры. Это можно сделать самостоятельно, с помощью клизмы слабительных свечей или препаратов. Перед исследованием необходимо опорожнить мочевой пузырь.
• Для трансабдоминального УЗИ потребуется 3-дневная диета, исключающая употребление продуктов, способствующих вздутию живота или газообразованию. Принимать абсорбенты или «Эспумизан». За 1 час до процедуры выпить негазированной воды и не мочиться.
Плановое обследование яичников назначается на 5-7 дни цикла. Если необходим контроль происходящих в органе изменений, понадобится проходить эту процедуру несколько раз: в начале цикла (8-10 день), в середине (14-16 день), в конце (22-24 день).
Этапы исследования
При трансвагинальном УЗИ женщина снимает нижнее белье, ложится на кушетку и сгибает ноги в коленях. При трансректальном она ложится на правый бок и подтягивает колени к груди. Врач надевает на датчик презерватив и вводит его в первом случае во влагалище, во втором – в прямую кишку.
Что врач видит во время исследования?
Изображение может показать наличие кистозных и опухолевых образований. Если яичник и не просматриваются, то это может быть вызвано следующими причинами:
• Женщина родилась без яичника.
• Были сделаны операции по его удалению.
• Спайки в области малого таза.
Кистозные образования
Нередко в заключении врач указывает на кисту яичника. Это не всегда говорит об аномальном развитии органа. Кистозные образования могут появляться из-за меняющегося гормонального фона. Тогда их называют фолликулярной кистой или кистой желтого тела. К патологическим образованиям относят цистаденому, дермоидную и эндометриоидную кисту. На экране УЗ-аппарата киста просматривается как шар диаметром более 25 мм, неравномерно структурированный и окрашенный.
Физиологические (функциональные) кистозные образования
• Лютеиновая (киста желтого тела), которая формируется в точке выхода из фолликула яйцеклетки. Она довольно крупных размеров (от 30 мм и более). Образование может исчезнуть спустя несколько циклов, если женщина не забеременела, либо находиться в организме первые несколько месяцев беременности до начала выработки плацентой гормона прогестерона.
• Фолликулярная киста появляется в месте созревания фолликула. Она формируется с первого дня менструального цикла вплоть до начала овуляции. Ее диаметр может достигать 5 см. Как правило, исчезает сама. Случается, что киста лопается и вызывает сильные боли в животе. Тогда женщине назначается срочная операция.
На мониторе такие кисты представляют собой пузырьки с тонкими стенками, наполненные темной жидкостью. Точная разновидность функционального образования выявляется при исследовании в динамике.
Аномальные кистозные образования
Дермоидная киста считается опухолью доброкачественного происхождения и появляется в результате неправильного распределения тканей в организме. Полость кисты в этом случае состоит из клеток, которые должны формировать кожный покров и другие составляющие, а оказались в яичниках. В результате, киста наполнена клетками волос, хрящей и ногтей. На УЗ – аппарате она будет выглядеть как шар с очень плотными стенками (до 15 мм) и высоким уровнем эхогенности. При подозрении на эту разновидность патологии врач может назначить МРТ или КТ.
Эндометриоидная киста определяется на УЗИ по следующим признакам:
• образование круглой или овальной формы заполнено жидкостью;
• расположено с одной стороны, состоит из одной камеры;
• кистозные стенки тонкие (до 8 мм);
• внешняя структура четкая, внутренняя покрыта неровностями;
• яичник в том месте, где обнаружена киста, не просматривается;
• матка увеличена в размерах, но без изменений в структуре и форме;
• здоровый яичник содержит множество небольших фолликулов, в нем может созревать до 3 доминантных фолликулов;
• в полости просматриваются «пчелиные соты» – включения эхопозитивного характера линейной, дугообразной или кольцевидной формы, толщина которых не превышает 2 мм.
Поликистоз может появиться у девушек и молодых женщин, если в их организме вырабатывается слишком большое количество мужских половых гормонов. При этом заболевании диаметр яичников достигает более 10 куб. см с хорошо просматриваемыми внутри них кистами диаметром до 9 мм. Капсула органа сильно утолщается
Рак яичников – злокачественное опухолевое образование, чаще всего возникающее у женщин во время климакса, в более редких случаях – у молодых девушек или девочек с еще не начавшимися менструациями. Врач должен насторожиться, если УЗИ показало наличие многокамерной кисты с плохо определяемым содержимым, которая начала развиваться на расположенных недалеко от нее органах. Симптомом рака может стать появление жидкости в области брюшины и малого таза.
В этом случае женщине назначают серию повторных осмотров. Если она достигла возраста 45 лет старше, либо это обнаружилось у девочки до начала менструального периода, врач отправляет пациентку на биопсию.
Стоимость процедуры
УЗИ бесплатно или по минимальной стоимости оказывают в женских консультациях и роддомах. В специализированных медицинских центрах его стоимость составляет в среднем 800-1500 руб.
Источник
Что такое правый яичник не визуализируется что это значит
Уже несколько десятилетий прошло, как метод ультразвуковой диагностики прочно вошел на вооружение современной медицины. Его преимуществами считаются относительная легкость выполнения, отсутствие вредного влияния на организм исследуемого, высокая информативность. Существует несколько типов ультразвуковой диагностики, но самым распространенным является так называемый В-режим — когда на основе информации от отраженных волн строиться двухмерное изображение. Данный способ медицинской визуализации давно уже стал основным методом исследования многих органов и систем, в частности, современную гинекологию невозможно представить себе без УЗИ. Исследование органов малого таза женщины производиться практически исключительно данным способом, лишь в некоторых спорных случаях прибегают к дополнительным методам диагностики.
К органам малого таза у женщины относят практически всю репродуктивную систему — матку, маточные трубы и яичники. Также в малом тазу находятся такие органы, как мочевой пузырь и прямая кишка, которые также могут быть исследованы при помощи УЗИ. Тем не менее, подавляющее число УЗИ малого таза у женщин выполняется именно с целью обследования детородных органов.
Для этой цели разработаны и широко применяется два основных приема ультразвуковой диагностики, различающиеся положением датчика. В одном случае датчик аппарата находиться на передней брюшной стенке, через которую и ведется исследование органов. Преимуществом этого приема является больший комфорт женщины при процедуре и возможность определенного маневра у врача-исследователя — при необходимости можно попутно осмотреть мочевыделительную систему, а также близлежащие органы. Однако при этом получается менее четкое изображение органов — все же между передней брюшной стенкой и маткой может быть значительная прослойка тканей. Другой прием заключается во введении датчика во влагалище (интравагинальное УЗИ органов малого таза) — это обеспечивает высочайшую четкость изображения, так как источник ультразвуковых волн практически непосредственно прилегает к исследуемым органам. Однако такое исследование требует наличия у врача определенных навыков и создает некоторый дискомфорт для женщины, кроме того, при такой методике невозможно попутно изучить близлежащие к детородным органам ткани.
В зависимости от приема УЗИ органов малого таза от женщины требуется и различная подготовка к исследованию. Перед традиционным исследованием через брюшную стенку примерно за час необходимо выпить около литра воды и не ходить в туалет до окончания процедуры — наполненный мочевой пузырь служит своеобразной «подсветкой» для органов репродуктивной системы. Если же предполагается использование интравагинального УЗИ, то непосредственно перед исследованием мочевой пузырь необходимо опорожнить, то есть сходить в туалет.
В рамках стандартного УЗИ органов малого таза у женщин исследуются следующие характеристики:
— Положение матки в малом тазу и относительно других органов;
— Размеры и контуры матки;
— Структура различных слоев матки — главным образом мышечного (миометрия) и слизистого (эндометрия) слоев;
— Характеристики полости матки (размер, гладкость стенок);
— Размеры и структура шейки матки;
— Размеры яичников и их структура;
— Структура маточных труб (если определяются);
— Состояние тканей, окружающих органы репродуктивной системы.
Ряд характеристик органов репродуктивной системы у женщин детородного возраста значительно изменяются в зависимости от этапа менструального цикла, что должен учитывать врач. Кроме того, УЗИ органов малого таза женщине можно назначать в определенный день цикла для более детального изучения той или иной функции репродуктивной системы. Так, общее исследование органов малого таза лучше всего проводить на 5-6 день цикла, начало которого отчитывается от первого дня менструаций. Для более точного обследования структуры эндометрия больше подходит вторая половина цикла — после 14го дня, так как в этот период слизистая оболочка матки достигает наибольшей толщины и какие-либо изменения становятся более заметными. Для проверки образования новых яйцеклеток и работы яичников нередко назначается неоднократное УЗИ — на 7, 14 и 22 день цикла. Такая методика позволяет адекватно оценить работу репродуктивной системы в динамике.
Рассмотрение основных характеристик органов малого таза у женщин в рамках УЗИ происходит достаточно быстро, однако зачастую не может дать точный диагноз и требует дополнительных методов диагностики. Тем не менее, высокая информативность метода помогает направить исследование в нужное русло.
Положение матки — нормальным считается такое расположение матки в малом тазу, когда она несколько отклонена вперед от вертикальной линии тела. В заключении УЗИ такое положение называется Anteflexio. Врожденной патологией считается отклонение матки назад — это может быть причиной бесплодия у женщины, а также значительно осложняет течение родов.
Размеры и контуры матки — размеры матки находятся в сильной зависимости от количества родов и беременностей женщины, поэтому последняя должна в обязательном порядке информировать врача обо всех беременностях, в том числе и тех, которые были прерваны на раннем этапе (выкидыш или аборт). При УЗИ органов малого таза у женщин измеряется длина, толщина и ширина матки. У не имевшей беременностей женщины размеры матки соответственно составляют 44 мм*32 мм*44 мм. При наличии в анамнезе беременностей без последующих родов размеры матки несколько увеличены — 49 мм*37 мм*46 мм, если же женщина уже рожала, то нормальные размеры матки будут 51 мм*39 мм*50 мм. После нескольких родов размеры матки могут увеличиться еще на 4-5 мм, в любой ситуации допустимы колебания от указанных значений 5-6 мм — это считается вариантом нормы. Если при УЗИ органов малого таза обнаружено значительно уменьшенная в размерах матка, это говорит о ее недоразвитии, увеличение же матки может быть вызвано беременностью или опухолью, о наличии которой свидетельствует также размытость контуров матки — в норме очертания этого органа на УЗИ четки и ровные.
Структура миометрия на фоне полного здоровья должна быть однородной. Наличие включений, обладающих повышенной эхогенностью, расценивается как признак миомы матки или другого типа опухоли.
Структура эндометрия. Изучение слизистой оболочки матки при УЗИ органов малого таза представляет собой наибольшую сложность, так как толщина и другие характеристики этого слоя наиболее сильно изменяются в течении менструального цикла.
— В первую фазу менструального цикла — фазу регенерации, 3-5 день — эндометрий на УЗИ определяется достаточно плохо, его толщина составляет 3-4 мм.
— Фаза ранней пролиферации (5-7 день) — эндометрий утолщается до 4-6 мм, однако его эхогенность остается низкой, структура этого слоя однородная.
— Фаза средней пролиферации (7-10 день) — единственным отличием картины УЗИ от предыдущей стадии является утолщение эндометрия до 8-9 мм.
— Фаза поздней пролиферации (10-14 день) характеризуется нарастающими толщиной (до 9-14 мм) и эхогенностью эндометрия.
— Фаза ранней секреции (15-18 день) — утолщение слизистой оболочки матки продолжается, хоть и более медленными темпами, толщина последней к концу фазы достигает 11-16 мм. Эхогенность эндометрия начинает повышаться неравномерно, начиная от миометрия к полости матки, в результате чего образуется область со сниженной эхогенностью в центре матки.
— Фаза средней секреции (18-23 день) — толщина эндометрия становиться максимальной за весь цикл (12-18 мм), эхогенность также продолжает увеличиваться, гипоэхогенная область в центре матки становится незаметной.
— Фаза поздней секреции (23-27 день) — толщина эндометрия уменьшается до 11-16 мм, его структура становиться неоднородной, возникают очаги с повышенной эхогенностью. Отсутствие таких изменений на данном этапе менструального цикла свидетельствует о децидуализации эндометрия — его подготовке к имплантации зародыша после успешного зачатия.
Изучение эндометрия в динамике или хотя бы описание его характеристики в точно определенный день цикла (если женщина ведет календарь) позволяет не только определить наличие патологий в этом слое, но охарактеризовать течение всего менструального цикла, изменения которого могут быть вызваны различными эндокринными нарушениями.
Полость матки — как уже было сказано, размеры полости матки могут сильно различаться в зависимости от этапа менструального цикла и толщины эндометрия. Однако в любом случае внутренная поверхность матки должна быть четкой и ровной, а в ее полости не должно быть различных эхогенных образований — нечеткость контуров свидетельствует о воспалительном процессе (эндометрите), а гиперэхогенные образования являются полипами или опухолями матки.
Шейка матки — ее размеры также во многом зависят от беременностей и родов. Длина, толщина и ширина шейки являются важным диагностическим критерием рака шейки матки. У женщины, которая не переносила беременность, размеры шейки составляют 29 мм*26 мм*29 мм. Если была прерванная беременность, то размеры шейки матки увеличиваются на 1-2 мм, после родов они составляют 34 мм*29 мм*33 мм. Канал шейки матки должен иметь толщину 2-3 мм быть гипоэхогенным, так как заполнен слизью. Расширение канала или изменение структуры шейки матки, обнаруженные при УЗИ органов малого таза, являются поводом для осмотра у гинеколога и взятия мазка на анализ, так как причина изменений может заключаться в воспалении или опухоли шейки.
Яичники также претерпевают значительные изменения в течении менструального цикла и обладают достаточно сложной структурой. Нормальные размеры яичников на 3-5 день цикла составляют 30 мм*19 мм*27 мм, но колебания нормы у различных женщин могут составлять до 10 мм. Поверхность яичников четкая, бугристая, во внутренней структуре определяется мозговое вещество средней эхогенности, состоящее из фиброзной ткани и корковый слой, содержащий аэхогенные включения — фолликулы с жидкостью. На раннем этапе менструального цикла размеры правого и левого яичников в целом одинаковы, впоследствии один становиться больше другого за счет развивающего фолликула. На 3-5 день в корковом веществе обоих яичников содержится по 10-12 аэхогенных образований размером 3-4 мм. На 7-9 день менструального цикла можно определить развивающийся фолликул, диаметр которого становиться 10-11 мм, тогда как размеры других фолликулов постепенно уменьшается и они начинают исчезать. В дальнейшем размеры фолликула увеличиваются на 2-3 мм в день вплоть до овуляции (14-15 день), когда его диаметр составляет 20-25 мм. Во второй половине менструального цикла, после овуляции, на 15-19 день на месте фолликула образуется область с неравномерной эхогенностью — желтое тело, диаметром 15-18 мм. В течении 19-23 дня менструального цикла желтое растет, увеличиваясь до 23-27 мм, его эхогенность при этом снижается. На 24-27 день желтое тело начинает резко уменьшатся, практически не определяясь к менструации. Его сохранение и даже некоторое увеличение после 23 дня цикла свидетельствует о зачатии.
Маточные трубы в большинстве случаев не определяются на УЗИ органов малого таза. Их появление при исследование может говорить об их воспалении, неравномерная гиперэхогенная область на месте маточной трубы свидетельствует о внематочной (трубной) беременности.
В норме позади матки определяется небольшое количество жидкости, которая содержится позадиматочном пространстве брюшной полости (дугласовом пространстве). Увеличение количества жидкости позади матки или ее появление по бокам или спереди от органа свидетельствует о воспалении окружающих матку тканей (параметрит).
— Рекомендуем посетить наш раздел с интересными материалами на аналогичные тематики «Профилактика заболеваний»
Источник