- Мазок на цитологию: как правильно расшифровать?
- Атрофический тип мазка
- Атрофический тип мазка – что это значит?
- Причины атрофического типа мазка шейки матки
- Цитограмма соответствует возрасту, атрофический тип мазка
- Атрофический кольпит — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы атрофического кольпита
- Патогенез атрофического кольпита
- Классификация и стадии развития атрофического кольпита
- Осложнения атрофического кольпита
- Диагностика атрофического кольпита
- Лечение атрофического кольпита
- Прогноз. Профилактика
Мазок на цитологию: как правильно расшифровать?
Что значит «мазок на цитологию» в гинекологии? Как прочитать его результаты и почему всем женщинам необходимо ежегодно обследоваться у гинеколога? Найти ответы на эти и другие вопросы нам помогла врач – акушер-гинеколог «Клиники Эксперт» Воронеж Валентина Ивановна Хвостикова.
— Валентина Ивановна, расскажите, в чём суть цитологического исследования в гинекологии?
— Цитологическое исследование – это пап-тест (мазок) на патологию шейки матки, который необходимо сдавать ежегодно. Проводится он для ранней диагностики предраковых и раковых болезней шейки матки.
— Какие бывают виды цитологического исследования? Каковы их особенности?
— Существует два вида цитологического исследования. Традиционный, когда материал, взятый из канала шейки матки и с поверхности шейки матки (эндоцервикса и экзоцервикса), наносится на предметное стекло. И второй – метод жидкостной цитологии. В этом случае материал забирается специальной щёточкой сразу с эндо- и экзоцервикса и переносится в контейнер с жидкостной средой. Преимущество этого метода в том, что все клетки, взятые из канала шейки матки и с поверхности шейки матки, находятся в контейнере и не высыхают. В ходе исследования методом жидкостной онкоцитологии в материал могут попасть слизь, эритроциты, лейкоциты. Цитолог отделяет клетки эндоцервикса и экзоцервикса, чтобы провести качественное исследование. Жидкостная онкоцитология считается более информативным методом диагностики. Но это достаточно дорогостоящее исследование, и в практике широко не используется.
Традиционная онкоцитология – основной способ, которым пользуются акушеры-гинекологи в своей практике для диагностики патологий шейки матки. Очень важны качество забора материала и техника его нанесения на стекло.
— Правильно ли я понимаю, что качество мазка может быть плохим (неинформативным)?
— Да, это возможно. Но такое бывает очень редко. Когда мы получаем результат онкоцитологии, взятой традиционным способом (на два стекла), то в нём обязательно отмечается, что мазок хорошего качества, содержит достаточное число клеток цилиндрического и плоского эпителия.
— Какие патологии могут быть выявлены в ходе исследования мазков на цитологию? Как правильно расшифровать результат исследования?
— Сама цель забора материала для анализа – ранняя диагностика патологий шейки матки. Результаты анализа мазков на цитологию шейки матки могут быть следующими:
А) «Цитограмма без особенностей. Негативный в отношении интраэпителиальных поражений и злокачественности материал». Это хороший результат, у женщины нет патологии шейки матки. Интраэпителиальные поражения – дисплазия шейки матки, которая является предраковым заболеванием.
Б) Следующий вид заключений цитологических исследований – «цитограмма ЦИН 1 (CIN1)», т. е. цитограмма дисплазии лёгкой степени. Это международная классификация.
В) Ещё один результат – цитограмма ЦИН 2 (CIN2), т. е. цервикальная интраэпителиальная неоплазия второй (средней) степени.
Г) Четвёртый возможный результат мазка – ЦИН 3 (CIN3), цервикальная интраэпителиальная неоплазия 3 степени. Это тяжёлая дисплазия шейки матки, расценивается как рак in situ (начальная ступень развития рака шейки матки).
Д) Следующее цитологическое заключение – рак шейки матки.
— Валентина Ивановна, а известны ли причины таких изменений? Почему они возникают?
— На сегодняшний день установлено, что причина дисплазии и рака шейки матки – ВПЧ-инфекция. ВПЧ – это аббревиатура вируса папилломы человека. Синоним ВПЧ-инфекции, который встречается в информационном поле – папилломавирусная инфекция (ПВИ).
Немецкий учёный Харальд цур Хаузен в 1983 году доказал, что рак шейки матки вызывается вирусом папилломы человека, передающимся половым путём. За это открытие в 2008 году он получил Нобелевскую премию.
— Что делают акушеры-гинекологи после того, как получат результаты мазка на цитологию?
— При выявленных дисплазиях (любой степени) выполняется кольпоскопия и биопсия шейки матки. Женщина обследуется на ВПЧ-инфицирование и проводится лечение ВПЧ-инфекции.
При получении результата цитологического исследования ЦИН 2 нужно провести выскабливание цервикального канала, а также биопсию шейки матки, чтобы исключить более тяжёлую патологию.
По результатам анализа ЦИН 3 мы направляем пациентку в онкодиспансер, где она в дальнейшем наблюдается.
По цитологическому заключению «рак шейки матки» женщина направляется в онкодиспансер, где ей проводят расширенную экстирпацию матки с придатками (операция Вертгейма). Впоследствии она наблюдается в онкодиспансере и проходит курс терапии.
Важно помнить, что каждая женщина должна обследоваться на папилломавирусную инфекцию. ВПЧ-инфицирование обязательно нужно лечить, чтобы предупредить развитие рака шейки матки. В ранней диагностике заболевания нам помогает обследование на цитологию и ВПЧ-инфекцию.
Записаться на приём к врачу – акушеру-гинекологу можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
Беседовала Марина Воловик
Редакция рекомендует:
Для справки:
Хвостикова Валентина Ивановна
В 1991 г. с отличием окончила Воронежский государственный медицинский институт, в 1993 г. – ординатуру по акушерству и гинекологии. Работала в областном роддоме.
Дополнительная специализация по УЗИ-диагностике.
В настоящее время – врач – акушер-гинеколог в «Клинике Эксперт» Воронеж. Принимает по адресу: ул. Пушкинская, д. 11.
Источник
Атрофический тип мазка
Многие женщины время от времени сдают ПАП-мазок или тест Папаниколау.
Это исследование, при котором из влагалища и шейки матки берут мазок на онкоцитологию.
Метод диагностики используется для скринингового выявления онкологических заболеваний, а также предраковых состояний.
В процессе микроскопического исследования полученного клинического материала специалист изучает клеточный состав мазка.
Из него он делает выводы о том, присутствуют ли атипичные клетки, имеются ли признаки воспаления или атрофии эпителия половых органов.
Иногда женщины, особенно в пожилом возрасте, получают заключение атрофический тип мазка.
Что это значит, и насколько опасно данное состояние?
Поговорим о том, что такое атрофический тип мазка в гинекологии.
Что такое атрофия?
Чтобы разобраться в том, что значит атрофический тип мазка, нужно понять, что значит само слово «атрофия».
В основе его лежит слово «трофика», что означает «питание».
Ткани, которые получают достаточное количество питательных веществ с кровью, нормально развиваются.
Если же питания недостаточно, они деградируют.
Приставка «а» в любом медицинском термине означает отсутствие чего-либо.
В нашем случае атрофия – это отсутствие трофики, то есть, питания.
Кровоснабжение тканей в области половых органов нарушается.
Это приводит к их деградации.
Фактически, организм сам это делает.
Он экономит свои ресурсы и уменьшает кровенаполнение тех органов, которым в данный момент «не пользуется».
Чаще всего атрофические процессы во влагалище происходят в пожилом возрасте, когда половые органы становятся «ненужными».
Ведь их основное назначение – это зачатие, вынашивание и рождение ребенка.
Большинство женщин в период постменопаузы не ведут половую жизнь.
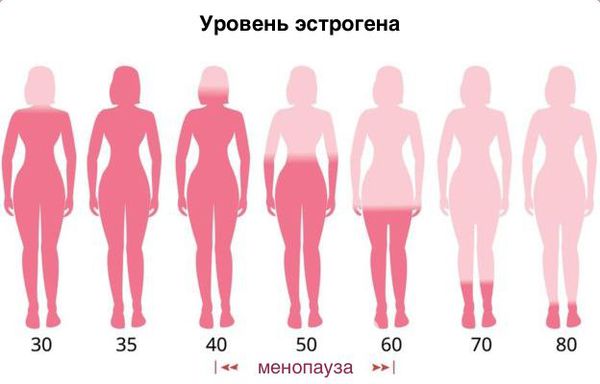
Уровень эстрогенов у них низкий.
Поэтому слизистая оболочка половых органов постепенно атрофируется – она истончается и больше не способна в полной мере выполнять свои функции.
Это состояние считается нормальным, если наступает в пожилом возрасте, и не требует лечения.
За исключением ситуаций, когда женщина испытывает дискомфорт вследствие атрофических процессов, или они становятся причиной повторяющихся воспалительных заболеваний влагалища и шейки матки.
Атрофический тип мазка – что это значит?
Если вы сдали мазок на онкоцитологию, атрофический тип мазка может быть указан в заключении.
Поговорим о том, что это означает.
Слизистая оболочка половых путей состоит из различных клеток.
Все они имеют разную степень зрелости.
То есть, один вид клеток постепенно переходит в другой.
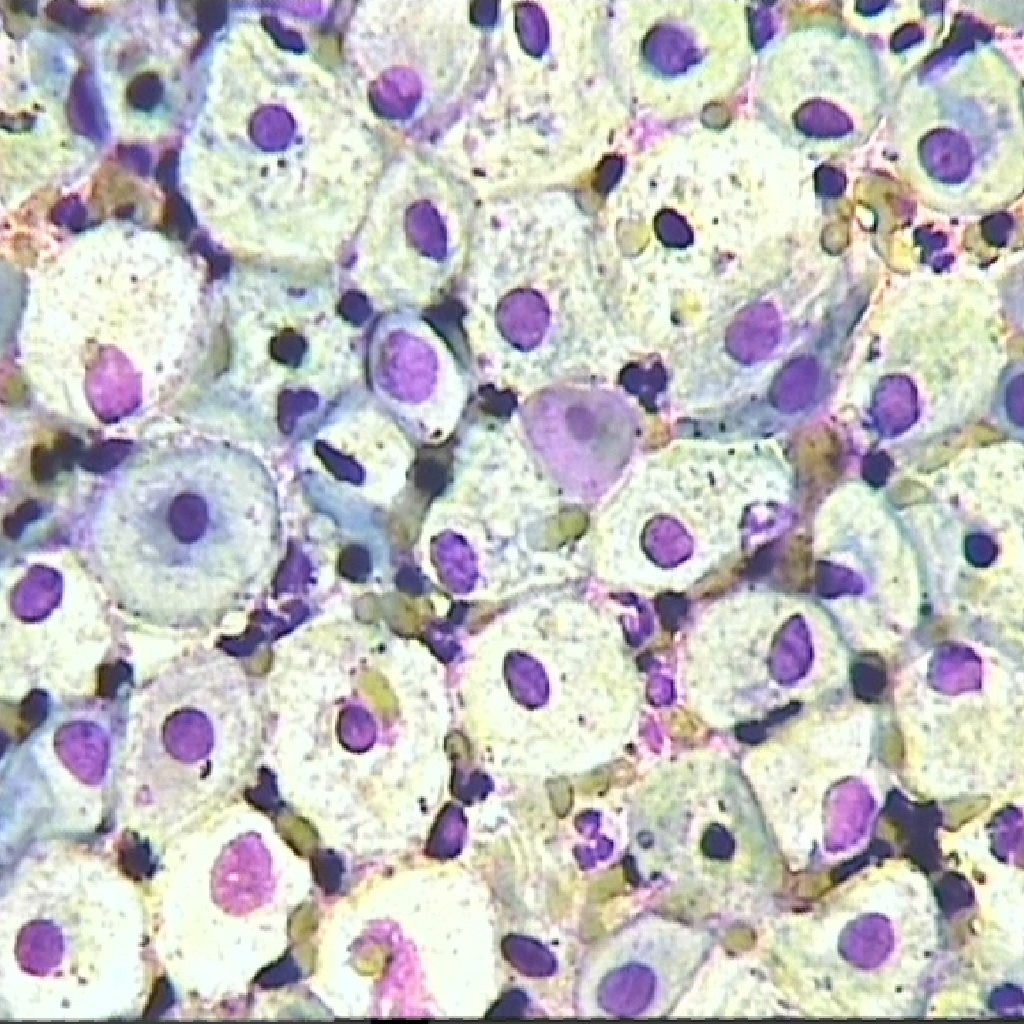
Все клетки делят на четыре типа:
- поверхностные – большого размера, с маленьким ядром, раздельно расположенные, определяются в большом количестве в середине менструального цикла;
- промежуточные – чуть меньшего размера, имеют крупное круглое ядро, располагаются в основном пластами;
- парабазальные – маленькие круглые клетки с большим ядром, в норме встречаются только во время менструации, да и то в небольшом количестве (возрастания их числа говорит об атрофии);
- базальные – еще меньше парабазальных, ядро занимает треть цитоплазмы, появляются только после менопаузы, а также после родов.
Поверхностные расположены на самом верху, в то время как базальные – в глубине слизистой оболочки.
Поверхностные имеют наибольшую степень зрелости, а базальные – наименьшую.
Таким образом, если в мазок попадает большое количество зрелых клеток, это означает, что они развиваются нормально, и трофика тканей сохранена.
Если же в мазке присутствует множество незрелых клеток, это говорит об атрофических процессах.
Атрофия – понятие относительное, а не абсолютное.
То есть, она не относятся к тем процессам, которые либо есть, либо нет.
Нет четкой границы между нормальным и промежуточным типом мазка, промежуточным и атрофическим.
Эти изменения происходят постепенно.
Незрелых клеток становится все больше, а зрелых – все меньше.
Чем сильнее выражена атрофия, тем больше в эпителии шейки матки содержится парабазальных клеток.
По мере развития атрофии также увеличивается размер ядер в них.
Причины атрофического типа мазка шейки матки
Если у вас обнаружен атрофический тип мазка на цитологию, причины том могут быть разные.
Основные из них:
- возрастное угасание репродуктивной функции;
- часто наблюдается атрофический тип мазка после родов;
- эстрогенная недостаточность в молодом возрасте;
- длительно протекающие хронические воспалительные процессы (кольпит).
У женщин репродуктивного возраста тоже может наблюдаться атрофический тип мазка.
Это происходит при:
- нарушении функции яичников;
- нарушении регуляции функции яичников со снижением выработки эстрогенов (к этому приводит патология других эндокринных желез, например, гипоталамогипофизарной системы).
Возможен атрофический тип мазка после удаления матки с придатками, например, в случае злокачественных новообразований.
Яичники могут также повреждаться при лучевой терапии.
У молодых женщин иногда развивается синдром истощенных яичников, характеризующийся ановуляцией и гипоэстрогенемией.
Возможен синдром резистентных яичников, обусловленный нарушением работы их рецепторного аппарата.
В этом случае невозможна их полноценная работа из-за того, что яичники не воспринимают «сигналы», поступающие от других желез внутренней секреции.
То есть, они не реагируют на изменение уровня других гормонов, которые должны стимулировать образование эстрогенов.
Цитограмма соответствует возрасту, атрофический тип мазка
С возрастом становится нормой атрофический тип мазка на цитологию.
В климаксе снижается уровень эстрогенов.
Это неизбежно приводит к ухудшению трофики половых органов.
Постепенно происходят атрофические процессы, если женщина не получает заместительную терапию.
Они прогрессируют с годами.
При этом важен не столько возраст, сколько количество лет, которое прошло с момента менопаузы.
Менопаузой считается дата последних менструаций.
Она определяется ретроспективно (то есть, в прошлом).
Потому что во время менструальных кровотечений женщина не может знать, что они последние.
Но если с момента последних месячных прошло 12 месяцев, это говорит о том, что их больше не будет.
Тогда женщина вспоминает, когда у неё были последние менструации, и эта дата считается датой менопаузы.
Через 5 лет после прекращения месячных уже обнаруживается атрофический тип мазка.
Возрастные изменения ещё слабо выражены.
В мазке обычно наблюдается около 50% промежуточных клеток.
Это уже атрофический тип мазка матки, но атрофия ещё слабо выражена.
О глубокой атрофии говорит появления парабазальных клеток.
До климактерического периода в норме их вообще не должно быть в мазке.
Даже через 5 лет после наступления менопаузы только у 17% женщин они присутствуют.
Их наличие указывает на ярко выраженные атрофические процессы при резком дефиците эстрогенов.
Источник
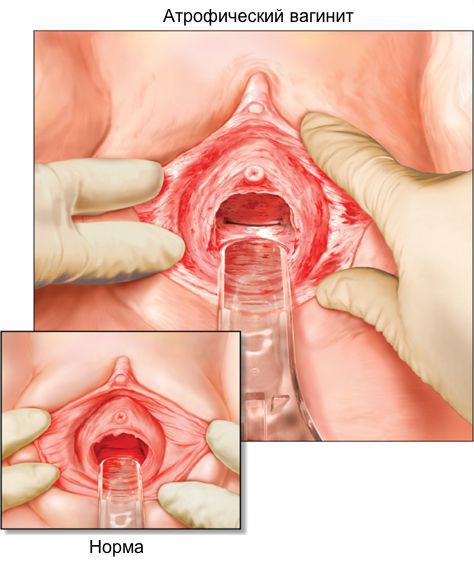
Атрофический кольпит — симптомы и лечение
Что такое атрофический кольпит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лантухова Э. С., гинеколога со стажем в 16 лет.
Определение болезни. Причины заболевания
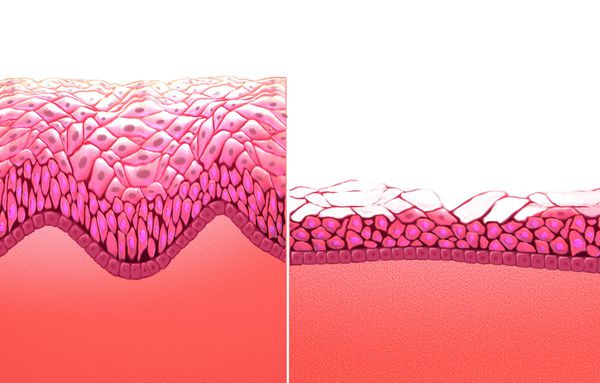
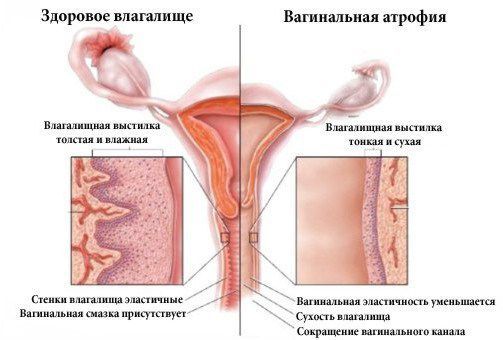
Атрофический кольпит (вагинальная атрофия, генитоуринарный синдром) — это состояние влагалища, которое характеризуется атрофическими изменениями (истончением слизистой, сухостью, нарушением защитных функций тканей), и связано с дефицитом воздействия эстрогенов и других гормонов на слизистые. Чаще всего возникает в менопаузе.
Согласно МКБ-10 имеет код N95.2. Однако в настоящее время термин «атрофический кольпит» считается устаревшим: во-первых, атрофия не всегда сопровождается воспалением (кольпит), хотя оно и является предрасполагающим фактором [1] . Во-вторых, атрофические изменения происходят не только изолированно во влагалище, но и в мочеиспускательном канале, мочевом пузыре, мышцах и связках тазового дна. Это связано с общим эмбриональным происхождением органов полового тракта и мочевых путей, из-за чего на них воздействуют одни и те же гормоны [2] .
В 2014 году Международное общество по изучению сексуального здоровья женщин и Североамериканское общество по менопаузе рекомендовали заменить термин «вульвовагинальная атрофия» на термин «менопаузальный генитоуринарный синдром» (genitourinary syndrome of menopause) или «урогенитальный синдром», поскольку он характеризует комплексные изменения в половом и мочевом трактах, вызванные снижением уровня эстрогенов в постменопаузе [3] .
Основная причина развития генитоуринарного синдрома — возрастное снижение эстрогенов в пре- и постменопаузе. Схожие симптомы могут испытывать женщины репродуктивного возраста по следующим причинам:
- приём препаратов для подавления синтеза гормонов (тамоксифен) при лечении миомы матки и эндометриоза;
- химиолучевая терапия;
- хирургическая менопауза;
- операция на шейке матки;
- преждевременная недостаточность яичников;
- гипогонадотропная аменорея;
- длительный приём глюкокортикоидов при системных заболеваниях соединительной ткани (системная красная волчанка, ревматоидный артрит) и синдроме Шегрена (аутоиммунные процессы в эпителии);
- аллергические реакции на контрацептивы или средства интимной гигиены с высоким щелочным значением pH;
- послеродовый период и лактационная аменорея [4][12] .
Симптомы атрофического кольпита
Самый ранний симптом недостаточности эстрогенов — снижение увлажнённости влагалища, замечаемое при половом акте. Другие частые симптомы атрофического кольпита (вагинальной атрофии):
- сухость, зуд и жжение во влагалище;
- диспареуния (болезненные ощущения во время полового контакта);
- рецидивирующие вагинальные выделения (обильные, с неприятным запахом);
- кровянистые выделения во время полового акта;
- опущение стенок влагалища.
Симптомами атрофического цистоуретрита (эстрогендефицитных атрофических изменений в уретре и мочевом пузыре) являются:
- поллакиурия — учащение позывов к мочеиспусканию в течение дня (более 6-8 эпизодов) с уменьшением количества мочи;
- цисталгия — учащённое, болезненное мочеиспускание, сопровождающееся чувством жжения во влагалище в течение дня, боли в области мочевого пузыря и рези в уретре при мочеиспускании;
- никтурия — учащение позывов к мочеиспусканию в ночное время.
Симптомы атрофического цистоуретрита могут быть изолированными или сочетаться с недержанием мочи при напряжении.
Признаки вагинальной атрофии наблюдаются у 15 % женщин в перименопаузе и у 40-75 % в постменопаузе. Частота различных симптомов неодинакова: сухость влагалища встречается у 55 % женщин; жжение и зуд — у 18 %; диспареуния — у 41 %; у 6-8 % женщин наблюдается повышенная восприимчивость к инфекционным заболеваниям органов малого таза [12] .
На первый взгляд вышеуказанные симптомы не представляют существенной угрозы, однако значительно снижают качество жизни. При этом только каждая третья женщина знает о том, что эти жалобы обратимы, и только 25 % женщин получают медицинскую помощь [12] .
Патогенез атрофического кольпита
В основе развития атрофических изменений при данном заболевании лежит изменение гормонального фона.
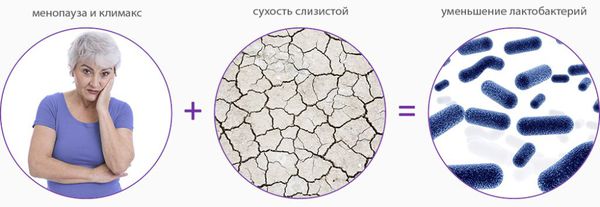
Дефицит эстрогенов блокирует деление эпителиальных клеток стенки влагалища, в результате чего угнетается клеточная пролиферация (увеличение числа клеток и рост ткани) и образование гликогена — питательной среды для лактобактерий. Это приводит к почти полному исчезновению этих бактерий и нарушениям влагалищного микробиома, так как именно кисломолочные бактерии поддерживают оптимальный уровень pH и подавляют рост патогенной и условно-патогенной флоры. В дальнейшем изменение баланса микроорганизмов ведёт к развитию воспалительных процессов.
Поскольку рецепторы к эстрогенам содержатся в эндотелии сосудов (сосудистой стенке) и нервных клетках, при заболевании снижается кровообращение, развивается ишемия тканей, появляются симптомы жжения, зуда и боли.
В связи с единым эмбриональным происхождением мочеполовой системы данные изменения затрагивают не только влагалище, но и уретру, мочевой пузырь, мышцы и связки тазового дна.
В патогенезе также играет роль уменьшение количества альфа- и бета-адренорецепторов в мочеиспускательном канале, шейке и дне мочевого пузыря (адренорецеторы контролируют процесс наполнения мочевого пузыря); изменение чувствительности мускариновых рецепторов к ацетилхолину (М-холинорецепторы отвечают за сокращение гладкой мускулатуры мочевого пузыря), снижение чувствительности миофибрилл к норадреналину (миофибриллы обеспечивают сокращение мышечных волокон) [4] [16] .
Классификация и стадии развития атрофического кольпита
Урогенитальные расстройства вместе с изменениями кожи и её придатков (морщины, ломкость ногтей, выпадение волос, появление пигментных пятен) относятся к средневременным проявлениям климакса в возрасте 55-60 лет и обычно возникают после ранних симптомов климакса (приливов, потливости, головокружений, сердцебиения). Но возможны и индивидуальные колебания по времени их появления и степени выраженности [6] .
Различают три степени тяжести урогенитальных расстройств:
- лёгкая степень — сочетание симптомов атрофического вагинита и «сенсорных» симптомов атрофического цистоуретрита без нарушения контроля мочеиспускания: сухость, зуд, чувство жжения во влагалище, неприятные выделения, диспареуния, поллакиурия, никтурия, цисталгия;
- средняя тяжесть — сочетание симптомов атрофического хронического вагинита, цистоуретрита и недержания мочи при напряжении;
- тяжёлая степень — симптомы атрофического вагинита и цистоуретрита в сочетании с недержанием мочи при напряжении и эпизодами неудержания мочи при переполнении мочевого пузыря (периодическая невозможность контролировать выделение мочи).
Осложнения атрофического кольпита
При отсутствии лечения генитоуринального синдрома возможно развитие выраженных изменений. К осложнениям заболевания относятся:
- воспалительные процессы во влагалище (вагинит);
- воспаления органов малого таза — матки, маточных труб и яичников;
- уретрит;
- цистит (воспаление мочевого пузыря);
- пиелонефрит (воспаление в почках, развивается по восходящему пути);
- появление изъязвлений, пролежней, свищей в урогенитальной области;
- сращение слизистой влагалища;
- пролапс (опущение влагалища) с полным выпадением стенок и матки;
- нарушения мочеиспускания и дефекации [12] .
Диагностика атрофического кольпита
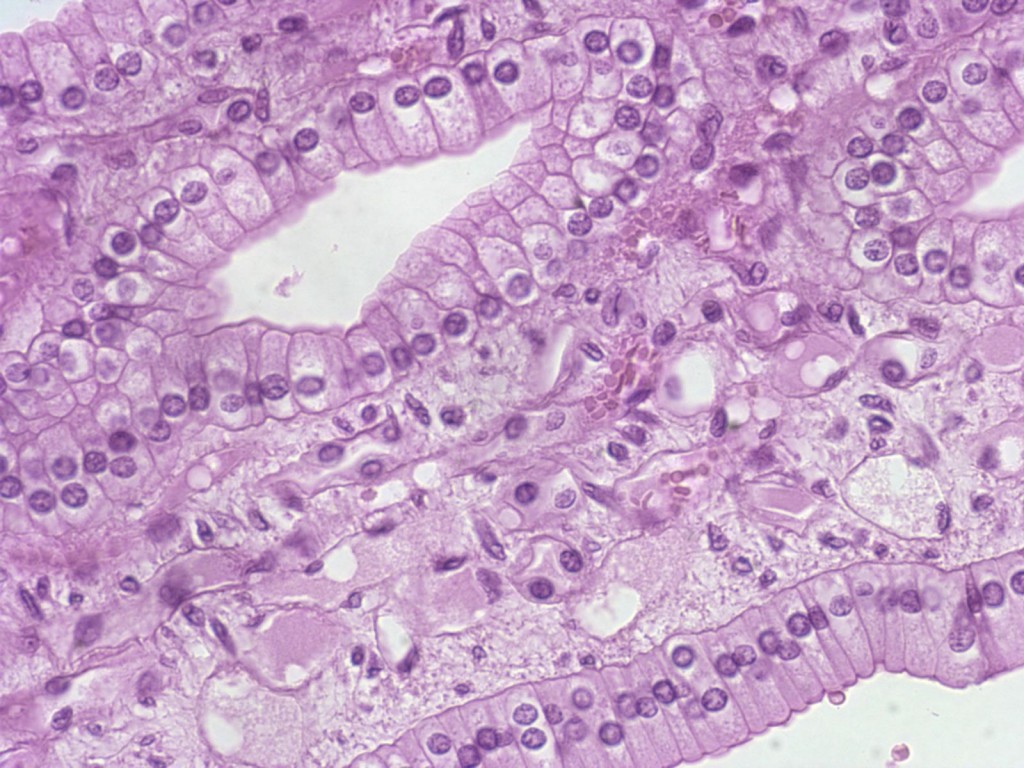
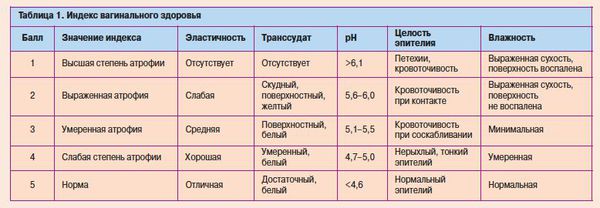
Диагностика урогенитальных расстройств основывается на данных анамнеза, осмотра и интерпретации симптомов. При осмотре легко заметна истончённая, ранимая слизистая; бледно-розовый, сухой, гладкий, без складок эпителий, при воспалении — локальные участки покраснений, кровоизлияний, выделения [12] . Для постановки диагноза используется индекс вагинального здоровья (VHI — vaginal heaith index, Bachmann, 1994) [7] [12] :
К объективной диагностике атрофического вагинита относятся:
- определение pH вагинального содержимого;
- микробиологическое исследование (посев);
- микроскопическое исследование (мазок на флору);
- исключение инфекций методом ПЦР (полимеразной цепной реакции);
- цитологическое исследование;
- расширенная кольпоскопия.
При выявлении атипичных клеток у женщин с атрофией необходимо проведение терапии локальными эстрогенами в течение семи дней и повторное цитологическое исследование — для исключения или подтверждения онкологических процессов [12] . Атрофические изменения иногда могут имитировать онкологические изменения при проведении цитологии и показывать ложные негативные результаты. После проведения лечебного курса местными эстрогенами происходит улучшение трофики тканей и подобные изменения проходят, если не являлись злокачественными. Тем не менее, такие обследования необходимо повторять регулярно, так как риск появления онкологических заболеваний с возрастом увеличивается.
При урологических симптомах проводят общий анализ мочи, посевы мочи, УЗИ почек и мочевого пузыря, КУДИ (комплексное уродинамическое исследование), консультацию уролога. Для исключения кожных заболеваний при необходимости требуется консультация дерматолога.
Лечение атрофического кольпита
При наличии воспаления на фоне атрофии первым этапом проводится санация (устранение возбудителя инфекции), а затем — мероприятия по восстановлению микрофлоры и слизистой.
Лечение симптомов атрофии должно быть дифференцированным и индивидуальным.
При лёгких формах возможно местное применение негормональных лубрикантов. Положительным действием обладает половая жизнь на регулярной основе [13] . При отсутствии эффекта и более выраженных симптомах назначают терапию эстрогенами.
Согласно рекомендациям Международного общества по менопаузе, тренировка мочевого пузыря (поведенческая терапия, направленная на выработку головным мозгом контроля над мочеиспускательным рефлексом) эффективна при гиперактивном мочевом пузыре. Вагинальное применение эстрогенов более эффективно в отношении недержания, тогда как преимущества системной терапии эстрогенами при данном симптоме неочевидны [13] [15] [16] .
Урогенитальные расстройства являются независимым показанием к назначению гормональной терапии. Лучше всего атрофические изменения нивелируют эстрогены для местного применения (эстриол). Препараты эстриола для местного применения имеют минимальную системную абсорбцию (концентрация в плазме не превышает 20 пг/мл), а положительный эффект наступает быстро — через 2-3 недели. При этом у гормональной терапии не выявлено негативного влияния на эндометрий при длительном наблюдении (от 6 до 24 месяцев).
В случае местного применения низкой дозы эстрогенов дополнительное использование прогестерона не требуется. Применение локальных эстрогенов у женщин с онкологическими заболеваниями требует особой осторожности и необходимости консультации онколога [12] .
Эстрогены способствуют улучшению кровоснабжения влагалищной стенки, восстановлению функции слизистых оболочек урогенитального тракта, увеличивают количество лактобацилл и гликогена, поддерживают оптимальное количество коллагена, обеспечивающего достаточную толщину и эластичность эпителия, а также стимулируют секрецию иммуноглобулинов и повышают локальный иммунитет, препятствующий развитию рецидивирующей инфекции [12] . В настоящее время в России существуют препараты, содержащие только эстроген (свечи и крем, в составе которого присутствует антисептик хлоргексидин), эстроген-гестагеносодержащие капсулы с лактобактериями, а также вагинальные таблетки с эстриолом и лактобактериями.
К новым методам лечения умеренной и тяжёлой диспареунии относится одобренный FDA селективный модулятор эстрогеновых рецепторов — оспемифен для приема внутрь, но он имеет ряд противопоказаний и побочных действий.
Комплексное лечение различных расстройств мочеиспускания, помимо гормонотерапии, включает консультацию уролога и применение препаратов, оказывающих селективное действие на определённые рецепторы мочевого тракта (М-холинорецепторы, альфа-адренорецепторы, бета-3-адренорецеторы) [4] .
С целью лечения недержания мочи могут быть использованы инъекции препаратов на основе гиалуроновой кислоты. Востребована и биоревитализация гиалуроной кислотой, в результате которой происходит увлажнение слизистой оболочки, повышение тонуса мышц, усиление либидо. Данные методики имеют временный эффект, так как с течением времени происходит расщепление гиалуроновой кислоты ферментом нашего организма.
Эффективно применение собственной плазмы крови человека, то есть тромбоцитарной аутологичной плазмы — биологического стимулятора процессов регенерации.
Особой популярностью в настоящее время в профилактике и лечении вагинальной атрофии, недержании мочи и опущения стенок влагалища пользуются лазерные технологии (интимный лазерный фототермолиз).
Методика безопасна, безболезненна, имеет короткий курс реабилитации, проводится амбулаторно. В результате происходит улучшение состояния кожи и тонуса мышц, слизистая оболочка восстанавливает эластичность и натуральную лубрикацию, увеличивается её толщина и мягкость за счёт процессов неоколлагенеза и новой васкуляризации.
Прогноз. Профилактика
При своевременной диагностике и лечении прогноз благоприятный — уменьшается выраженность генитоуринарного синдрома у 85 % женщин [4] .
При выраженных нарушениях (III-IV степени выпадения половых органов, когда опущение выходит за пределы половой щели, появлении изъязвлений, пролежней, свищей, сращений слизистой, а также при отсутствии желаемого результата от консервативной терапии) проводится хирургическое лечение, однако оно в некоторых случаях может быть не полностью эффективным, иметь рецидивы и осложнения. Для улучшения прогноза на этапах подготовки к оперативным вмешательствам и после операции проводится консервативная гормональная терапия.
Профилактика развития генитоуринарного синдрома основывается на систематических осмотрах и своевременном назначении гормональной заместительной терапии после наступления менопаузы.
Источник